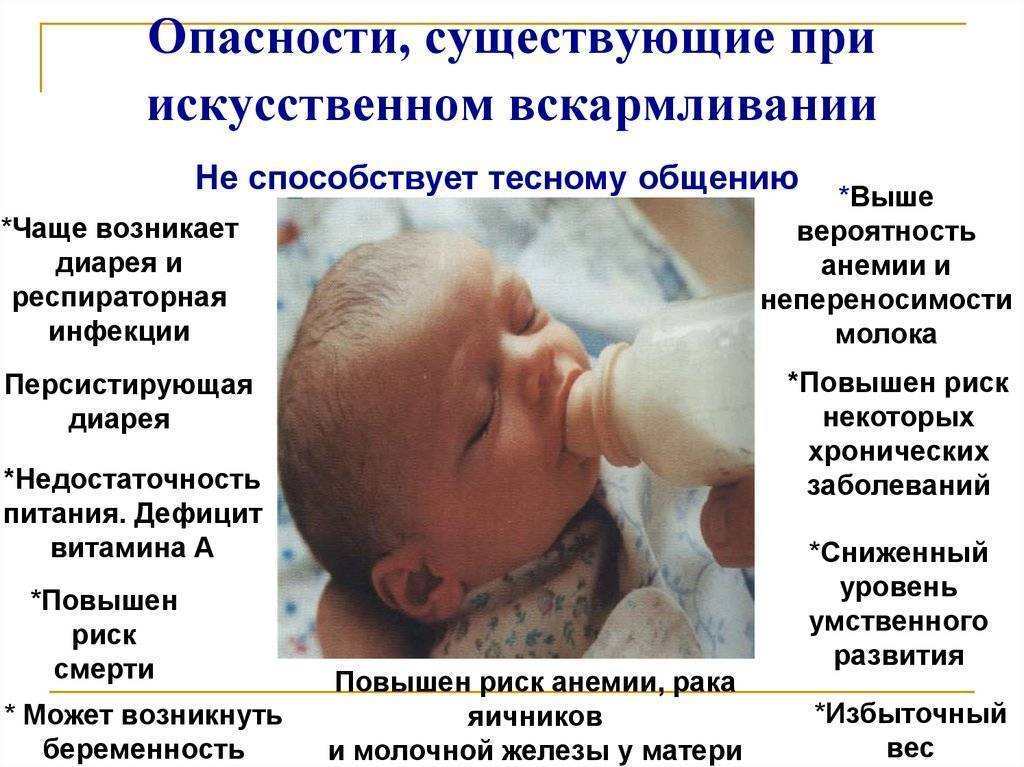
Причины реактивного панкреатита у детей
В отличие от взрослых, дети чаще реагируют на инфекции и воспаления именно нарушением работы поджелудочной железы.
Наиболее характерными причинами реактивного панкреатита у детей являются1:
- грубое нарушение режима питания;
- регулярное употребление жирных и сладких блюд, продуктов с высоким содержанием консервантов и красителей;
- длительное лечение антибиотиками;
- частые ОРВИ, грипп, простудные заболевания;
- неоднократное заражение гельминтами;
- аллергическая реакция (на продукты питания или лекарства);
- врожденные патологии органов ЖКТ, способствующие развитию воспаления поджелудочной железы;
- стресс, эмоциональные перегрузки.
Врачебная практика показывает, что ключевые причины реактивного панкреатита у детей связаны с питанием. А именно – с нарушением его режима, введением в рацион вредных продуктов, увлечением фаст-фудом.
Продукты, которые могут провоцировать возникновение реактивного панкреатита у детей:
- жареная пища (как на растительном, так и на сливочном масле);
- жирные продукты;
- копчености;
- острые приправы;
- фаст-фуд (гамбургеры, чипсы, картофель “фри”, сухарики);
- конфеты с красителями, искусственными добавками;
- газированные напитки;
- пакетированные соки.
Лечение реактивного панкреатита у детей

При появлении симптомов панкреатита необходимо сразу же обратиться к врачу. Некоторые формы панкреатита требуют интенсивной терапии в госпитальных условиях!
Диагностика заболевания проводится с помощью анализа крови (биохимии) и ультразвукового исследования брюшной полости. Если диагноз определен правильно, то лечение реактивного панкреатита у детей имеет те же принципы, что и терапия острой формы болезни.
Механизм лечения реактивного панкреатита включает в себя диету и комплексное лекарственное воздействие. Это могут быть антибиотики, ферменты, антигистаминные препараты – правильную схему медикаментозного лечения должен определить врач.
Питание кормящей мамы, чтобы у ребенка был хороший стул
Опытные родители знают, что питание кормящей мамы, чтобы у ребенка был хороший стул, должно быть дробным, небольшими порциями.
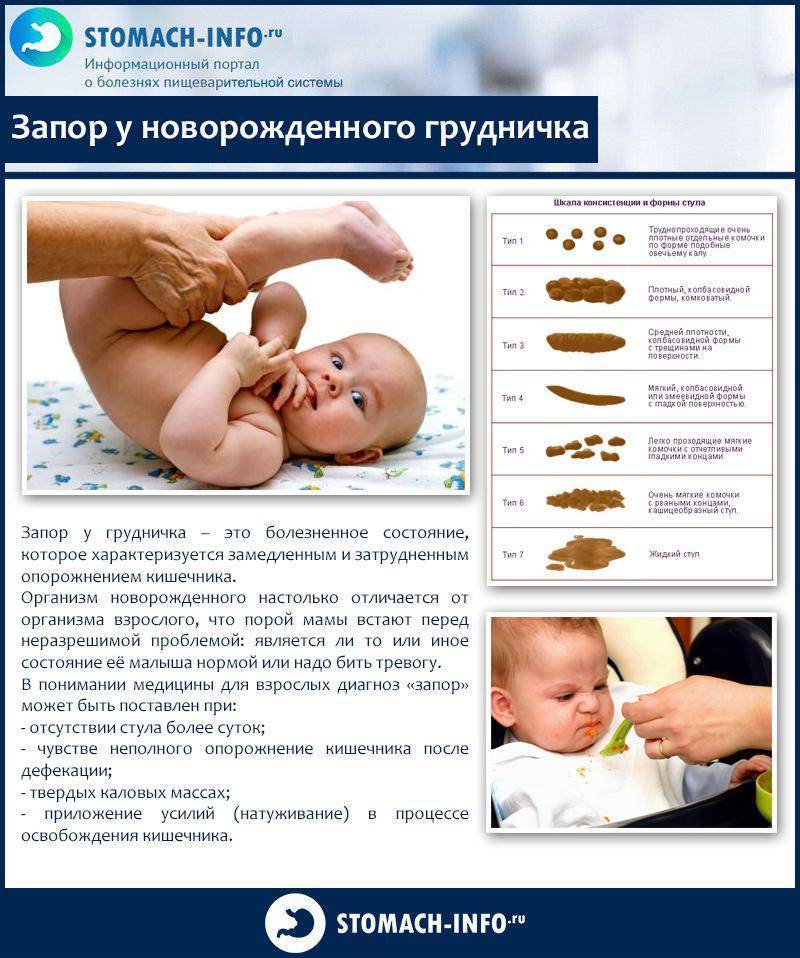
Если у грудничка есть склонность к запорам, женщине следует выпивать не менее 2 литров жидкости за день, причем это не должен быть:
- крепкий чай,
- кофе,
- газировка,
- пакетированные соки.
Выбирайте:
- фреши, но из тех фруктов, которые не вызовут аллергии у малыша, например, яблока, моркови, грейпфрута;
- компоты из свежих и замороженных плодов и ягод;
- травяные чаи из лекарственных растений, например, аниса, фенхеля, укропа, ромашки.
Употребляйте больше кисло-молочных продуктов, отдавая предпочтения натуральным или пониженной жирности без добавления сахара.
Нежирные сорта мяса и рыбы.
Из хлебобулочных изделия полезны цельнозерновые сорта.
Из каш выбирайте те, которые содержат медленные углеводы, например, овсяную, гречневую.
Старайтесь покупать фрукты, выращенные в той климатической зоне, где вы живете, избегая окрашенные в красные цвета.
Овощи лучше употреблять в сыром виде или тушеные.
Откажитесь от:
- сладостей,
- копченого,
- жирного,
- жареного,
- консервированных и других готовых продуктов и полуфабрикатов, состав которых не всегда соответствует надписям на этикетках;
- грибов.
При склонности к диарее, следует исключить на время острого периода:
- молоко,
- свежие соки,
- зелень,
- фрукты и овощи.
Перейти на:
- каши, сваренные на воде,
- натуральные йогурты,
- отварную курицу без кожи,
- нежирные сорта рыбы, приготовленные на пару,
- овощные супы,
- салаты из вареных овощей и тушеные овощи,
- компоты, кроме сливового и виноградного, из свежих, замороженных или сухофруктов.
Вводить другие продукты следует осторожно, наблюдая за реакцией малыша
Диагностика
Скопление газов не является медицинским состоянием. Для большинства детей это временный, но иногда болезненный симптом. Если имеются другие симптомы, педиатр может порекомендовать провести диагностику, чтобы определить причину. Врачи используют следующие методы для диагностики причины газов:
- попросить родителей вести журнал питания для ребенка, а если ребенок находится на грудном вскармливании, то для матери;
- осмотреть ребенка, чтобы выявить признаки болезни или другой проблемы;
- провести осмотр стула ребенка.
Если врач подозревает серьезную проблему, он может назначить исследование желудочно-кишечного тракта ребенка, чтобы исключить более серьезные заболевания.
Профилактика
Многие женщины, которые кормят грудью, беспокоятся, что их диета вызывает скопление газов. Однако результаты исследования показали, что женщины зачастую необоснованно ограничивают свою диету. Нет необходимости избегать какой-либо конкретной пищи при грудном вскармливании.
Методы, которые могут помочь предотвратить скопление газов:
- Попробуйте изменить положение ребенка, когда он ест, чтобы голова была расположена немного выше туловища.
- Иногда слабый захват груди заставляет ребенка заглатывать слишком много воздуха. Если ребенок часто отрывается от груди, поговорите с педиатром.
- Попробуйте замедлить скорость, с которой ест ребенок. Некоторые дети пьют из бутылочки очень быстро, что приводит к заглатыванию воздуха.
- Используйте разные бутылочки. У некоторых детей уменьшается скопление газов при использовании бутылок различной формы. Независимо от типа бутылки, обязательно держите ее достаточно высоко, чтобы основание бутылки было заполнено молоком, а не воздухом.
- Делайте перерыв в середине каждого кормления до отрыжки младенца. Ребенок должен отрыгивать после каждого приема пищи.
Статья по теме: Какие продукты можно употреблять при кормлении грудью.
Клинические симптомы
У 50% пациентов с диагностированным Covid-19 первично проявляются кишечные симптомы коронавирусной инфекции. Такие респираторные симптомы заболевания, как одышка, сухой кашель, боль в горле, повышение температуры тела, могут развиться позже. К наиболее вероятным симптомам кишечного коронавируса, можно отнести:
- частичная или полная утрата аппетита;
- расстройства стула в виде диареи;
- тошнота и рвота;
- режущая боль в животе.
Дополнительно, клиническая картина кишечной формы коронавируса может быть дополнена головной болью, головокружением, лихорадочным состоянием, общей слабостью, повышенной потливостью и мышечной болью.
Продолжительность так называемой острой фазы инфекционного поражения ЖКТ индивидуальна. В среднем, этот период составляет от 4 до 10 дней. По сравнению с респираторной формой коронавируса, кишечная форма заболевания протекает тяжелей, а ее симптомы более выражены.
Расстройства стула при кишечном коронавирусе у человека сохраняются на протяжении 2-5 дней. Рвотные позывы могут сохраняться в течение 2-4 дней.
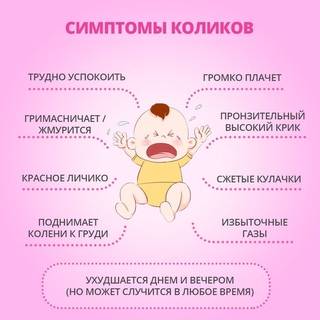
Симптомы реактивного панкреатита у детей
Интенсивность симптомов реактивного панкреатита во многом зависит от возраста ребенка. У детей до трех лет признаки болезни обычно выражены слабо, у старших – более явно. Главным симптомом реактивного панкреатита у детей является болевой синдром1.
Боль при реактивной форме панкреатита сосредотачивается в области пупка (при вопросе “где болит” дети чаще всего указывают именно это место). Но бывает и так, что ребенок указывает на другую часть брюшной полости. Это связано с незрелостью детской нервной регуляции: малышу может казаться, что болит в разных частях живота. Именно поэтому точно связать наличие боли с проявлением реактивного панкреатита может только врач.
У детей более старшего возраста боль может отдавать в спину, что вынуждает маленьких пациентов принимать положение, облегчающее боль – сидя на стуле, наклоняясь вперед, либо лежа на левом боку или животе1.
Помимо боли проявляются и сопутствующие симптомы реактивного панкреатита у детей1:
- тошнота и неукротимая рвота – вначале пищей, а позже желудочным соком;
частый жидкий стул (диарея может чередоваться с запором);
- незначительное повышение температуры до 37-38°C;
- отсутствие аппетита, крики и громкий плач у грудничков и новорожденных;
- вздутие живота;
- ощущение сухости во рту.
Питание при лактазной недостаточности
Хотите больше новой информации по вопросам диетологии?
Оформите подписку на информационно-практический журнал «Практическая диетология»!
При первичной (конституциональной) лактазной недостаточности количество лактозы в питании снижается, вплоть до полного ее исключения пожизненно. Снизить количество лактозы в диете можно, уменьшив или полностью исключив употребление содержащих лактозу продуктов, в первую очередь цельного молока (см. табл. 1). Этот способ приемлем для взрослых и детей старшего возраста с лактазной недостаточностью взрослого типа.
Важно отметить, что ни у взрослых, ни у детей не обнаруживается корреляция между уровнем активности лактазы и выраженностью клинических симптомов. При одной и той же степени недостаточности фермента отмечается большая вариабельность симптоматики (в том числе диареи, метеоризма и болей в животе)
Однако у каждого конкретного больного клинические проявления зависят от количества лактозы в диете (дозозависимый эффект).
При вторичной лактазной недостаточности допускается использование кисломолочных продуктов, масла, твердых сыров. Пастеризованные кисломолочные йогурты усваиваются больными хуже, так как в процессе тепловой обработки уничтожается микробиологический эффект лактазы. Следует покупать продукты с живыми молочнокислыми бактериями, потому что бактерии в йогурте уже переварили часть лактозы. Есть йогурт, или ацидофилин, или простоквашу желательно каждый день.
Сыры подразделяются по степени созревания: чем дольше созревает сыр, тем меньше молочного сахара в нем остается. Следовательно, твердые и полутвердые сыры (швейцарский, чеддер) утрачивают большую часть лактозы.
Жиры и полужирные сливки содержат лактозы меньше, чем молоко, поэтому их употребление в небольших количествах в исключительных случаях допускается. Чем выше в продукте содержание жиров, тем меньше в нем лактозы. Стакан молока содержит 12 г лактозы. При необходимости молоко и сыр из молока можно заменить соевым молоком и соевым сыром.
Целесообразно комбинировать молочные продукты, например, с зерновой пищей, хлебными изделиями, пирожками, пишет Эдвард Клафлин в своей книге «Домашний доктор для детей» (1997 г.).
При безмолочной диете возможно снижение потребления кальция.
Как диета влияет на скопление газов?
Грудное молоко — это биологически естественная пища для младенцев и, как правило, самый здоровый выбор. Нет необходимости прекращать грудное вскармливание, потому что у ребенка скопление газов. Попробуйте вести журнал продуктов питания, который поможет определить, какие продукты вызывают газы у ребенка.
Детская смесь также может быть виновником скопления газов. Некоторые младенцы могут быть чувствительны к ингредиентам смеси, таким как соя или лактоза. Авторы небольшого исследования пришли к выводу, что кормление детей смесью с низким содержанием лактозы может облегчить газы и колики. Когда ребенок начинает есть твердые вещества, ведите журнал еды. Это может помочь в определении чувствительности пищи.
Лечение лактазной недостаточности
В лечении нуждаются только те случаи непереносимости лактозы, которые проявляются клинически. Основной принцип лечения — дифференциальный подход к терапии в зависимости:
- от возраста пациента (доношенный или недоношенный новорожденный, ребенок грудного возраста, раннего, старшего возраста, взрослый пациент);
- степени ферментативной недостаточности (алактозия, гиполактозия);
- генеза ферментопатии (первичного или вторичного).
Основным лечением больных абсолютной лактазной недостаточностью (алактазией) является полный отказ от употребления молока и молочных продуктов. Параллельно проводится терапия, направленная на коррекцию дисбактериоза кишечника, заместительная терапия (использование препаратов лактазы: лактразы, тилактазы, лактейда) и симптоматическое лечение.
При вторичной лактазной недостаточности основное внимание уделяется лечению основного заболевания. Снижение количества лактозы в диете является временным, до восстановления слизистой оболочки тонкой кишки
У больных с первичной или вторичной лактазной недостаточностью степень ограничения потребления молока и молочных продуктов строго индивидуальна, поскольку некоторые больные не переносят лишь молоко, но в состоянии употреблять в пищу кисломолочные продукты с небольшим содержанием лактозы. А больные с незначительной степенью гиполактазии без вреда для здоровья могут употреблять даже небольшие количества пресного молока (до 100–150 мл в сутки). В таких случаях разрешают прием молока не натощак, медленно, малыми порциями не более 1–2 раз в неделю. Ограничения снимаются при повышении выносливости больного к молочным продуктам.
Ведите пищевой дневник!
Пациенту необходимо вести пищевой дневник. Благодаря записям можно получить ответы на два важных вопроса:
- Какой именно продукт вызвал метеоризм и понос?
- Сколько лактазы нужно добавлять в еду, содержащую лактозу?
С целью выявления реакции больного на молоко рекомендуется проводить пробные нагрузки молоком или лактозой. Показана также тренировка соответствующих ферментных систем с помощью назначения малых количеств кисломолочных продуктов при удовлетворительном состоянии больного ребенка или взрослого пациента. Показателем повышения порога толерантности к молоку является отсутствие кишечных нарушений.
Осторожно!
В пищевой промышленности лактозу используют при производстве многих продуктов питания. Помимо молока и молочных изделий лактоза присутствует в колбасных изделиях в упаковке, супах в пакетах, готовых соусах, шоколаде, какао-порошке. Ее применяют для повышения вязких свойств продукта и удобства его употребления. Лактоза по сладости на 30–35 % уступает сахарозе, ее добавляют в большом объеме. При выпечке молочный сахар принимает коричневый оттенок, поэтому является неизменным ингредиентом картофеля фри, крокетов, кондитерских и хлебобулочных изделий.
Еще лактоза широко применяется при изготовлении фармацевтических средств, является одним из главных компонентов ароматизаторов, усилителей вкуса, подсластителей и т. п.
Читайте этикетки на продуктах и лекарственных препаратах.
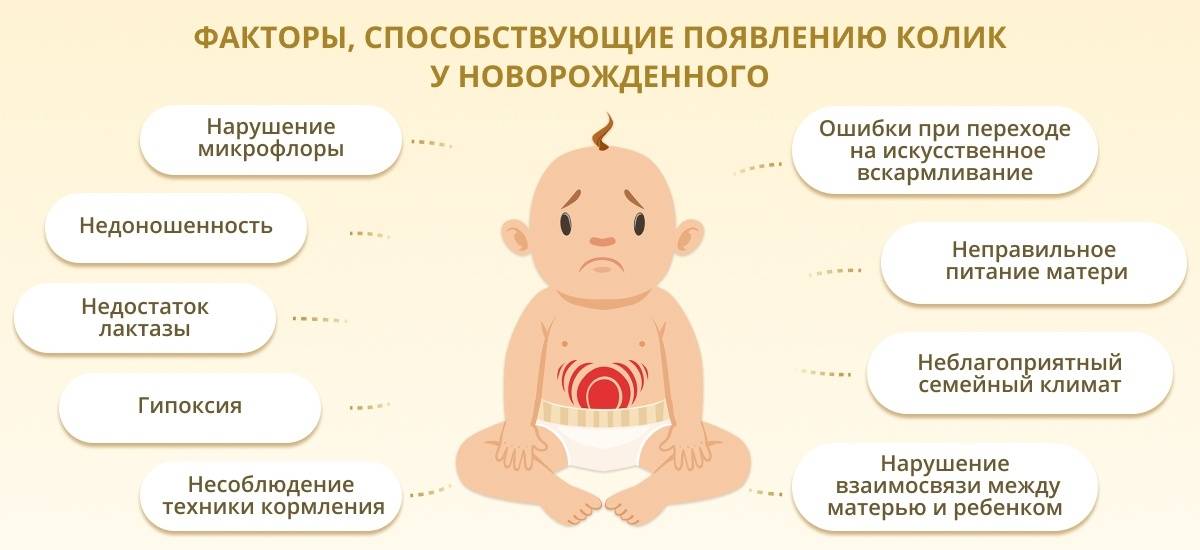
Метеоризм у детей — причины
Причины, по которым у ребенка возникает скопление газов:
Заглатывание воздуха. Дети могут глотать воздух, если их неправильно кормят грудью или из бутылочки.
Чрезмерный плач. Дети, как правило, заглатывают воздух, когда плачут. Трудно сказать, вызывает ли плач газы или газ вызывает плач
В любом случае, важно быстро реагировать на плачущего ребенка и стараться успокоить его.
Незначительные проблемы с пищеварением. У младенцев может быть скопление газов при запоре
Реже газы могут сигнализировать о желудочно-кишечных заболеваниях, таких как рефлюкс.
Незрелый желудочно-кишечный тракт. Организм младенца только учится переваривать пищу, поэтому дети больше выделяют газы, чем взрослые.
Энтеровирус. Иногда вирус вызывает проблемы с ЖКТ, такие как газы, рвота и диарея.
Новые продукты. У детей более старшего возраста, которые начинают употреблять твердую пищу, новые продукты могут вызывать образование газов. Для некоторых детей это может быть одним из признаков чувствительности к еде.