Обработка пупочной ранки в домашних условиях
Во-вторых, не спешите и не волнуйтесь. Теперь безопасность малыша полностью в ваших руках. Помните, что вы все для ребенка: его опора, защита, поддержка, авторитет и самый родной и любимый человечек, так что вы просто обязаны о нем позаботиться.
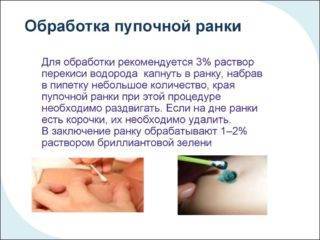
- Первую пару дней после выписки следует использовать для обработки перекись водорода 3%.
- При помощи пипетки нанесите несколько капелек перекиси на ранку.
- Аккуратно снимите прищепку и обработайте пуповину под ней. Следите за тем, чтобы перекись попала на каждый миллиметр кожи.
- Теперь обработайте перекисью саму прищепку, делайте это очень тщательно, чтобы нигде не осталось бактерий.
- Вытрите прищепку ватным диском и обработайте 70% спиртом. Это будет дополнительной гарантией от попадания бактерий в открытую ранку.
- Перекись остановит кровянистые выделения и подсушит, что значительно ускорит процесс заживления.
- Остатки перекиси промокните ватным диском. Не нужно давить, это причинит ребенку неудобства.
Как заживает пупок новорожденного
Сразу после рождения малыша врач, принимающий роды, перерезает пуповину. Крохе это не доставляет никаких болевых ощущений, как и маме: это происходит незаметно для обоих, и переживать об этом накануне родов точно не нужно. В первые же минуты жизни малыша начинается процесс заживления пуповины и занимает он несколько недель.
Сначала оставшуюся часть пупочного канатика скручивают и перетягивают прищепкой. Это делают в первые два часа после рождения. Маме передают ребенка с уже зафиксированным «хвостиком». Наличие прищепки на животике малыша не совсем удобно и требует от женщины аккуратности
Но важно понимать, что этот «аксессуар» будет оставаться на тельце малыша совсем недолго — примерно одну неделю
 / 
На второй день в пуповине новорожденного начинаются процессы отмирания. Кровообращение в «хвостике» замирает, он ставится белым. На третий день активизируются процессы эпителизации, то есть образование новых тканей, и а старые начинают постепенно отслаиваться. Несмотря на то, что маме хотелось бы побыстрее избавиться от него, вмешиваться в этот процесс не нужно. Нельзя ни дергать за отросток, ни тянуть его, ни пытаться ускорить процесс другим способом. Организм младенца все сделает сам.
Обычно полное отделение «канатика» происходит на четвертый–седьмой день. Конец с прищепкой отпадает, а на его месте появляется ранка. Как правило, это происходит в тот момент, когда мама с малышом уже дома. И конечно, вызывает беспокойство: врачей рядом нет, спросить некого. Чтобы не волноваться, задать вопрос о правильной обработке пупка новорожденного стоит в первый же визит патронажной медсестры. По мнению врачей, родителям стоит не переживать, а лишь набраться терпения.
 / 
Каковы осложнения твердого шанкра?
Осложнения заболевания связаны со вторичным присоединением бактериальной инфекции (стрептококковой, анаэробной, стафилококковой и др.).
Среди прочего и при неверной тактике местного лечения, например, наложения неподходящей мази для лечения шанкра.
При этом контуры язвы\эрозии опухают, краснеют, образования нагнаиваются.
Осложнения твердого шанкра у женщин вызывают развитие вульвовагинита и вульвита.
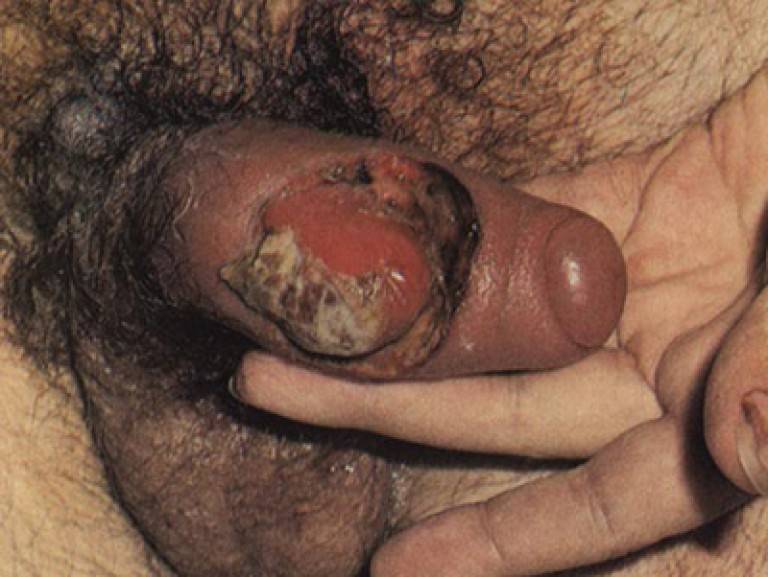
Осложнения генитального шанкра у мужчин более разнообразны и отличаются чрезвычайной опасностью – риском некротических повреждений и самоампутации члена.
К таким осложнениям относятся:
- баланит, баланопостит эрозивный – в области головки и крайней плоти эрозии краснеют, отекают, покрываются гнойным налетом
- фимоз – воспаление приводит к изменениям крайней плоти, сужению препуциального кольца и невозможности открытия головки
- парафимоз – защемление головки отечной крайней плотью и появлением риска омертвения тканей
- гангренизация – тяжелое осложнение, когда из-за проникновения анаэробных микроорганизмов происходит некротический распад тканей в области шанкра с формированием глубоких язв
- фагеденизация – тяжелое осложнение, представляющее собой повторные вспышки гангренизации и ее распространение на здоровую кожу
Тяжелые осложнения развиваются у мужчин и у женщин при злокачественном течении сифилиса.
Обычно таковое типично для ослабленных больных (часто диагностируются на фоне туберкулеза, тяжелых диабетических состояний, алкоголизма, наркомании, ВИЧ-инфекции).
Как диагностируются первичный сифилис и твердый шанкр?
Для установления окончательного диагноза используют особенности клинической симптоматики и данные лабораторного изучения:
- темнопольной микроскопии – исследования с помощью специального микроскопа (бледная трепонема плохо окрашивается современными красителями и трудно определяется обычной микроскопией), материалом для анализа служит тканевый сок, содержащий трепонему бледную
- микрореакции преципитации – неспецифической нетрепонемной реакции на сифилис, выявляющей вырабатываемые в ответ на повреждение тканей антитела (если в исследуемой сыворотке есть антитела, то при проведении реакции появляется черный осадок)
- реакции иммунофлюоресценции, которая с помощью люминисцентного микроскопа обнаруживает результат взаимодействия комплекса «антиген-антитело» с флюорохромномеченной сывороткой
- иммуноферментного анализа, определяющего антитела на основе взаимодействия «антиген-антитело» с использованием ферментной метки
- реакции пассивной гемагглютинации, которая использует эритроциты, содержащие на поверхности антигены трепонемы, способные взаимодействовать с антителами в сыворотке крови
Важно учитывать, что в первые две недели серологические анализы могут демонстрировать отрицательный результат. Кроме того, отрицательный результат микроскопии не исключает заболевание и предполагает дальнейшие серологические исследования
Кроме того, отрицательный результат микроскопии не исключает заболевание и предполагает дальнейшие серологические исследования.
Памятка по обработке пупочной ранки новорожденного
КАК ОБРАБАТЫВАТЬ ПУПОК НОВОРОЖДЕННОГО С ПРИЩЕПКОЙ
Для того чтобы процесс мумифицирования пуповинного остатка протекал без его инфицирования необходимо четко соблюдать следующие правила по уходу за ним:
- Содержать остаток пуповины в сухом и чистом виде. Если кал или моча попали на него, требуется промыть под струей проточной воды и тщательно, досуха, промокнуть полотенцем.
- При использовании памперса следить за тем, чтобы область пуповины оставалась открытой. Для этого подворачивают памперс спереди, или делают в нем круглый вырез необходимой глубины.
- Здоровым новорожденным не следует обрабатывать пупочную зону до того момента, пока не отпадет остаток пуповины.
- В обязательном порядке купать малыша и регулярно выкладывать его на живот. Ни скоба, ни остаток пуповины не помешают проведению этих процедур.
- Как только остаток пуповины отпадет, надо оставить ребенка с открытым животиком, в положении «лежа на спине», для того чтобы просохла пупочная ранка.
Необходимо знать! Одежда новорожденного должна быть из качественных натуральных тканей, которые обеспечат доступ воздуха и не вызовут возникновения опрелости кожного покрова ребенка. Для того чтобы не травмировать область пупка желательно использовать ползунки со слабой резинкой. Родителям следует внимательно относиться к процессу заживления пупочного места.
При малейших изменениях в виде выделений, покраснений или отечности следует обратиться за консультацией к лечащему врачу-педиатру. После того как врач осмотрит ребенка и сделает необходимое назначение, необходимо его выполнить.
ПОШАГОВАЯ ИНСТРУКЦИЯ ПРОЦЕДУРЫ УХОДА ЗА ПУПОЧНОЙ РАНКОЙ
В результате отпадания остатка пуповины образуется ранка, которая может немного кровоточить. Далее, в ранке образуются корочки, имеющие желто-коричневый цвет. Для того, чтобы избежать возникновения бактериальной инфекции (а вышеуказанные корочки являются благоприятной средой для этого), необходимо обрабатывать область пупочной ранки один раз в день, после вечернего купания.
Алгоритм обработки пупочной ранки у новорожденного.
Выполняется она следующим образом:
- раствор перекиси водорода 3% набрать в пипетку;
- капнуть несколько капель в пупочную ранку;
- излишний раствор промокнуть с помощью стерильного марлевого тампона;
- двумя пальцами руки, очень нежно, раздвинуть края пупка малыша;
- ватной палочкой, предварительно смоченной в растворе перекиси водорода, аккуратно очистить пупочную ранку от образовавшихся корочек;
- промокнуть область пупка стерильным марлевым тампоном. Ранка должна просохнуть;
- капнуть несколько капель зеленки из пипетки внутрь пупка, окружающая кожа должна быть не затронута.
Важно! Перед проведением процедуры необходимо тщательно вымыть руки и соблюдать стерильность
ВОЗМОЖНЫЕ ОСЛОЖНЕНИЯ В ПЕРИОД ЗАЖИВЛЕНИЯ ПУПОЧНОЙ РАНКИ
Приблизительно, время заживления пупочной ранки составляет двадцать дней со дня рождения малыша. То есть, к этому сроку ранка затягивается. На протяжении процесса заживления из нее возможны незначительные выделения. Они могут быть кровянистыми или светлыми.
Тревожными симптомами являются:
- Цвет выделений с зеленым или желтым оттенками.
- Неприятный запах выделяемой из пупочной ранки жидкости.
- Воспаление и отечность кожного покрова пупочной области.
Перечисленные симптомы, это возможное инфицирование. При их возникновении требуется срочно обратиться к врачу-педиатру, так как воспаление пупка у новорожденных – это серьезное заболевание, которое может потребовать прием антибиотиков перорально или местно в мазях.
Тарасова В.В.
Как заживает остаток пуповины
На культю пуповины накладывают специальные зажимы или специальную лигатуру с повязкой. Многим родителям интересно, красиво ли завяжут пупочек малышу. Раньше, в стародавние времена, пуповину действительно перевязывали узлом, чтобы не было кровотечения, от которого ребенок мог погибнуть, но сегодня ее просто пережимают специальными хирургическими нитями или скобками. Пуповинный остаток или культя постепенно мумифицируется и отпадает на 4-5-е сутки. Иногда в роддомах ее отрезают на 2-3-и сутки, но способ перевязки пуповины никак не влияет на дальнейшую форму пупка и его вид, наряду с цветом волос и глаз – генетическая особенность ребенка. Иногда у детей может формироваться еще и так называемый кожный пупок – при этом кожа на животе еще внутри маминого живота переходит на область пуповины. После того, как пуповинная культя отпадает, происходит образование на месте перехода кожи в пуповину складочка в виде мешочка. По мере роста малыша она сгладится или втянется.
С приемами обработки вас изначально познакомят в роддоме; затем дома вы будете это делать сами, дважды в день – утром, после пробуждения, и вечером, после купания.
Для обработки необходимо заранее приготовить:
- ватные диски или шарики,
- ватные палочки,
- 3% перекись водорода,
- раствор спирта или любой антисептик (зеленка, марганцовка, спиртовой хлорофиллипт), кроме йода.
Пока культя пупочка не отвалилась – ее обрабатывают спиртом и перекисью водорода поочередно. Затем, когда культя отпала – ранку необходимо обрабатывать более тщательно дважды в день, и не нужно бояться, что малышу будет больно, ему может только пощипать.
Гранулема молочной железы
К гранулезными заболеваниями грудных желез относятся:
- лобулит или гранулематозный мастит в хронических формах;
- узлы, возникающие при проникновении инородных тел (воска или силикона);
- микозы;
- гигантоклеточный артериит;
- узелковый полиартериит;
- цистицеркоз.
Симптомы гранулемы в груди у девушек могут длительное время не проявляться, но рано или поздно на коже возникает гематома. В этот момент женщина начинает ощущать боль и дискомфорт в месте поражения, а при прощупывании молочной железы пальпируется бугристое уплотнение. В таком случае происходит деформация груди. При прогрессировании болезни, орган может утрачивать чувствительность.
Обзор
Грыжа — это выпячивание органа или его части через отверстие в окружающих тканях.
Грыжа позвоночника (межпозвоночная грыжа, грыжа диска) — это распространенное заболевание, которое чаще развивается на фоне остеохондроза. В результате износа межпозвонковых хрящей, под действием нагрузки, плотное хрящевой кольцо межпозвоночного диска лопается, и его эластичное содержимое — ядро, смещается в сторону, образуя грыжу. Грыжа позвоночника может проявляться болями в спине и нарушением чувствительности, но нередко протекает бессимптомно, обнаруживаясь как случайная находка при проведении МРТ. Для лечения и диагностики грыжи диска нужно обратиться к неврологу.
В этой статье мы более подробно расскажем о грыжах передней стенки живота. Грыжа живота – это выпячивание внутреннего органа из брюшной полости через дефект в передней стенке живота. Грыжи создают эстетический и психический дискомфорт, нередко сопровождаются болевыми ощущениями, а в случае ущемления могут представлять угрозу для жизни. Среди грыж выделяют:
- Наружные грыжи живота — самый частый вариант болезни. В этом случае внутренний орган через слабые места в передней брюшной стенке выпячивается под кожу живота и заметен на глаз.
- Внутренние грыжи живота — редкое заболевание, когда орган или его часть выходят за пределы своей анатомической области в соседнюю, например, в грудную полость через диафрагму. Такие грыжи невозможно определить самостоятельно, их находят только во время медицинского обследования.
Наружные грыжи живота — очень распространённое заболевание, которое является причиной 10–15% всех хирургических операций в мире. В России диагноз грыжи ставится около 220 тысяч раз в год. Заболеваемость грыжей возрастает после 50 лет, несколько чаще болеют мужчины, чем у женщины. Бывают случаи врожденных грыж у новорожденных детей.
Среди наружных грыж чаще всего встречаются:
- паховые грыжи — составляют 70–80% всех наружных грыж, чаще встречаются у мужчин; выпячивание располагается в области паха, иногда спускается в мошонку или ткани большой половой губы у женщин;
- бедренные грыжи — встречаются в 5–6% всех наружных грыж, чаще у женщин в пожилом возрасте; по внешнему виду напоминают паховую грыжу, иногда могут приводит к отеку ноги, в результате сдавления бедренных кровеносных сосудов;
- пупочная грыжа диагностируется в 3–5% наружных грыж, чаще встречается у полных женщин старше 30 лет; грыжевое выпячивание находится в области пупка.
Значительно более редкими являются грыжи белой линии живота, боковые грыжи, поясничные грыжи, тазовые и другие, а также грыжи послеоперационного рубца. Месторасположение грыжи зависит от её причины.
Иногда грыжи протекают бессимптомно, особенно на начальных стадиях. Наиболее частыми проявлениями грыжи являются заметное на глаз выпячивание и тянущие боли в области грыжи, в животе, паху, области таза. Опасным осложнением грыжи является её ущемление (сдавление). Если вовремя не будет оказана медицинская помощь, ущемление грыжи может привести к развитию гнойного воспаления в животе и смерти.
Самоизлечение возможно только у детей при некоторых видах грыж. В большинстве случаев, лечение грыжи живота — хирургическое. Техника операции зависит от размеров и расположения грыжи. В случае наличия противопоказаний к операции (плохое общее состояние пациента, наличие тяжёлых хронических заболеваний), назначается консервативная терапия — ношение бандажа, специальная диета, профилактика запоров. Без операции невозможно излечиться от грыжи, но консервативное лечение помогает замедлить развитие болезни и предотвратить ущемление грыжи.
Образование пупка
Образованию пупка предшествуют сложные процессы развития во внутриутробном периоде, когда плод соединен с плацентой пуповиной. Входящие в его состав элементы претерпевают в ходе развития существенные изменения. Так, желточный мешок у млекопитающих представляет собой рудиментарное, оставшееся вне тела раннего эмбриона, образование, к-рое можно считать частью первичной кишки. Желточный мешок соединяется с первичной кишкой посредством пупочно-кишечного (желточного) протока. Обратное развитие желточного мешка начинается у 6-недельного эмбриона. Вскоре он редуцируется. Пупочно-кишечный проток также атрофируется и полностью исчезает. В пуповине располагается алантоис, который открывается в заднюю кишку (точнее клоаку) эмбриона. Проксимальная часть алантоиса в процессе развития расширяется и участвует в образовании мочевого пузыря. Стебелек алантоиса, также располагающийся в пуповине, постепенно редуцируется и образует мочевой проток (см.), который служит у эмбриона для отведения первичной мочи в околоплодные воды. К концу внутриутробного периода просвет мочевого протока обычно закрывается, он облитерируется, превращаясь в срединную пупочную связку (lig. umbilicale medium). В пуповине проходят пупочные сосуды, которые образуются к концу 2-го месяца внутриутробного периода в связи с развитием плацентарного кровообращения. Образование пупка происходит после рождения за счет кожи живота, переходящей на пуповину. Пупок прикрывает пупочное кольцо (anulus umbilicalis) — отверстие в белой линии живота. Через пупочное кольцо в брюшную полость плода во внутриутробном периоде проникают пупочная вена, пупочные артерии, мочевой и желточный протоки.
Каковы признаки твердого шанкра?
То, как выглядит твердый шанкр, зависит от этапа его формирования.
Стадии твердого шанкра включают:
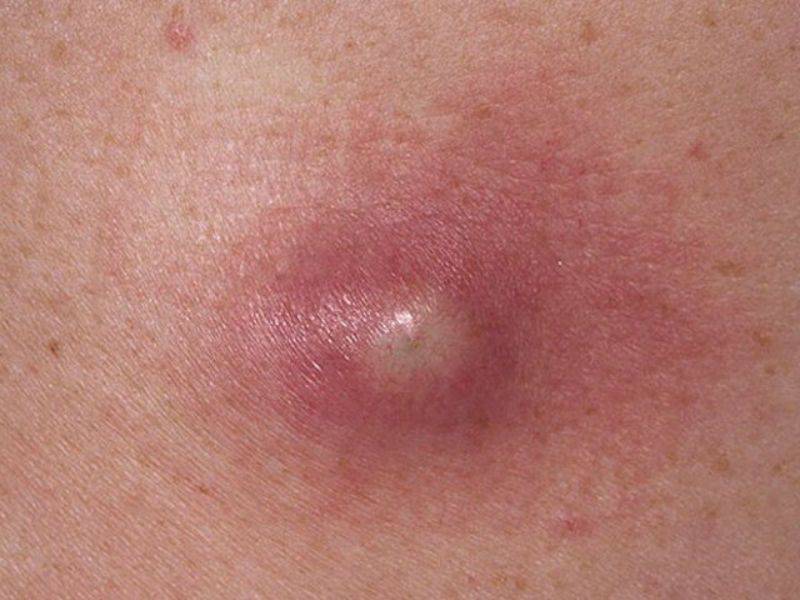
- появление в точке внедрения трепонемы папулы, маленького покраснения (начальная стадия твердого шанкра у мужчин и женщин)
- увеличение образования до размеров горошины с формированием плотного основания
- некротические преобразования в центральной области элемента, когда в зависимости от углубленности поражения формируются эрозии или твердые язвы шанкров
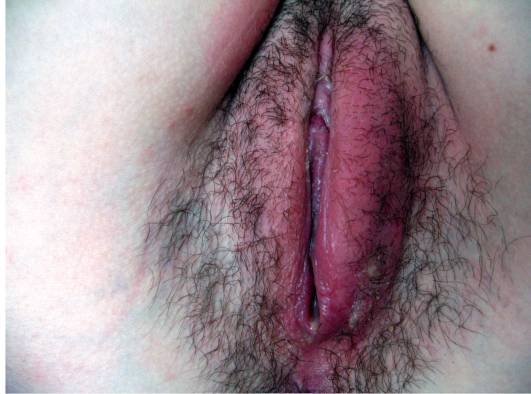
Признаками твердого шанкра классического являются:
- округлая/овальная одиночная эрозия/язва с диаметром 5-10 мм (85% – эрозия, 15% – язва)
- ровные, пологие края образования, слегка приподнятые над участком здоровой кожи
- «лакированное» гладкое цвета красного мяса дно
- небольшое количество серозного отделяемого на дне
- уплотненный инфильтрат, выявляемый при прощупывании основания (такой плотный «фундамент» и есть самый характерный признак твердого шанкра)
Интересно, что, когда формируется твердый шанкр, болевые симптомы, даже при прощупывании, отсутствуют.
Так как возбудитель сифилиса выделяет своеобразный анестетический токсин.
В ряде ситуаций, когда диагностируется такое заболевание, как сифилис, твердый шанкр имеет некоторые отклонения в классических проявлениях.
Поэтому для эрозивно-язвенной типичной формы принято различать.
По размерным характеристикам:
- карликовые микрошанкры – диаметром от одного до трех миллиметров, но со всеми классическими признаками, заметными при увеличении с помощью оптики
- гигантские – диаметром до 5 см, похожие на карбункул, фурункул и подобные элементы, обычно локализующиеся в зонах с развитой подкожной клетчаткой (на подбородке, животе, бедрах, мошонке, лобке и т.д.)
По количеству:
- единичные
- множественные – при суперинфекции («шанкры последовательные») или внедрении возбудителя одновременно в нескольких точках («шанкры-близнецы»), возможны парные соединяющиеся элементы («целующиеся» шанкры)
По виду поверхности:
- корковый – формируется корка на легко высыхающих поверхностях (такой твердый шанкр у мужчин может появляться на члене, лице и т.п.)
- комбустиформный (ожоговый) – похож на ожог
- петехиальный – с точечными кровоизлияниями
- кокардный – с серым центром
- гипертрофический – в форме гриба размером до 30-ти мм (такой твердый шанкр у женщин может формироваться на губах после орального секса с больным)
По форме:
щелевидные (около ануса, в уголках рта, между пальцами)
По ощущениям:
болезненные (твердый шанкр на члене в зоне уретрального отверстия, в заднепроходных складках, на миндалине)
По присутствию уплотнения у основания:
Фолькмана эрозивный твердый шанкр на половом члене на головке (выраженное уплотнение отсутствует)
То, как выглядит твердый шанкр у мужчин и у женщин, где именно он локализуется, определяется способом заражения.
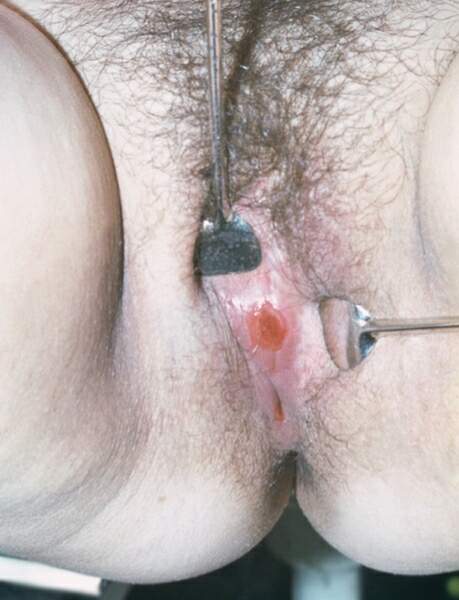
Так, различают:
- генитальные (твердый шанкр у мужчин на головке, крайней плоти, у женщин – клиторе, половой губе и пр.)
- экстрагенитальные (на лобке, бедрах с внутренней стороны, около ануса, во рту и т.д.)
- биполярные (с разной локализацией у одного и того же больного) образования
При поражении ногтей сифилисом шанкр формируется в области ногтевого валика, развивается онихомадезис (дистрофическое отделение ногтевой пластины от ложа), ноготь разрушается.
Какой подгузник и вещи надевать
Для лучшего заживления пупка необходим регулярный приток воздуха. Поэтому не нужно заклеивать ее пластырем, закрывать бинтом. Пояс от подгузника не должен тереться о ранку, поэтому его нужно немного загибать внутрь. В настоящее время в продаже можно найти модели, у которых имеется отверстие для пуповины
Также очень важно регулярно менять их, чтобы не допустить инфицирования ранки
Одежду для новорожденного выбирают из натурального дышащего материала, просторные и не обтягивающие. На время заживления не рекомендуется использовать штанишки, иначе они могут давить и натирать. Лучший вариант — боди, слипы.
Длительность надлежащего ухода
Молодые родители интересуются – как долго и часто необходимо чистить пупок? На начальном этапе пупок следует обрабатывать всего 2 раза в сутки. Если он заживает хорошо, то число обработок можно сократить до 1. Бывает так, что в пупке скапливается жидкость, и он кровоточит, в этом случае количество обработок нужно увеличить до 4.
Пупочную зону необходимо обрабатывать, пока она полностью не заживет. При грамотном уходе он заживает почти за месяц, иначе нужно будет отвезти ребенка на прием к врачу. Процесс затягивания пупочной ранки может сопровождаться кровотечением, но не стоит паниковать, ведь его причина заключается в отслоении большой части корки.
Правила обработки пупочной раны
Риск развития осложнений, связанных с процессом заживления пупочной ранки, снижается, если за ней правильно ухаживать. Перед выполнением любых манипуляций необходимо тщательно вымыть руки. На ранку следует капнуть немного перекиси водорода, после чего на коже образуется пенка. Все лишнее необходимо аккуратно удалить при помощи ватной палочки. Если за один раз ранка не полностью очистилась, разрешается повторно использовать перекись.
После завершения гигиенических процедур нужно тщательно осмотреть поверхность пупка на предмет наличия гноя или любых подозрительных выделений. После выполненных манипуляций рекомендуется вытереть пупок сухой ваткой.
Чтобы уход за пупком новорожденного не навредил, необходимо придерживаться простых правил:
- Для обработки пупочной ранки не следует использовать йод или раствор марганцовки. Они могут спровоцировать ожог кожи.
- Не нужно на пупок накладывать марлевую повязку или заклеивать его пластырем.
- Пока рана на животе не зажила, ребенка рекомендуется купать в кипяченой воде.
До момента заживления пупка рекомендуется использовать для новорожденного специальные подгузники с вырезом на животе. Это предупредит раздражение кожи и ускорит процесс заживления раны.
Нейросонография (НСГ)
УЗИ головы новорожденного проводится через роднички — не успевшие к этому моменту закрыться мягкотканные «окошки» на своде детского черепа
Именно поэтому так важно не затягивать с обследованием, пока родничок не затянулся, а у врача есть возможность полноценно оценить все доступные структуры головного мозга, пространство вокруг него и желудочки. Метод позволяет быстро и безопасно выявить наличие таких неприятных и зачастую опасных патологий как кисты, кровоизлияния, сосудистые проблемы, увеличение количества спинномозговой жидкости, опухоли
На начальных стадиях многие грозные заболевания могут никак не проявлять себя, поэтому раннее выявление нежелательных изменений позволяет своевременно начать лечение и является залогом скорейшего выздоровления маленького пациента.
В дальнейшем нейросонография поможет отследить динамику протекания нежелательных процессов в головном мозге и судить об эффективности принимаемых мер.
Важно!







