Анализы и обследования
Всем женщинам, собирающимся зачать ребенка, рекомендуется сделать:
- общий и биохимический анализы крови;
- анализ для определения группы крови и резус-фактора (у обоих супругов);
- общий анализ мочи;
- мазки и анализ крови на половые инфекции — ПЦР (хламидиоз, уреаплазмоз, микоплазмоз, гонорея, кандидоз (молочница) — у обоих супругов;
- кровь на антитела к краснухе, токсоплазме, герпесу, ЦМВ, хламидиям, ВИЧ, RW, вирусам гепатита В и С;
- анализ крови на сахар;
- коагулограмму (показатели свертываемости крови);
- кольпоскопию (для оценки состояния влагалища и шейки матки);
- УЗИ органов малого таза (для оценки состояния матки и яичников).
Дополнительные обследования:
- При нерегулярности менструального цикла, проблемах с зачатием и предшествующих выкидышах назначается анализ крови на половые гормоны.
- По показаниям эндокринолога могут быть назначены анализы на гормоны щитовидной железы, надпочечников и т.д.
- При невынашивании беременности и бесплодии может быть назначено определение волчаночного антикоагулянта, антител к хорионическому гонадотропину, антител к фосфолипидам, ТПО-антител, антител к рецепторам ТТГ и другие обследования.
- Иммунологическое обследование.
Скрининг одного или обоих супругов на носительство наиболее распространенных моногенных заболеваний
Этот скрининг можно смело предлагать всем парам. Почему? Все мы — носители хотя бы нескольких аутосомно-рецессивных моногенных заболеваний. Как правило, мы об этом не знаем, так как второй ген из парной хромосомы от другого родителя без поломок, и болезнь себя никак не проявляет. Если же супруги носители одного и того же заболевания, то риск рождения больного ребёнка составляет 25%.
В связи с этим некоторые банки донорских клеток тестируют всех своих доноров на носительство наиболее распространенных в популяции моногенных заболеваний. Очевидно, что скрининг тоже перестраховка, и что риск рождения больного ребёнка низкий (не выше 1 на 1000). Но если вдруг в результате проведения ЭКО с применением донорских клеток или у совершенно здоровой пары родится ребёнок с неизлечимым генетическим заболеванием с тяжелыми проявлениями, то последствия будут плачевны.
Если вы еще сомневаетесь, стоит ли вам проходить это тестирование, исключите хотя бы носительство СМА, спинальной мышечной атрофии! В основную панель включены также нейросенсорная тугоухость, муковисцидоз, фенилкетонурия, адреногенитальный синдром.
Какие действия необходимы после процедуры
В течение нескольких дней после обследования возможны небольшие выделения, рекомендуется применять ежедневные средства гигиены. В остальном, женщине нет необходимости изменять привычный образ жизни, питание или отказываться от спорта.
Если брали биопсию… 14 суток после
- Нельзя принимать препараты, в составе которых есть ацетилсалициловая кислота;
- Нельзя делать спринцевания, принимать ванны, посещать сауны и бани;
- Откажитесь на время от тампонов.
- Ограничьте половую жизнь.
При появлении температуры и других нетипичных симптомов, обратитесь к врачу.
При частых аллергических реакциях, следует проверить реакцию организма на раствор уксуса и раствор Люголя. Иногда наблюдается аллергическая реакция, а также цервицит и вагинит.
В наше время различные патологии шейки матки считаются одним из самых распространенных недугов женской половой системы. Из ряда онкологических заболеваний раковые и предраковые состояния шейки матки уступают лишь раку молочной железы.
Кольпоскопия помогает на ранних стадиях выявить патологию и быстро решить проблему
Важно регулярно проходить осмотр гинеколога даже без видимых жалоб. При отклонении мазков по Папаниколау врач назначает биопсию, которая диагностирует проблему на любых стадиях
Важный совет при проведении кольпоскопии — правильно подбирайте гинекологическую клинику или отделение, читайте отзывы о врачах, узнавайте мнение знакомых.
Имеются противопоказания, необходима консультация специалиста
Список статей
Туры в Чернобыль и пули Нацгвардии
На государственном уровне попытка выбить деньги из Чернобыльской зоны отчуждения выразилась в открытом доступе к закрытой территории для туристов из других стран. 10 июля 2019 года, в день открытия нового саркофага над ЧАЭС, президент Украины Владимир Зеленский подписал указ, согласно которому со стороны Украины будет обеспечен беспрепятственный доступ в зону отчуждения. Для туристов, которые хотели бы посетить место техногенной катастрофы, был создан зеленый коридор в обход мест, наиболее опасных с точки зрения радиационного фона.

president.gov.ua  / Администрация президента Украины
Согласно данным «Интерфакса», к концу 2019 года посетители зоны отчуждения могли купить экскурсии в Припять, а также в печально известный «Рыжий лес», принявший на себя наибольшую долю выброса радиоактивной пыли. Одним из самых опасных маршрутов являлся проход в диспетчерский пункт четвертого энергоблока Чернобыльской АЭС, то есть в зону высочайшего радиационного заражения.
Технически разговоры о полноценном доступе людей в зону отчуждения велись с 2011 года. Однако решением Зеленского, по сути, правительство Украины попыталось прибрать к рукам нелегальные тропы и пути, через которые в закрытую зону попадали люди. Такие лазейки сквозь кордоны и контрольно-пропускные пункты существовали с начала 1990-х годов, когда в район катастрофы потянулись не только искатели приключений, но также и мародеры и полукриминальные элементы.

wikipedia.org  / George Chernilevsky / Public Domain
Сообщения о том, что на границах зоны отчуждения поймали очередную группу «сталкеров» (нарицательное наименование нарушителей, взятое из книги братьев Стругацких «Пикник на обочине» и компьютерной игры S.T.A.L.K.E.R.), появляются в украинском медиасегменте с завидной регулярностью.
Однако не только туристы посещают теперь зону отчуждения — но и сотрудники украинских органов безопасности. Как сообщал украинский русскоязычный Telegram-канал «Черговий ООС», во время экскурсии по Припяти туристы из Германии и Канады обнаружили на здании заброшенного кафе многочисленные следы от пуль. Экскурсовод объяснила иностранцам, что пулевые отверстия на заброшенных зданиях оставили не «сталкеры», а сотрудники Нацгвардии Украины.
В ведомстве информацию подтвердили: по их словам, в зоне отчуждения периодически проходят тренировки военных в условиях городских боев. Впоследствии отработанные ВСУ и Нацгвардией навыки применяются во время боевых действий в Донбассе. А выбор именно многострадальной Припяти в качестве полигона в пресс-службе НГУ объяснили тем, что на Украине нет подходящих специально подготовленных учебных объектов.
Бизнес на радиации
Причина умышленных поджогов Чернобыльской зоны на Украине обычно скрывается от обывателя. Однако на фоне повторяющихся инцидентов глава экологического комитета Верховной Рады Николай Томенко заявил, что пожары в районе Чернобыля — это метод сокрытия незаконной деятельности в зоне отчуждения. Эколог рассказал, что на закрытой территории вокруг ЧАЭС процветает незаконный бизнес по вырубке зараженного леса и его вывозу за пределы зоны.
При этом нелегальное предпринимательство «на радиации» имеет поддержку в высших эшелонах власти.
Инциденты с вывозом радиоактивных материалов, добытых различными способами в Чернобыльской зоне, так же как и сообщения о поимке групп «сталкеров» — частые гости на страницах украинских медиаресурсов. При этом масштабы вывоза сильно разнятся — от небольших свертков с радиоактивным ураном до грузовиков с вырубленным лесом и украденным зараженным металлом.

Государственная служба Украины по чрезвычайным ситуациям  / 
В частности, в 2019 году, как предполагают украинские следователи, радиоактивная древесина была продана на объекты Иванковской теплоэлектростанции в Киевской области. На фоне участившихся пожаров в зоне отчуждения все чаще стали замечать грузовики, которые вывозят радиоактивную древесину в неизвестном направлении.
Такая же ситуация и с металлом из зоны отчуждения.
С 2005 по 2007 год по инициативе президента Украины Виктора Ющенко начался нелегальный экспорт радиоактивного железа из Чернобыля в Россию. Тогда российская таможня, согласно статистике, пресекла более 1600 попыток ввоза источников радиации. После разбирательства на межправительственном уровне Киев прекратил подобные попытки в адрес России — но весь радиоактивный металлолом был направлен на рынки Евросоюза.

wikipedia.org  / Tasnim News Agency / CC BY 4.0
В частности, на металлургическом комбинате «Запорожсталь», который поставлял свою продукцию в страны Западной Европы, были обнаружены вагоны с радиоактивным металлоломом, чей радиационный фон в 25 раз превышал норму. А в марте 2016 года на КПП «Ягодин» на границе Польшей была задержана фура с «фонившими» медно-никелевыми трубами. Тогда выяснилось, что украинская фирма «Стандарт плюс» из Гостомеля отравила более 60 тонн радиоактивного металла в Германию и Польшу.
В большинстве случаев «концы» предприятий с радиоактивным металлом уходили в Чернобыль, а конкретно — в кабинет генерального директора Государственного специализированного предприятия «Чернобыльская АЭС», вне зависимости от его владельца.
Так, в 2012 году директор ЧАЭС Игорь Грамоткин заключил договоры с тремя частными предприятиями на общую сумму 112,5 миллионов гривен, по которым они должны были демонтировать металлические конструкции общим весом 12 тысяч тонн, очистить их от радиационного загрязнения и передать АЭС. В ходе проверки полиция обнаружила на складах АЭС только 5 тысяч тонн металлолома, а оставшиеся, по словам директора, были «закопаны в земле».
Со сменой гендиректора ситуация с торговлей зараженными материалами не меняется. В 2021 году Киевская областная прокуратура обвинила экс-директора Чернобыльской АЭС (судя по всему, подследственным является Сергей Калашник, занимавший должность в 2019–2020 гг.) в проведении незаконного аукциона на продажу более 500 тонн радиоактивного металла, предварительно оцененного в грошовую стоимость до 1 тыс. гривен ($35) за тонну.
Что еще необходимо знать?
Вести позднюю беременность может только грамотный специалист. Его тоже нужно подыскать заранее. При плановом ведении беременности, когда возраст перевалил за 35 лет, обследования проводят регулярно.
- Чтобы не допустить рождение ребенка, у которого диагностируют синдром Дауна или другие заболевания, вызванные хромосомными аномалиями, нужно пользоваться расширенным обследованием. При потребности, женщина и мужчина должны обратиться к генетику.
- Перед планированием беременности берут анализ на уровень сахара в крови. Перед зачатием производят контроль уровня сахара. Чем старше представительница женского пола, тем выше риск развития у нее сахарного диабета.
- Тщательное отслеживание состояния матки нужно для сведения к минимуму вероятности выкидыша. Контролируют прибавку массы тела. Нормальные показатели не должны превышать 15 кг (в течение всей беременности). Если норма веса до зачатия была превышена, прибавка в весе должна сводиться до самого низкого показателя.
Как только появилась мысль о рождении малыша, следует обратиться к терапевту. С его помощью удастся выявить возможные отклонения состояния женского организма.

Обследование позволяет узнать, насколько женщина готова выносить плод и родить его абсолютно здоровым.
В среднем возрасте у женщин наблюдаются сбои функционирования многих внутренних органов, целых систем. Часто диагностируют гипертонию. Не исключают наличие инфекций, которые передаются половым путем.
Они могут быть в неактивном состоянии, а во время беременности, когда организм нагружен, способны активизироваться и начать атаку. Для выявления любых патогенных микроорганизмов, нужно сдать комплекс анализов. При получении отрицательных результатов, врач назначает терапевтический курс.
С возрастом, количество яйцеклеток, способных к оплодотворению, уменьшается
У каждой здоровой девочки при рождении есть полный набор яйцеклеток. Однако с течением времени (в последовательных менструальных циклах) количество яйцеклеток уменьшается, а функция яичников постепенно снижается. На практике это означает, что шансы на беременность истощаются с каждым годом.
Наконец, в возрасте около 50 лет женщина проходит через менопаузу и безвозвратно теряет фертильность. Также стоит добавить, что яйцеклетки, как и все другие клетки организма, стареют и, следовательно, становятся менее устойчивыми к генетическим мутациям, ответственным за такие заболевания, как синдром Дауна.
 Потеря фертильности после менопаузы
Потеря фертильности после менопаузы
Давайте не будем забывать, что беременность также является серьезным испытанием для организма, что, безусловно, сложнее пройти для женщины старше 40 лет, чем для женщины 20 лет. Поэтому к беременности после 40 лет женщина должна готовиться физически, начиная с консультации с гинекологом и сдачи основных анализов.
Во время визита к гинекологу вы обязательно ответите на вопросы о вашем общем здоровье, хронических заболеваниях (гипертония, диабет, остеопороз, сердечно-сосудистые заболевания), истории предыдущих родов (если есть) и принимаемых лекарствах. Ваш доктор назначит вам серию анализов.
Здоровая диета – основа для подготовки к беременности после 40 лет
Женщина старше 40 лет должна питаться так, чтобы не прийти к дефициту питательных веществ в организме
Это очень важно, потому что организм будет особенно уязвим во время беременности
В рационе будущих мам внимание уделяется, прежде всего, фолиевой кислоте и другим витаминам группы В, но не менее важными будут также магний, кальций, цинк, селен и витамин D.
К питательным веществам относятся овощи и фрукты, молочные продукты, мясо и цельные зерна, а также ключевой ингредиент – вода. Никотин, кофеин и алкоголь, с другой стороны, являются продуктами, о которых лучше всего забыть как до, так и во время беременности.
ЗАПИСЬ НА ПРИЕМ
Клиника абортов и контрацепции в Санкт-Петербурге — отделение медицинского гинекологического объединения «Диана»
Запишитесь на прием, анализы или УЗИ через контактную форму или по т. +8 (812) 62-962-77. Мы работаем без выходных с 09:00 до 21:00.
Мы находимся в Красногвардейском районе, рядом со станциями метро «Новочеркасская», «Площадь Александра Невского» и «Ладожская».
Стоимость медикаментозного аборта в нашей клинике 3300 руб. В стоимость входят все таблетки, осмотр гинеколога и УЗИ для определения сроков беременности.
Правила питания при подготовке к беременности
Если вы еще не начали придерживаться принципов здорового питания, предстоящая беременность — отличный повод для того, чтобы внести в свою жизнь изменения, которые будут иметь долгосрочные благотворные последствия для вашего здоровья и с высокой долей вероятности добавят вам несколько лет счастливой и полноценной жизни.
Рациональная диета обеспечит поступление в организм всех необходимых витаминов и минералов для эффективного функционирования не только репродуктивной системы, но и всего организма в целом. Какие принципы здорового питания вам необходимо взять на вооружение при планировании беременности?
- Биологически и энергетически богатая и разнообразная пища.
- Акцент на свежих и качественных (лучше органических) овощах, фруктах и цельнозерновых продуктах. Мясо — постное. Рыба — из проверенных источников. Молочная продукция — обязательно пастеризованная. Сложные углеводы (зерновые, бобовые, овощи, фрукты, крупы, макароны из твердых сортов пшеницы). Полезные жиры (полиненасыщенные жирные кислоты).
- Умеренность. Небольшие порции. Съеденных калорий не должно быть больше, чем потраченных за день.
- Режим питания: 5 – 6 раз в день.
- Вода: 1,5 – 2 литра жидкости в день, лучше, если по большей части это будет чистая питьевая вода. Сладкие газированные напитки содержат слишком много сахара, вместо них предпочтение следует отдавать компотам и морсам из ягод и/или сухофруктов.
Какие обследования нужно пройти, если это первая беременность:
Вне зависимости от возраста женщины, первая беременность всегда является важным и ответственным событием, которое требует специальной подготовки.
– консультация гинеколога
Безусловно, начиная с этапа планирования беременности и заканчивая родами (а то и дольше), женщина чаще всего посещает врача-гинеколога
На первом визите врачу важно оценить состояние репродуктивной женщины с ее слов, поэтому первым делом гинеколог задаст ряд вопросов:
- Какие средства контрацепции использовала женщина в течение жизни (барьерные, оральные и пр.), если таблетки, то какие именно и когда прекратила их пить;
- Есть ли у нее какие-либо хронические заболевания;
- Проводился ли когда-либо курс терапии антибиотиками или гормональными препаратами;
- Были ли (или есть) какие-либо заболевания половой сферы в анамнезе, в том числе — венерические;
- Были ли в семье случаи наследственных патологий.
Опрос обязательно завершается осмотром в гинекологическом кресле. В результате осмотра врач определяет состояние репродуктивных органов женщины, в том числе:
- Состояние шейки матки (анализ на присутствие эрозий, новообразований);
- Состояние яичников (исследование методом пальпации).
Также врач извлекает внутриматочную спираль, если она установлена.
После этого гинеколог отправляет женщину на анализы (мочи, крови), УЗИ, а также рекомендует посетить генетика, терапевта, эндокринолога. Генетика обязательно посещают оба потенциальных родителя.
– терапевт
Посещение терапевта — следующий этап планирования беременности. Его тоже посещает не только женщина, но и мужчина, чтобы выявить возможные заболевания различных сфер.
Врач-терапевт проводит опрос, может назначить дополнительные исследования (например, ЭКГ), а также рекомендует сделать несколько прививок, которые желательно поставить женщине незадолго до беременности, чтобы избежать заражения в период вынашивания ребенка. Поскольку организм женщины сильно ослабевает при вынашивании малыша, лучше перестраховаться и поставить ряд прививок, которые защитят и ее, и плод от негативного влияния инфекций.
Терапевт дает рекомендации относительно допустимости приема некоторых медикаментов, а если требуется лечение какого-то заболевания антибиотиками или другими препаратами, несовместимыми с беременностью, оговаривает сроки запрета на зачатие. Только после того, как организм будет готов к беременности, врач разрешит заниматься незащищенным сексом.
Наконец, терапевт может дать направление к узким специалистам, например, гастроэнтерологу, кардиологу, стоматологу, оториноларингологу и другим.
– эндокринолог
Состояние эндокринной системы напрямую сказывается на здоровье репродуктивной и возможности стать матерью. Чрезмерный или недостаточный синтез какого-либо гормона (особенно гипофиза, щитовидной железы и надпочечников) могут воспрепятствовать зачатию.
Вне зависимости от присутствия или отсутствия симптомов, которые могут указывать на проблемы с эндокринной системой, женщине рекомендуется посетить эндокринолога. Обязательно пройти обследование нужно будет при недостаточном или избыточном весе, подозрении на сахарный диабет, проблемах с щитовидной железой.
– генетик
Всем парам на этапе планирования рекомендуется посетить специалиста-генетика, особенно если это люди старше 35 лет. Генетик выявляет вероятность наследственных патологий, помогает снизить ее, предупреждает о возможных рисках.
Особенно внимательно генетик изучает пациентов, у которых:
- В роду были люди с генетическими заболеваниями, такими как синдром Дауна, болезнь Альцгеймера, шизофрения и иные психические расстройства;
- Среди родственников передавались такие заболевания, как тромбофлебит, хронические заболевания сердечно-сосудистой системы, либо же есть риск передачи от потенциальных родителей;
- Были случаи гемофилии в семье.
Иногда требуется дополнительное обследование на предмет выявления хромосомных мутаций.
Подготовка к беременности после 30
Сегодня во всем мире женщина старше 35 лет не считается старородящей. В развитых странах Европы и США прекрасная половина человечества активно строит карьеру, и до семейного очага дело доходит ближе к 40 годам. Это не проблема.
Высокий уровень современной медицины, постоянная забота о своем здоровье, материальная и психологическая готовность помогут зачать, выносить и родить долгожданного малыша и в 38, и в 39 лет, и даже в 43-45 лет.
Главное — своевременно обследоваться, выявить имеющиеся хронические заболевания, соблюдать предписания врача на этапе подготовки к зачатию и более внимательно относиться к своему здоровью.
Приходите к нам в клинику, и мы составим индивидуальный план подготовки и ведения беременности, чтобы вы сами смогли выносить и родить здорового малыша!
Подготовка к зачатию: можно ли запланировать пол ребенка?
- Для зачатия девочки необходимо, чтобы яйцеклетку оплодотворил сперматозоид, несущий Х-хромосому, для зачатия мальчика — сперматозоид, несущий Y-хромосому.
- Вероятность зачатия мальчика выше. В ходе исследований специалистам удалось выяснить, что на ранних сроках беременности на 100 эмбрионов женского пола приходится от 125 до 200 эмбрионов мужского пола. Однако они более уязвимы, поэтому многие гибнут во время внутриутробной жизни. В итоге на 100 девочек рождается 108 мальчиков.
- Более высокую вероятность зачатия мальчика ученые объясняют особенностями сперматозоидов с Y-хромосомой. Они передвигаются с большей скоростью, чем половые клетки с Х-хромосомой и быстрее достигают яйцеклетки.
- Чтобы родить мальчика, специалисты советуют приступить к зачатию накануне или в день овуляции.
- Чтобы родить девочку, половой акт необходимо произвести за 2 — 3 суток до овуляции. Быстрые сперматозоиды с Y-хромосомой к этому моменту должны погибнуть, а медленные и живучие сперматозоиды с Х-хромосомой как раз доберутся до яйцеклетки. Однако и этот способ не является гарантией зачатия малыша «нужного» пола.
- Со стопроцентной вероятностью девочку или мальчика можно запланировать только с помощью ЭКО. Но в нашей стране выбирать пол ребенка разрешается только в том случае, если с ним связано генетическое заболевание.
Совет №3 – Запишитесь к опытному гинекологу
Именно гинеколог составляет схему подготовки к беременности. Врач опрашивает женщину, собирает анамнез, изучает ее медкарту. Далее переходят к осмотру:
- Обследование груди — уплотнения в груди, изменения тканей и увеличение лимфоузлов указывают на опухолевые процессы. При их выявлении женщину направляют к маммологу или онкологу.
- Осмотр на кресле — врач оценивает состояние половых органов, проводит внутренний осмотр. При внутреннем осмотре определяют эрозии, кисты, воспаления и другие патологии половых путей. На этом этапе гинеколог берет мазок для микроскопического исследования.
- Бимануальное исследование — правую руку гинеколог вводит во влагалище, а левой прощупывает живот пациентки. Это позволяет пальпировать яичники, матку и фаллопиевы трубы. Врач оценивает расположение и размеры органов. При воспалениях женщина чувствует боль при пальпации. Во время бимануального исследования гинеколог может заподозрить опухоли внутренних органов.
- Кольпоскопия — специальный прибор вводят в просвет влагалища, не травмируя его стенки. Инструмент позволяет оценить цвет и рельеф слизистой оболочки шейки матки. С помощью кольпоскопии устанавливают опухоли, эрозии, кондиломы и другие патологические изменения тканей.
- УЗИ органов малого таза — исследование безопасно и безболезненно. Проводится УЗИ через переднюю брюшную стенку или при помощи внутривлагалищного датчика. На экране врач видит расположение органов малого таза. Во время УЗИ определяют воспаления, опухоли и анатомические аномалии матки и ее придатков.
Совет №8 – Правильно питайтесь
Не существует продуктов и диет, способствующих зачатию ребенка. Цели правильного питания при подготовке к беременности:
- нормализация веса;
- насыщение организма витаминами и минералами;
- улучшение работы ЖКТ;
- общее укрепление организма.
Советы по правильному питанию во время планирования беременности:
Никаких жестких диет. Строгие ограничения в питании вызывают стресс. Это негативный фактор во время подготовки к беременности. Не обязательно отказываться от любимых продуктов. Достаточно ограничить их количество и сбалансировать рацион по жирам, белкам и углеводам.
Снизить потребление «вредных продуктов». Вредными для здоровья диетологи считают продукты с высоким содержанием жира, консервантов и ароматизаторов. В период планирования следует потреблять меньше фаст-фуда, жареной пищи, газированных напитков. Вредна для организма и пища с высоким содержанием сахара. Чрезмерное употребление углеводов приводит к быстрому повышению уровня глюкозы и инсулина в крови. Это повышает аппетит, нарушает работу иммунитета.
Насытить рацион натуральными продуктами. Основу питания будущих родителей должны составлять овощи, фрукты и натуральные крупы. Белковая часть рациона состоит из свежей рыбы, мяса, птицы, яиц и молочных продуктов. Необходимость в жирах покрывается за счет сыров, красной рыбы, орехов. Клетчатка, необходимая для нормальной работы ЖКТ, содержится в зерновых и бобовых культурах, овощах.
Витаминизация организма
Важно получать витамины и микроэлементы не только в таблетках, но и с питанием. Большое количество фолиевой кислоты содержит шпинат, орехи, красная рыба, гречка
Витамином Е богаты растительные масла, зерновые культуры, яйца. Получить витамин В12 можно из печени и морепродуктов. Рацион должен также содержать продукты, богатые йодом (морская рыба), железом (бобовые, орехи), кальцием (творог).
Соблюдение водного баланса. Готовясь к зачатию, женщине рекомендуется выпивать 2-2,5 литра чистой воды в сутки. Это помогает очистить организм от токсинов и улучшить циркуляцию крови и лимфы в организме. Поддержание водного баланса помогает подготовить эндометрий (внутренний слой матки) к беременности. Вопреки распространенному мифу, большое потребление воды помогает избежать отеков в тканях.
Обследование перед беременностью
Консультация врача — первое, что необходимо сделать, если вы не хотите пустить все на самотек. Во время визита к врачу будут составлены:
1. ваша медицинская история — подготовьте заранее ответы на следующие вопросы:
1.1 лекарства, которые вы в настоящий момент принимаете,
1.2 предыдущие беременности,
1.3 питание,
1.4 физическая активность,
1.5 состояние здоровья;
2. семейная история, в зоне особого внимания — случаи:
2.1 диабета,
2.2 повышенного давления,
2.3 эпилепсии,
2.4 пороков развития,
2.5 детских смертей,
2.6 психических и умственных заболеваний,
2.7 многоплодных беременностей.
В рамках медико-биологического обследования назначаются следующие процедуры:
1. клинический и биохимический анализ крови,
3. УЗИ органов малого таза,
4. анализ на TORCH-инфекции, опасные для плода:
4.1 токсоплазмоз,
4.2 краснуха (сделать прививку, если не была сделана ранее, не позднее чем за 3 месяца до планируемой беременности),
4.3 цитомегаловирус,
4.4 герпес и некоторые другие инфекции;
5. анализ на инфекции, в том числе заболевания, передающиеся половым путем (ЗППП):
5.1 хламидиоз,
5.2 уреаплазмоз,
5.3 микоплазмоз,
5.4 гонорея,
5.5 кандидоз,
5.6 вирус папилломы человека,
5.7 стрептококк группы В и золотистый стафилококк,
5.8 гарднереллез,
5.9 ВИЧ-инфекция,
5.10 гепатит В и С;
6. анализ на группу крови и резус-фактор;
7. гормональный анализ;
8. консультация терапевта;
9. консультация эндокринолога;
10. консультации специалистов, на контроле у которых стоит будущая мама;
11. обследование у стоматолога;
12. спермограмма будущего отца (опционально).
Подготовка к внутриматочной инсеминации
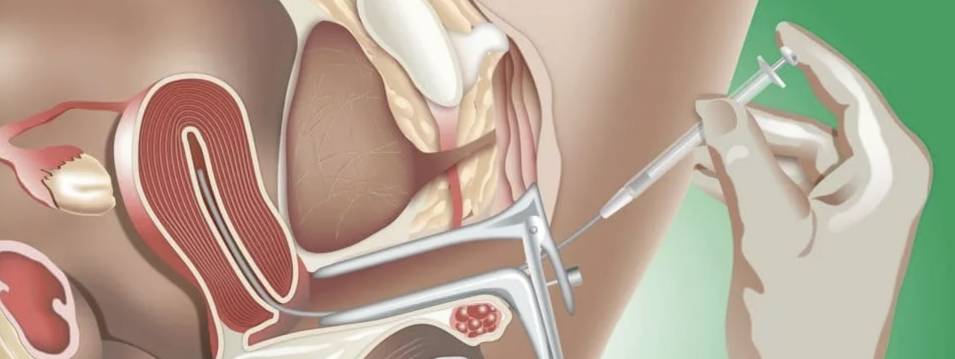
Конкретная программа внутриматочной инсеминации зависит от того, применяется ли она для лечения бесплодия или для оплодотворения здоровых, но одиноких женщин. В первом случае она начинается с прохождения семейной парой комплексного медицинского обследования для установления причины, по которой родители испытывают проблемы с зачатием. Для женщин предусмотрены следующие диагностические процедуры:
- Анализы мочи (только общий) и крови – общий, биохимический, на уровень гормонов и наличие инфекций (сифилиса, ВИЧ, гепатитов В и С), свертываемость и резус-фактор;
- Исследование мазка из влагалища или цервикального канала на онкоцитологию, микрофлору, скрытые инфекции и ИППП (хламидию, мико- и уреплазму, вирусы простого герпеса и папилломы человека);
- Ультразвуковое исследование органов малого таза, щитовидной и молочных желез (для женщин старше 35 лет – маммография);
- ЭКГ, флюорография, консультации гинеколога, терапевта, эндокринолога, генетика (по показаниям).
Для установления или исключения мужского фактора бесплодия супруг или половой партнер пациентки проходит следующие диагностические процедуры:
- Анализы мочи и крови (общий, биохимический, клинический, на инфекции);
- Исследование спермы (спермограмму) на концентрацию, подвижность, морфологию сперматозоидов;
- МАР-тест – исследование эякулята на наличие в нем антиспермальных антител;
- Консультации уролога, андролога, терапевта, генетика.
Точный перечень анализов при внутриматочной инсеминации определяет сам врач, руководствуясь данными анамнеза семейной пары, предыдущих беременностей женщины, комплексного медицинского обследования. При необходимости он направляет обоих будущих родителей на дополнительные обследования для уточнения диагноза.
Если искусственная инсеминация назначается одинокой женщине без диагностированного бесплодия, она также проходит предварительное обследование. Оно может включать в себя меньше диагностических тестов, в зависимости от состояния ее здоровья – этот вопрос врач решает в индивидуальном порядке. При отсутствии противопоказаний к процедуре пациентка переходит к выбору донора из картотеки лечебного учреждения, в котором она проходит инсеминацию. Ей предоставляются следующие данные о кандидатах:
- пол, рост, вес, возраст, национальная принадлежность;
- социальная и профессиональная принадлежность, образование, увлечения;
- детское фото донора, подробное описание его внешности и личностных качеств;
- запись его голоса, краткий рассказ о себе, написанный самим донором или с его слов.
Имя, адрес проживания и другая контактная информация о кандидатах пациентке не разглашаются, это конфиденциальная информация. Это юридически защищает обе стороны от претензий друг к другу – например, по поводу родительских прав или выплаты алиментов. По желанию пациентки донором для внутриматочной инсеминации на добровольной основе может стать и знакомое ей лицо. Однако, в этом случае также гарантируется его отказ от права на отцовство.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Правила планирования беременности
Самым первым и самым важным пунктом в программе планирования беременности является обследование. Его обязательно проходит и мужчина, и женщина. В план диагностики включаются лабораторные и инструментальные методы, которые позволяют получить объективную информацию о состоянии здоровья супругов и выявить скрытую патологию.
Кроме комплексного обследования, а также консультации врача и мужчина, и женщина, должны соблюдать определенные правила, которые помогут снизить возможные риски. Среди общих рекомендаций можно отметить:
- полный отказ от вредных привычек;
- рациональное сбалансированное питание;
- профилактика стрессов;
- достаточный сон;
- регулярная половая жизнь;
- поддержания нормальной массы тела;
- достаточная двигательная активность.
Нелишним будет сделать прививки от опасных инфекций (краснуха), подобрать витамины для беременности (вместе с врачом), при необходимости пройти профилактическое лечение. Точный список рекомендаций можно получить после консультации специалиста.
Экспертное мнение врача
Онищенко И.Н.
акушер-гинеколог, специалист по ведению беременности.
По современным представлениям, в 35 лет женщина считается старородящей. Однако это не значит, что она не может забеременеть и выносить ребенка самостоятельно. Важным условием успеха является более тщательная, чем в юном возрасте, подготовка к беременности и врачебный контроль на протяжении всего срока. Если по каким-то причинам женщина не может зачать самостоятельно, ей на помощь придут вспомогательные репродуктивные технологии, в том числе инсеминация спермы, ЭКО или ИКСИ. Перед этим потребуется подробное обследование и определение причин бесплодия.
Сколько раз можно делать ЭКО?
Российское законодательство не подразумевает ограничений на общее количество попыток ЭКО. Иными словами, женщина вправе пытаться пройти процедуру столько раз, сколько потребуется для рождения здорового малыша. Однако, есть определенные медицинские ограничения:
- Если оплодотворение не удается в течение нескольких попыток, врач может попытаться изменить стратегию лечения, применить дополнительные репродуктивные технологии или использовать генетический материал здорового донора. Если это также не дало нужного результата, может быть диагностировано абсолютное бесплодие, которое, к сожалению, на данный момент является неизлечимым.
- Между попытками ЭКО необходимо делать перерыв – обычно в 3-4 месяца. Это необходимо для того, чтобы гормональный фон женщины восстановился после стимуляции яичников и поддерживающей терапии. Если попытки проводить подряд, то велик риск возникновения у пациентки синдрома гиперстимуляции яичников, который в тяжелой форме способен привести к смерти.
- Если в ходе подготовки и проведения процедуры один или оба половых партнера заболевают инфекцией, проводимое лечение ЭКО прерывается и откладывается до их выздоровления. Это необходимо для уменьшения риска осложнений беременности появления у ребенка врожденных патологий, спровоцированных инфекционными агентами.
В репродуктивной клинике также могут полностью отказать семейной паре в проведении ЭКО, если после оценки состояния обоих родителей будет очевидно, что процедура не сможет помочь им преодолеть бесплодие или в процессе лечения их здоровью будет нанесен большой ущерб. Именно поэтому перед процедурой оба родителя должны пройти комплексное всестороннее обследование.