Какие обследования ждут малыша после выписки из роддома
Если ребенок здоров, его выписывают из роддома. На второй день нахождения дома приходят участковый педиатр и медсестра. Повторное посещение через неделю. А вот в месяц жизни крохи нужно уже самостоятельно идти на прием к педиатру.
Если врач заметит какие-либо проблемы со здоровьем, может назначить дополнительное обследование. Например, общий и биохимический анализы крови, мочи, УЗИ органов брюшной полости, тазобедренных суставов, нейросонографию, ЭхоКГ.
Если ребенок здоров, то на первом смотре (в 1 месяц) педиатр должен дать направление к неврологу, ортопеду и офтальмологу, чтобы вовремя исключить возможные патологии. Лабораторные исследования проводят не ранее 9 месяцев.
Все анализы, которые делают в роддоме и после выписки из него, в первую очередь нужны не врачам, а лично ребенку. Не стоит отказываться от них, поскольку самые коварные болезни возникают совершенно нежданно.
Другие анализы крови и обследования у малыша в роддоме

Берется ли кровь еще на какие-нибудь анализы в роддоме? По показаниям исследуют общий анализ крови, некоторые биохимические показатели (чаще сахар, билирубин и др.), параметры свертывающей системы крови. Иногда назначают общий анализ мочи. При наличии отклонений в тех или иных результатах анализов, требуется их повторный забор для оценки динамики процесса.
Список дополнительных исследований новорожденных на этапе родильного дома зависит от оснащения учреждения. Чаще всего при наличии показания проводят нейросонографию (УЗИ головного мозга), ультразвуковое исследование внутренних органов, рентгенологическое исследование органов грудной клетки или живота и др.
Осмотры специалистами
На первом году жизни малыш находится под пристальным вниманием врачей: контролируется развитие, даются рекомендации по питанию, назначается лечение при выявлении заболеваний и др
Педиатр
Является главным доктором в жизни каждого ребенка.
В роддоме
Кроха осматривается неонатологом сразу после рождения, затем — ежедневно на протяжении всего периода нахождения в родильном доме. Врач следит за адаптацией малыша к новым условиям жизни, исключают врожденные или наследственные заболевания, при необходимости назначает лечение.
После выписки из роддома за ребенком наблюдает педиатр:
* на первом месяце жизни доктор осматривает малыша на дому;
* начиная с возраста 1-го месяца, вы с ребенком ежемесячно посещаете врача в поликлинике.
Осмотры педиатром дома на 1-ом месяце жизни
Врач оценивает общее состояние малыша и определяет его группу здоровья. Доктор дает советы по грудному вскармливанию, закаливающим и гигиеническим процедурам, проводит беседы по грудному вскармливанию. Если выявляются заболевания, назначает лечение.
Ежемесячное посещение педиатра в поликлинике
Во время каждого профилактического осмотра у ребенка измеряется рост и вес, окружность головы и груди, оценивается состояние большого родничка и черепных швов.
Педиатр осматривает кожные покровы, при помощи фонендоскопа слушает легкие и сердце у крохи. Определяет группу здоровья, соответствие физического и психического развития возрасту малыша. Выявляет вероятность развития у ребенка тех или иных заболеваний.
Вы получаете рекомендации по питанию, введению прикорма согласно возрасту, массажу, гимнастике и упражнениям.
Педиатр оценивает приобретаемые ребенком навыки на первом году жизни: умение удерживать головку, сидеть, ползать и ходить, гулить, произносить слоги и слова, самостоятельно кушать.
Детский хирург
Своевременно диагностирует паховую или пупочную грыжу, дисплазию тазобедренных суставов.
Осматривает половые органы. Выявляет у мальчиков некоторые заболевания: фимоз (сужение крайней плоти — складки кожи, прикрывающей головку полового члена), крипторхизм (неопущение яичка в мошонку) и/или водянку яичек.
Детский невропатолог
Проверяет рефлексы и приобретаемые малышом навыки, определяет мышечный тонус и выявляет возможные двигательные нарушения.
Оценивает состояние черепных швов, большого и малого родничков, соответствие нервно-психического развития возрасту ребенка.
Травматолог-ортопед
Следит за развитием костно-мышечной системы малыша. Исключает или выявляет дисплазию тазобедренных суставов, врожденную мышечную кривошею, косолапость и другие патологии. При своевременной диагностике эти состояния, как правило, хорошо поддаются безоперационному лечению.
Детский стоматолог
Проверяет состояние уздечки языка — складки слизистой оболочки полости рта, которая служит дополнением для прикрепления языка ко дну ротовой полости. Иногда уздечка бывает укороченной, что может привести к нарушению сосания, глотания, жевания, произношения звуков и дикции. Если уздечка укорочена, ее подрезают.
Оториноларинголог
Осматривает ребенка для выявления врожденных аномалий развития носовой и ротовой полости, глотки, ушной раковины, наружного и среднего уха.
Обязательные анализы
Какие обязательные анализы берут у ребенка при рождении в роддоме:
- Сразу после появления на свет из пупочной вены берут кровь на выявление ВИЧ-инфекции, сифилиса, гепатита.
- Если обнаружена желтушка, то проводится тест на печеночный трансаминаз.
- Во 2-3 день выявляют анемию, недостаточную функцию щитовидной железы и фенилкетонурию.
- Забор крови также берут для выявления генетических патологий, антител к цитомегаловирусу, герпесу, токсо,- и микоплазме, хламидиям.
- Детки, попавшие в зону риска, подвергаются дополнительным обследованиям: забору мочи и дополнительному тестированию крови.
Анализы новорожденного важно провести, чтобы выявить наличие серьезных заболеваний грудничка. Дополнительно проводят обследования:
Дополнительно проводят обследования:
- Проверяют слух;
- Ультразвуковые исследования;
- Закапывают глазки Альбуцидом;
- Гениталии девочек также обрабатываются Альбуцидом.
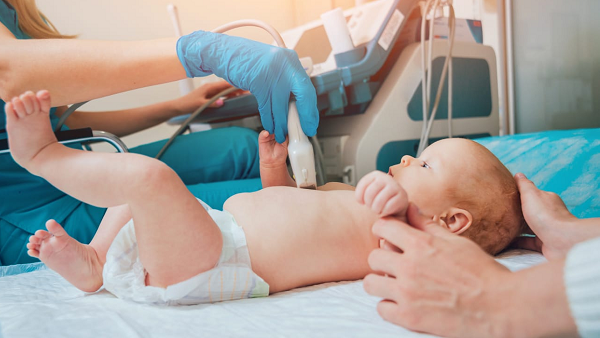
Узи сердца у грудничка
В роддоме проводят вакцинацию, это:
- Прививка БЦЖ;
- прививка от гепатита С.
Персонально врач может назначить питание с глюкозой и инъекцию витамина К.
На что смотрят акушеры
Что же учитывают акушеры-гинекологи, решая, можно ли выписать маму из роддома и в какие сроки это лучше сделать? Прежде всего врач оценивает общее самочувствие мамы, сокращение матки, характер послеродовых выделений (лохий), а еще обязательно посмотрит, хорошо ли заживают швы на половых органах или швы после кесарева сечения. Кроме того, врач обследует молочные железы женщины — нет ли воспалительного процесса, трещин и пр.
Перед выпиской доктор направит женщину на УЗИ внутренних половых органов. Правда, его делают пока еще не во всех роддомах, но в большинстве современных клиник это исследование проводят всем родившим женщинам. УЗИ делают и после естественных родов, и после кесарева сечения. С помощью этого исследования можно точно узнать, не остались ли в матке части плаценты и нет ли в ней большого количества кровяных сгустков.
Также доктор может назначить женщине общий анализ крови, который позволяет выявить анемию, воспалительный процесс в организме и просто оценить общее состояние. Анализ мочи сделают для того, чтобы исключить заболевания мочевыводящей системы или гестоз. И только после такого полного обследования акушер-гинеколог принимает решение о том, когда выписать маму.
Что же может задержать выписку женщины из роддома? Прежде всего — какие-то отклонения в самих родах или в послеродовом периоде. Например, такие манипуляции в родах, как наложение швов на промежность, влагалище, шейку матки, могут задержать выписку до 4–5-го дня после родов, но только в том случае, если доктор считает, что маме пока требуется наблюдение за состоянием швов в роддоме. Но если разрывы были незначительными и заживают хорошо, то даже при наличии швов маму могут выписать в обычные сроки — на 3-й день после родов.
Позже — на 5–7-й день — домой отпускают, если во время родов были более серьезные ситуации: кровотечение, проводилось выскабливание или ручное отделение плаценты. Ведь для лечения кровотечений иногда требуется оперативное вмешательство, препараты донорской крови, различные лекарства.
Иногда после родов у женщины возникают какие-то воспалительные процессы — плохо заживает рубец после кесарева сечения или начинается воспаление слизистой оболочки матки (эндометрит). Для лечения любого воспаления после родов нужна антибактериальная терапия, а нередко еще и оперативное вмешательство, во время которого удаляют содержимое из полости матки (делают ее промывание или выскабливание).
Если в родах по каким-то причинам кровопотеря была значительной, то у мамы может возникнуть анемия — снижение содержания гемоглобина и красных кровяных телец (эритроцитов) в крови. В зависимости от степени анемии производят либо лечение железосодержащими препаратами и витаминами, либо переливают компоненты донорской крови.
У женщин с гестозом (появление отеков, белка в моче, повышение артериального давления во время беременности), особенно при тяжелой его форме, в первые дни после родов может сохраняться высокое артериальное давление, и для того чтобы его снизить, потребуется время.
Что взять из роддома при выписке
- Справку о рождении ребенка для ЗАГСа — она понадобится для регистрации малыша.
- Обменную карту ребенка — для детской поликлиники.
- Обменную карту мамы — для женской консультации.
Также на руках у мамы остается «остаток» родового сертификата — два талона, которые она относит в детскую поликлинику, где будет наблюдаться ребенок в первый год жизни.

Осмотры врача ортопеда-травматолога
По приказу № 514н консультации данным специалистом проводятся для ребенка только в поликлинике, в возрасте 3 месяцев, далее в год, и затем только в 6, 10, 15, 16 и 17 лет.
По нашим стандартам наблюдение на 1 году жизни должно включать не менее 2 консультаций врача ортопеда-травматолога, и далее такие консультации ребенку должны проводиться ежегодно.
Дополнительно к консультациям врача ортопеда, в возрасте 6 мес. ребенку необходимо проведение УЗИ тазобедренных суставов. Это обусловлено тем, что мы проживаем в г. Санкт-Петербург, в регионе с очень маленьким количеством солнечных дней, что может приводить к формированию дефицита витамина D у детей, а значит — к задержке формирования тазобедренных суставов.
Цель данных наблюдений – профилактика развития и раннее выявление патологии опорно-двигательной системы. Наблюдение за правильным формированием осанки и стопы является крайне необходимой мерой. Гиподинамия у ребенка, позднее выявление патологии и не своевременная работа с выявленными нарушениями приводит к нарушению формирования осанки, слабости мышечного каркаса и связочного аппарата, и в последующем – к нарушению соотношения всех внутренних органов и систем, что может вызывать их неправильное функционирование. Опытные ортопеды говорят «от правильной постановки стоп зависит правильная работа всего организма».
Консультации для ребенка старше 1 месяца жизни
По системе ОМС для детей старше 1 месяца наблюдение педиатра проводится только в поликлинике по месту жительства. Осмотр в поликлинике длится не более 15 мин., включая заполнение документации. Этого времени для проведения полноценного осмотра ребенка недостаточно. Также, в поликлиниках выделены специальные «грудничковые дни», т.е. посетить поликлинику вы сможете не тогда, когда удобно вам, а тогда, когда поликлиника готова вас принять. Само по себе посещение ребенком поликлиники – всегда риск контактов с другими заболевшими детьми.
У нас созданы специальные программы, где медицинское наблюдение и все осмотры педиатра ведутся в течение целого года именно на дому:
- осмотры проводит доверенный педиатр: один врач, который целый год курирует здоровье малыша по программе. Такой подход — залог качества и приемственности медицинской помощи.
- плановые визиты доверенного педиатра проводятся ежемесячно.
- при выявлении у ребенка какой-либо группы риска частота плановых осмотров может быть увеличена до 2 раз в месяц в течение первых 3-х месяцев жизни.
- на дому проводятся как плановые осмотры, так и консультации по заболеваниям.
- консультации на дому обеспечивают индивидуальный подход к наблюдению за здоровьем вашего малыша.
- осмотры проводятся в удобное вам время, в комфортных и привычных для ребенка условиях, с учетом его распорядка дня, режима сна, прогулок и кормлений.
Плановые осмотры детского невролога
Вторым по значимости специалистом, наблюдающим здоровье вашего ребенка, является невролог. По приказу № 514н наблюдение врачом-неврологом на 1 году жизни по системе ОМС проводится в первый месяц жизни ребенка и далее – когда ребенку исполнится один год. Для детей старше года плановые консультации проводятся реже, чем раз в год: в возрасте 3, 6, 7, 10, 15, 16 и 17 лет.
Мы считаем, что для активно развивающегося малыша такого графика наблюдения невролога недостаточно. В первый год жизни активность ребенка максимальна: он учится держать голову, поворачиваться, сидеть, ходить, говорить. Если такие важнейшие процессы будут развиваться неправильно, это может привести к серьезным последствиям, вплоть до тяжелой инвалидности.
Наш стандарт наблюдения предусматривает осмотры ребенка неврологом на первом году жизни — в 1, 3, 6, 9 и 12 месяцев; на втором году жизни – в 2,5 года, и далее — далее ежегодно, до 18 лет.
Критерии выписки ребенка
Так же как и за матерью, все время пребывания ребенка в роддоме за ним следят детские сестры и врачи-неонатологи. Перед выпиской ребенок должен окрепнуть, пройти первое медицинское обследование и получить необходимые прививки. Ежедневно врачи оценивают состояние кожи, пуповины, стул и мочеиспускание, изменения в весе, двигательную активность, состояние мышечного тонуса, выраженность безусловных рефлексов. Проводят необходимое обследование: общий анализ крови (он позволяет диагностировать анемию и воспаление), общий анализ мочи. Также всем без исключения новорожденным делают анализ крови на наличие тяжелых врожденных заболеваний, таких как гипотиреоз, фенилкетонурия, галактоземия, муковисцидоз и адреногенитальный синдром. Их диагностика важна уже в первые недели жизни, так как от сроков начала лечения напрямую будет зависеть здоровье и развитие малышей на протяжении всей жизни. Для теста используют капиллярную кровь малыша: ее берут из пальчика или пяточки.
Кроме того, до выписки из роддома малыш должен получить все обязательные прививки. В течение 12 часов после рождения малышу с согласия мамы производится вакцинация (прививка) от гепатита B, а на 3-и сутки (48-72 часа после рождения) малышу вводят БЦЖ — прививку против туберкулеза. Прививки проводятся строго в отсутствии противопоказаний и только с согласия родителей, могут быть отсрочены в зависимости от того, быстро или медленно малыш восстанавливается после рождения.
Время, которое малышу необходимо провести под наблюдением врачей, зависит от его состояния при рождении, наличия осложнений, а также от метода родоразрешения (при оперативном родоразрешении адаптация дольше). Срок выписки малыша определяют неонатолог и заведующий детским отделением.
Критериями для выписки служат следующие показатели:
— нормальный (бледно-розовый) цвет и отсутствие высыпаний на коже и слизистых;
— отпавшая культя пуповины без признаков воспаления (самостоятельно отпадает на 3-5-е сутки, однако в большинстве роддомов культю пуповины обрезают на 1-2-е сутки);
— прекращение потери и начавшаяся прибавка веса;
— мочеиспускание, адекватное кормлению (до 20 раз в сутки, что свидетельствует о нормальной работе почек) и нормальный (коричневатый или желтый);
— активное сосание, отсутствие срыгивания;
— законченное полное обследование и вакцинация.
При наличии этих показателей здоровья малыш может быть выписан домой на 4-е сутки после рождения.
Зачем нужен скрининг
Неонатальный скрининг новорожденных позволяет своевременно выявить проблемы, если они есть. Он является первым этапом диагностики, поэтому положительный результат теста вовсе не означает, что у ребенка есть врожденная патология. Для постановки диагноза родителям дают направление к узкому специалисту, который проводит дополнительное обследование.
Внедрение массовых скринингов позволяет выявить и начать лечение генетических заболеваний в максимально ранние сроки. При соблюдении назначений врача физическое и психическое самочувствие у таких детей не страдает, малыш развивается согласно возрасту и не имеет серьезных проблем со здоровьем.
Повсеместное тестирование новорожденных в роддомах значительно сокращает статистику инвалидности детского возраста.
Выписка домой или перевод в больницу
В настоящее время практикуется выписка из родильного дома в ранние сроки. В большинстве роддомов выписывают детей на 3-5 сутки после обычных родов, на 7-10 сутки после кесарева сечения.
В том случае, если у малыша возникли проблемы периода новорожденности, которые можно разрешить на этапе роддома, его выписка задерживается. Самыми частыми причинами такой задержки являются желтухи и проблемы грудного вскармливания. Нередко мама с крохой задерживаются в роддоме по проблемам женщины.
Не всех детей можно выписать домой из роддома. Некоторые нуждаются в дополнительном обследовании и лечении выявленных за время нахождения в роддоме болезней. В таких случаях ребенок вместе с мамой переводится в отделение патологии новорожденных, где они проведут еще некоторое время под наблюдением врачей.
Какие патологии выявляет тест
В России массовый неонатальный скрининг проводится на 5 распространенных генетических заболеваний:
- Муковисцидоз. Встречается с частотой 1 случай на 10 тыс. новорожденных. Патология проявляется сгущением секрета в легких, из-за чего дети страдают рецидивирующими бронхолегочными болезнями. При муковисцидозе также поражается желудочно-кишечный тракт, возникает кистозное перерождение поджелудочной железы, нарушается переваривание и всасывание пищи. Полное излечение невозможно, но ранняя диагностика позволяет предотвратить осложнения и улучшить качество жизни пациентов.
- Гипотиреоз. Распространенность патологии составляет 1:2000–1:4000. Недостаточность функции щитовидной железы приводит к необратимой задержке физического и умственного развития. Если выявить снижение тиреоидных гормонов в крови и вовремя начать лечение, малыш вырастет полностью здоровым.
- Адреногенитальный синдром. Частота эндокринного заболевания составляет 1:5500. Из-за нарушения синтеза гормонов коры надпочечников у ребенка возникают проблемы с половым развитием и сердечно-сосудистой системой. У девочек половые органы формируются по мужскому типу. С помощью гормональной терапии синдром можно полностью контролировать.
- Фенилкетонурия. Это наследственное заболевание, которые встречается в среднем 1 раз на 10 тыс. новорожденных. Болезнь проявляется нарушением работы ферментов, которые участвуют в процессе обмена аминокислот. Без лечения и диеты фенилкетонурия приводит к тяжелым поражениям ЦНС и задержке интеллектуального развития.
- Галактоземия. Болезнь регистрируется с частотой 1:20000. Патология характеризуется непереносимостью углевода галактозы, который присутствует в молоке и молочных смесях. Основные симптомы болезни: плохая прибавка массы тела, желтуха, поражение печени и селезенки, отставание в психомоторном развитии. Неприятные проявления галактоземии полностью устраняются с помощью специальной диеты.
Эти заболевания были выбраны, поскольку они хорошо поддаются лечению при ранней диагностике, а также наиболее часто встречаются в педиатрической практике. Существует около 500 других генетических патологий, которые можно выявить в крови новорожденного, но массовое выполнение расширенных тестов экономически нецелесообразно.
В некоторых регионах проводятся расширенные исследования. Например, с 2020 года в московских роддомах делают тесты на 11 заболеваний, в Приморье диагностика включает 30. Специалисты отмечают, что в разных странах мира массовый неонатальный скрининг давно включает от 15 до 40 заболеваний, а Россия по этому показателю отстает.
Первая встреча с ребенком после рождения

Рождение ребенка — очень трепетное событие для всей семьи, к которому стоит подготовиться. Многие первородящие женщины посещают курсы для молодых мам, на которых они узнают полезную информацию о родах, о выбранном роддоме, его правилах и особенностях. Все чаще рождение ребенка происходит в присутствии папы или другого близкого члена семьи. Как происходит первая встреча с малышом в родильном зале?
После естественных родов ребенок выкладывается голышом на живот матери, затем его укутывают пеленкой и одеялом. Мамы часто очень переживают, не задохнется ли там малыш? Не нужно переживать, рядом будет находиться врач-неонатолог, который будет следить за состоянием ребенка. Стоит отметить, что не все здоровые дети кричат после рождения. Главным показателем хорошего состояния ребенка служит регулярное дыхание после появления его на свет. То есть, если ребенок не кричит, но регулярно дышит, то это нормально.
Каждый родильный зал оборудован специальной аппаратурой, которая позволяет оказать реанимационную помощь малышу, если у него есть проблемы с дыханием или сердцебиением. Все врачи, акушерки и медицинские сестры, которые присутствуют в родильном зале, умеют ее оказывать. Естественно, в том случае если ребенок после родов плохо себя чувствует (не дышит, страдает сердцебиение, появляются тревожные неврологические симптомы), то на живот маме он не выкладывается, а сразу попадает в руки профессионалов.
В родильном зале мама и малыш проводят около 2-х часов, где за ними наблюдает медицинский персонал. Мама впервые кормит кроху грудью, общается с ним, узнает его вес и рост, разговаривает с детским врачом о его состоянии.
Примерно каждый шестой ребенок рождается путем операции кесарева сечения. После извлечения его показывают маме и уносят из операционной в предоперационную или детскую комнату, где им начинают заниматься неонатолог и акушерка. В некоторых родильных домах разрешается присутствовать папе малыша на этой встрече. Мама после операции кесарева сечения некоторое время находится в палате интенсивного наблюдения (в среднем около суток), а ребенок — в детском отделении под круглосуточным наблюдением опытных медицинских сестер.
Прививки в роддоме

Даже такому крохотному малышу уже показаны прививки. Всего в родильном доме делаются две прививки согласно календарю. На них мама должна дать информированное согласие или оформить отказ. Первая прививка делается против гепатита В. Вакцину против этой инфекции необходимо успеть ввести в первые сутки. Некоторые мамы боятся прививать малыша, который еще меньше суток назад жил у нее в животе, опасаясь осложнений и побочных действий. Однако у большинства детей эта прививка хорошо переносится. Кроме того, врач и медсестра наблюдают за малышом до прививки, чтобы вовремя выявить противопоказания к ней.
Вторая прививка делается обычно перед выпиской ребенка домой. Это прививка против туберкулеза. Проводится вакцинация не раньше третьих суток жизни. За это время за младенцем уже достаточно долго наблюдали, поэтому врач достаточно уверен в том, можно его прививать или стоит отложить вакцинацию на более поздний срок.
Хоть вакцинация детей делается лишь с согласия родителей, будущим матерям стоит знать, что в некоторых ситуациях отказ от вакцинации грозит серьезными проблемами у малыша. Например, отказ от прививки от гепатита В малышу от матери, больной этой инфекцией, грозит заражением гепатитом В новорожденного. А выписка не привитого против туберкулеза младенца в семью, где есть больные туберкулезом родственники, может обернуться для него страшными последствиями.
Анализ на билирубин
На 4–5 сутки роженицу с младенцем выписывают из роддома. Но обычно уже на 3 сутки у новорожденного желтеет кожа, что свидетельствует о желтухе. Для многих детей это является нормой. Речь идет о физиологической желтухе.
Иногда желтуха бывает патологической, сопровождается существенным повышением уровня билирубина. В таком случае новорожденному назначают лечение, а выписку откладывают до выздоровления.
Анализ на билирубин перед выпиской новорожденного из роддома назначают при пожелтении кожного покрова и склер, чтобы понять нужно лечение или нет.
Как берут анализ?
Чтобы выявить концентрацию билирубина, проводят биохимический анализ крови. То есть требуется венозная кровь. Но вены на руке новорожденного проблематично выявить. Из-за этого кровь берут из вены на голове. Также иногда могут делать забор крови из пятки. Требуется всего 3–5 мл.
Сколько делают?

Поскольку исследование венозной крови проводят в лаборатории роддома, то результаты готовы в день проведения анализа. Медсестра обязательно сообщает результаты.
Какие могут быть результаты?
Билирубин – продукт распада эритроцитов. Его должна утилизировать печень. Но поскольку процесс распада у новорожденных слишком стремительный, она с поставленной задачей не справляется. Соответственно, уровень билирубина повышается.
В норме на 3–5 день показатели билирубина самые высокие, но не превышают 256 мкмоль/л. На 6–7 сутки значения снижаются почти в 2 раза, а через 2 недели – в 10 раз.
Положение об отделении реанимации и интенсивной терапии новорожденных
I. Общее положение.1.1 Отделение реанимации и интенсивной терапии новорожденных (ОРИТН) организовано в составе Областного клинического перинатального центра (ВОКПЦ № 1) и является его структурным подразделением.1.2 В ОРИТН осуществляется оказание экстренной и плановой лечебной помощи новорожденным, рожденным в ВОКПЦ № 1 и переведенным из других лечебных учреждений области.1.3 Деятельность отделения реанимации и интенсивной терапии новорожденных регламентируются соответствующими нормативными документами, локальными нормативными актами, приказами по учреждению.
II. Цель и задачи отделения реанимации и интенсивной терапии новорожденных.2.1 Основной задачей ОРИТН является снижение перинатальной заболеваемости и смертности за счет:- оказания высококвалифицированной помощи новорожденным, требующим поддержания жизненно важных функций и проведения интенсивной терапии, включая пациентов с хирургической патологией в предоперационном периоде;- обеспечения санитарно-противоэпидемических. мероприятий на современном уровне и профилактика госпитальной инфекции;- проведения санитарно-просветительской работы с матерями и родственниками новорождённых и оказание эмоциональной поддержки родителям больных детей.2.2 Оказание практической, учебно-методической помощи врачам неонатологам и анестезиологам-реаниматологам районов области.2.3. Анализ дефектов при оказании помощи новорожденным в ВОКПЦ № 1 и районах Волгоградской области.2.4. Постоянная взаимосвязь с организационно-методическим отделом, дистанционно- консультативным центром с выездной анестезиологореанимационной неонатальной бригадой скорой медицинской помощи и РКЦ Областной детской больницы.
III. Структура отделения реанимаиии и интенсивной терапии новорожденных.3.1. Руководство отделением осуществляет заведующий, назначаемый и освобождаемый от занимаемой должности руководителем учреждения в установленном порядке.3.2. Заведующий отделением непосредственно подчиняется заместителям главного врача по анестезиолого-реанимационной и педиатрической помощи.3.3. Штаты отделения устанавливаются в соответствии с действующими нормативными документами с учетом местных условий или рассчитываются в соответствии с профилем и уровнем учреждения.3.4. Медицинский персонал в своей работе руководствуется должностными инструкциями, утвержденными главным врачом учреждения.
IV. Функции отделения реанимации и интенсивной терапии новорожденных.1. Оказание лечебно-диагностической помощи новорожденным:- мониторинг новорожденного на протяжении критических периодов ранней адаптации;- лабораторное и инструментальное исследование;- лечебно-охранительный режим и не агрессивные методы терапии;- оптимизация функций жизнеобеспечения;- индивидуализация и оптимизация интенсивной терапии;- этапность оказания интенсивной помощи новорожденным на ее различных уровнях;2. Организационно-методическая:- оказание практической, учебно-методической помощи врачам неонатологам и анестезиологам-реаниматологам районов области на рабочем месте, в отделении;- анализ историй болезни новорожденных с экспертной оценкой, родившихся в ОКПЦ и районах области;- анализ основных показателей работы отделения ежемесячно, ежеквартально;- оказание лечебно-консультативной помощи врачам неонатологам ВОКПЦ № 1;- участие в контрольно-экспертных комиссиях по перинатальной заболеваемости и смертности;3. Аналитическая функция:- оперативный и плановый анализ показателей перинатальной заболеваемости и смертности в ВОКПЦ № 1, совместно с информационно-аналитическим центром ОКПЦ и сотрудниками кафедры ФУВ ВолГМУ;- анализ дефектов лечения и обследования новорожденных в ОРИТН;
V. Критерии качества работы ОРИТН.- ранняя неонатальная смертность в ВОКПЦ № 1;- неонатальная смертность в ВОКПЦ № 1;- летальность по отделению, отдельно в группе доношенных и недоношенных;- заболеваемость госпитальной инфекцией в отделений;- летальность среди новорожденных находившихся на ИВЛ;- удельный вес пролеченных на продленной ИВЛ в различных весовых категориях (доношенные, недоношенные);- процент внутрижелудочных кровоизлияний, ретинопатия новорожденных и бронхолегочной дисплазии среди недоношенных детей;- выживаемость детей с очень низкой и экстремально низкой массой тела;- койко-день;- удельный вес расхождений диагнозов по данным патологоанатомических вскрытий.- учет перегоспитализированных новорожденных.







