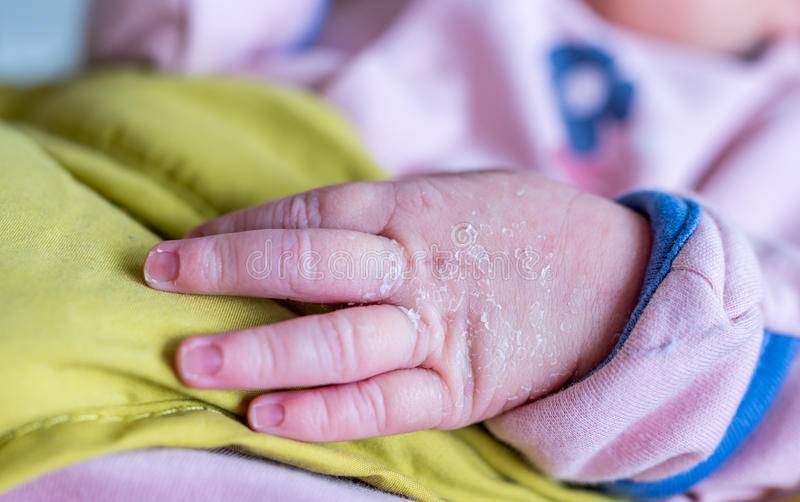
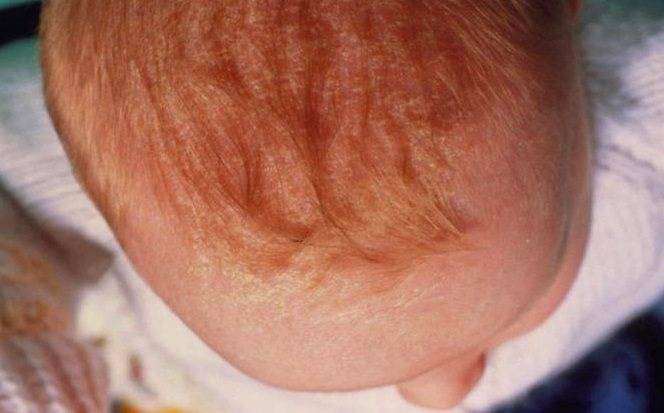
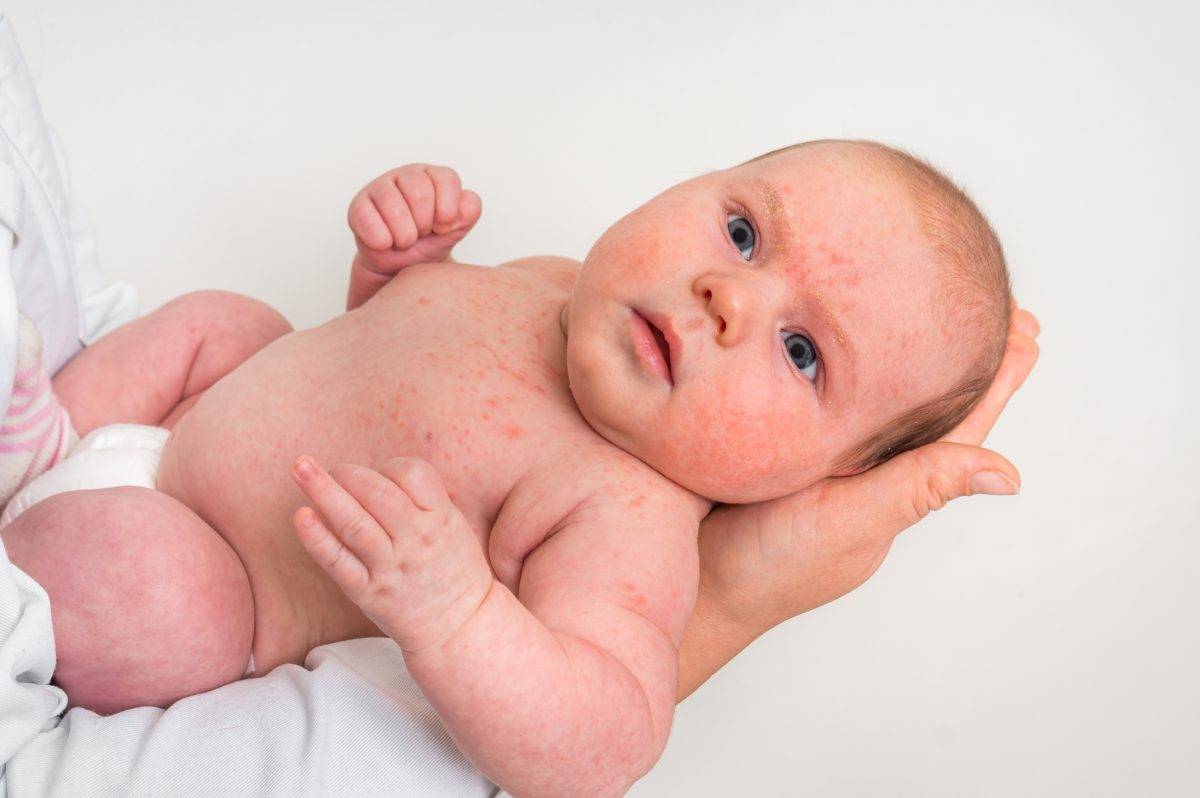
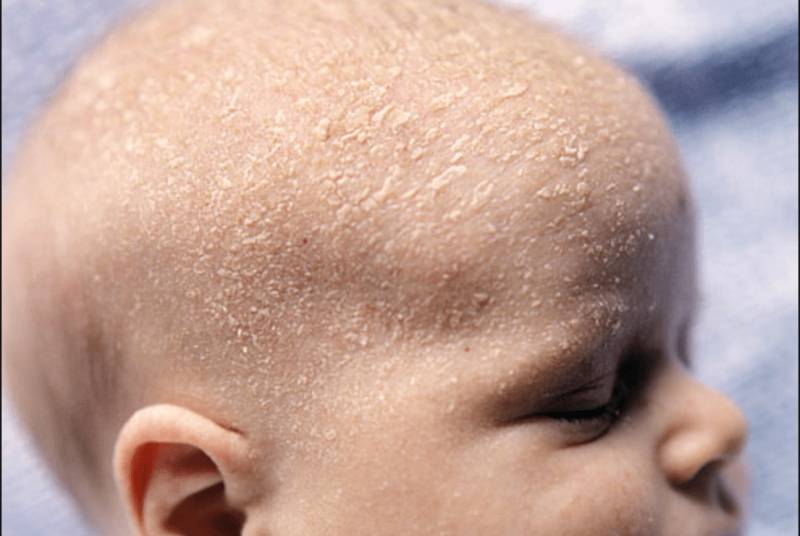
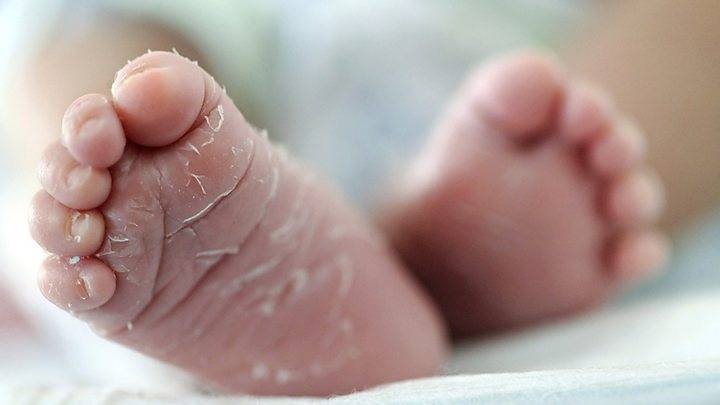
Сухость кожи у новорожденных — чем увлажнять?
Существует много средств, которые можно использовать, чтобы защитить кожу новорожденного.
1. Снижение воздействия холодного воздуха
Холодный воздух может вызвать сухость кожи. Это может привести к образованию трещин на коже и шелушению. Ограничение воздействия холодного воздуха может предотвратить шелушение кожи.
2. Использование увлажнителя
Увлажнители воздуха могут помочь предотвратить сухость и зуд кожи. Увлажнители увеличивают количество влаги в помещении.
3. Ограничить проведение времени в ванной
Принятие ванны может неблагоприятно воздействовать на кожу ребенка. Длительное нахождение в ванне смывает естественные масла, и кожа становится более восприимчивой к шелушению. Родители должны ограничить время ванны до 10 минут.
4. Использовать теплую воду для умывания ребенка
Теплая вода идеально подходит для мытья кожи ребенка. Слишком горячая вода может высушить кожу. Также полезно наносить увлажняющий крем сразу после теплой ванны.
6. Увлажнение кожи
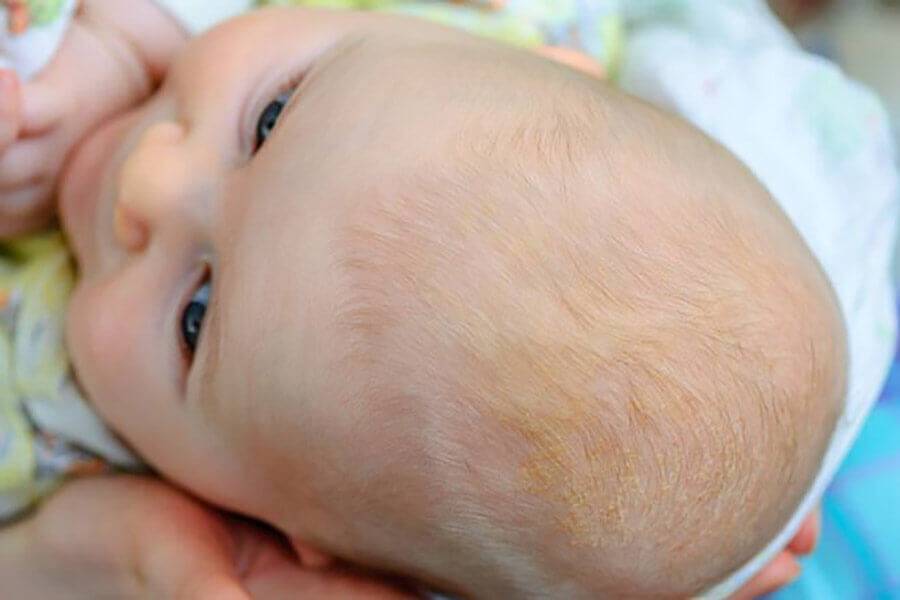
Увлажняющий крем поможет при сухости кожи новорожденного.
Родители могут выбрать гипоаллергенный увлажняющий крем и применять его два-три раза в день.
7. Не допускать обезвоживания
Другой способ предотвратить сухость кожи у новорожденных — не допускать обезвоживания. Грудного молока должно быть достаточно для гидратации ребенка до 6 месяцев.
8. Избегать ненужных химических веществ
Кожа новорожденного очень чувствительна. Если кожа вступает в контакт с химическими веществами, такими как парфюмерия или мыло с ароматами, они могут раздражать ее.
9. Выбор подходящей одежды
Помимо мытья ребенка мылом, не содержащим ароматов, родители должны стирать одежду ребенка с помощью моющих средств, которые не содержат лишних ароматов. Это поможет предотвратить вторичное воздействие химических веществ. Необходимо выбирать мягкую, свободную одежду из натуральных материалов для младенцев, поскольку она менее склонна раздражать кожу.
Причины и лечение гиперкератоза у детей

Причиной сухости кожи может стать развитие некоторых заболеваний. Одним из таких является гиперкератоз ладоней и стоп — кожа на их поверхности становится грубой и толстой, может шелушиться и даже трескаться. В случае развития гиперкератоза у детей происходит нарушение процесса ороговения поверхностного слоя кожи (эпидермиса). Причем гиперкератоз — это не самостоятельный диагноз, а один из симптомов других заболеваний, например. псориаза или экземы.
Иногда причиной развития гиперкератоза становится генетический фактор. В этом случае улучшить состояние ребенка помогает прием витамина А и его производных — ретиноидов. Врач назначает препарат в дозах, соответствующих возрасту ребенка, как базовое средство. Помимо того, витамин А должен входить в состав смягчающего крема для кожи, которым нужно обрабатывать ладони и ступни ребенка.
Что делать при влажном кашле?
Влажный кашель проходит с выделением слизистой субстанции – мокроты. Её консистенция бывает разной: жидкой, густой, с примесью гноя или прожилками крови.
Влажный кашель способствует выведению из организма микробной флоры, паразитирующей в дыхательных путях: это наиболее благоприятный момент для полного излечения кашля.
Народные средства лечения включают в себя употребление травяных чаев, горячего молока с вареньем или медом, чая с лимоном. Хороший эффект дает натертая черная редька с медом: такую свежеприготовленную смесь едят по нескольку ложек в день.
Лекарственное лечение влажного кашля изначально направлено на избавление от накопившейся мокроты в бронхах. В этом помогут средства, улучшающие секрецию и отхаркивание.
Одним из таких препаратов является сироп Гербион. Он содержит экстракты чабреца, корня первоцвета и левоментол – антисептик и противовоспалительное средство. Гербион могут применять все члены семьи, которые старше 2-х лет. Деткам препарат дают по одной ложечке (которая входит в комплект к лекарству) три раза в сутки, а взрослым по две таких ложечки до 4-х раз в сутки. Сироп не рекомендован к применению в I триместре беременности и при лактации, так как использование его в эти периоды ещё недостаточно изучено.
При влажном кашле нельзя использовать обычные противокашлевые препараты (тусупрекс, пектусин, окселадин), так как они подавляют кашлевой рефлекс, тем самым препятствуя выведению мокроты.
Неправильный уход за кожей

О том, что надо умываться по утрам и вечерам, каждый узнает в детстве. Однако далеко не все знают, как правильно ухаживать за детской кожей, чтобы не вызвать сухость и раздражение.
Любимые многими «детский крем» и «детское мыло» не подходят для умывания и регулярного использования. Мыло (даже с приставкой «детское») разрушает естественный белково-липидный барьер кожи, который обеспечивает защиту от внешних раздражителей. Кожа становится более чувствительной и уязвимой.
С детским кремом немного другая история. В его состав входят вазелин, ланолин и глицерин. Эти вещества образуют на поверхности очень плотную и непроницаемую пленку – как будто ребенка накрывают пищевой пленкой или полиэтиленовым пакетом. Несмотря на пока не активную работу сальных желез, далеко не все дети переносят подобные эксперименты хорошо.
Как может выглядеть врожденный ихтиоз у детей
Второе место среди генных дерматозов занимает ихтиоз. Он тоже насчитывает не одно заболевание и имеет много разных форм. Но в период новорожденности особенно значимы следующие.
Эпидермолитический ихтиоз. У новорожденных это состояние характеризуется распространенными эрозиями на коже, как и при буллезном эпидермолизе. Но при ихтиозе на фоне пузырей и эрозий есть еще и сильное шелушение кожи. Лечение малышей с ихтиозом складывается из нанесения увлажняющих средств и применения специальных перевязочных материалов, которые защитят кожу от новых ран и присоединения инфекции.
Коллодийный ребенок – это общее понятие некоторых форм ихтиоза, где такое состояние является главным при рождении. Дети, рожденные в коллоидной пленке, очень похожи друг на друга. Они появляются на свет с плотной, блестящей “кожей”.
Коллодийная пленка представляет собой целлофан-подобную структуру, которая плотно облегает кожу малыша, в результате чего кожа век и рта выворачивается наружу из-за сильного натяжения кожи. Коллодиевая мембрана проходит в течение двух-четырех недель жизни.
Младенцы с коллодиевыми мембранами подвержены риску температурной нестабильности, кожных инфекций и обезвоживания из-за чрезмерной потери воды через поврежденный кожный барьер. Таких новорожденных нужно выхаживать во влажном инкубаторе и каждые три часа наносить специальные кремы.
Чтобы способствовать родительской привязанности и грудному вскармливанию, ребенок может покидать инкубатор на короткие промежутки времени, начиная со второго дня жизни: 30 минут первоначально, затем увеличивая до 60 минут по мере роста ребенка.
Сегодня оба эти заболевания неизлечимы. В нашей стране есть фонд “Дети-бабочки”, который помогает семьям с такими детьми: оказывает социальную, психологическую, юридическую и медицинскую помощь с рождения. Врачи фонда работают 24/7, и к ним всегда можно обратиться.
Атопический дерматит: что делать?
Если вы заметили у малыша один или несколько признаков атопического дерматита, не теряйте драгоценное время! Запишитесь на прием к педиатру и начинайте использовать эмоленты.
Эмоленты – это косметические средства, которые увлажняют и ожиривают кожу, т.е. насыщают ее липидами
Почему это важно? Выраженная сухость говорит не только о том, что кожа быстро теряет влагу, но и о том, что ей не хватает липидов – основных структурных компонентов. С решением такой задачи обычный детский крем может не справиться
Алгоритм действий при первых признаках атопического дерматита выглядит так:
- Незамедлительно начинайте уход с помощью эмолентов, специально разработанных для очень сухой, склонной к атопии кожи.
- Обратитесь к педиатру: он проведет первичный осмотр и, если это потребуется, скорректирует диету, назначит обследование, даст направление к аллергологу/дерматологу.
Лабораторные обследования, которые могут понадобиться в таком случае: кал на дисбактериоз, мазки из зева и носа на микрофлору, определение антител к антигенам лямблий, аскаридам, описторхам в сыворотке крови и в редких случаях – иммунограмма (т.е. определение уровня иммуноглобулинов).
Обязательно обратитесь к специалисту! Только врач может поставить диагноз и назначить необходимые обследования.
1. Bieber, Mechanisms of Disease. Atopic Dermatitis. The New England Journal of Medicine, 358;14, April 2008. (Бибер, Механизмы заболевания Атопический дерматит. Медицинский журнал Нью Ингланд, 358;14, Апрель 2008)
2. Isaac Steering Committee. (1998). Worldwide variation in prevalence of symptoms of asthma. The Lancet, 351, 1225-1235.(Международный комитет по исследованию астмы и аллергии в период детского возраста 1998. Мировые различия в распространенности симптомов астмы. Журнал Ланцет, 351, 1225-1235)
3. 2009 Perceptor study.(2009 Персептор стади)
4. Клинические рекомендации Атопический дерматит у детей, 2016 г.
5. Studies Watson W., 2011, Larsen F. S., 2002, Draaisma E., 2015, ISAAC Steering Committee, 1998. (Исследования Ватсон В., 2011, Ларсен Ф.С., 2002, Драисма Е., 2015 Международный комитет по исследованию астмы и аллергии в период детского возраста, 1998)
Какое состояние кожи новорожденного не требует лечения
Здоровая детская кожа может быть сморщенной, с покраснением, сухостью и пушком. Она далека от безупречности, но это не означает, что что-то не так. Кожа ребенка приспосабливается к жизни вне матки, большинство дефектов со временем исчезают.
Например, недоношенные дети иногда имеют мягкие волосы на лице и спине. “Переношенные” дети, рожденные на сроке от 41 недели и более, часто имеют сухую, шелушащуюся кожу. И то, и другое должно исчезнуть в течение нескольких недель.
Какие кожные проявления могут заметить родители?
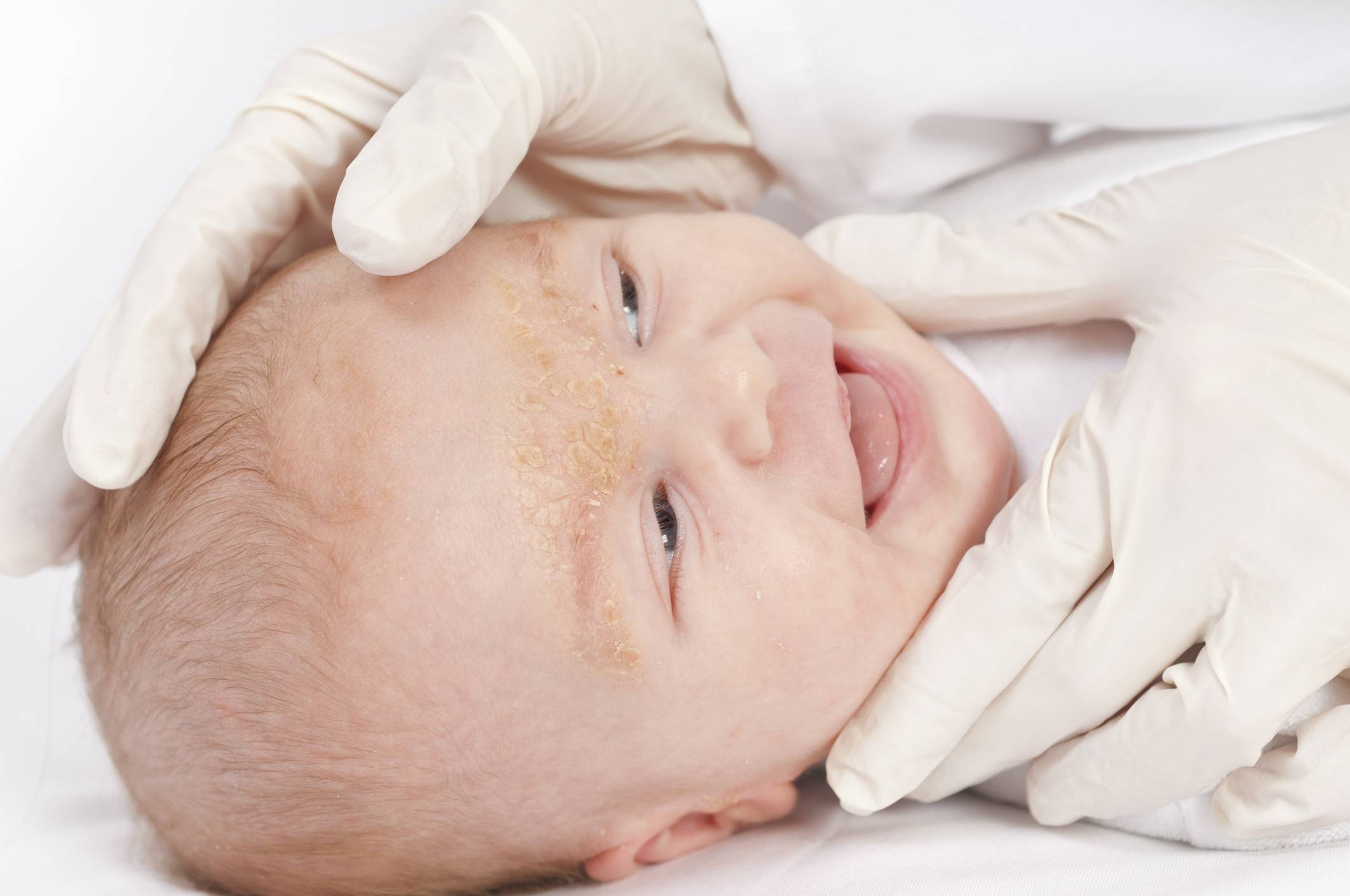
Сухая кожа новорожденного. В первые дни после рождения малышам свойственно иметь очень сухую кожу. Это связано с тем, что младенец существует в жидкой среде несколько месяцев, а после рождения клетки кожи начинают регенерироваться, что приводит к отшелушиванию старых клеток. Это не проблема и делать ничего не нужно.
“Укус аиста” или “поцелуй ангела” – так называют небольшие красные пятна на коже затылочной области или возле переносицы малыша. Красные пятна вызывают незрелые кровеносные сосуды. Плач может сделать пятна ярче. Обычно они исчезают в течение года.

Токсическая эритема. Доброкачественное заболевание, которое поражает большинство новорожденных в первые дни и недели жизни. Более чем у половины новорожденных эта сыпь развивается обычно в течение двух-трех дней после рождения. Как правило, сыпь появляется на лице или конечностях, затем переходит на тело первоначально в виде красный пятен. Затем в более сложных случаях могут появится пустулы. Как правило, никакого лечения не требуется. Сыпь пройдет сама по себе в течение нескольких недель.
Причина токсической эритемы неизвестна. Иногда ее путают с более серьезными инфекциями кожи. Если вместе с высыпаниями есть лихорадка, необходима консультация врача.
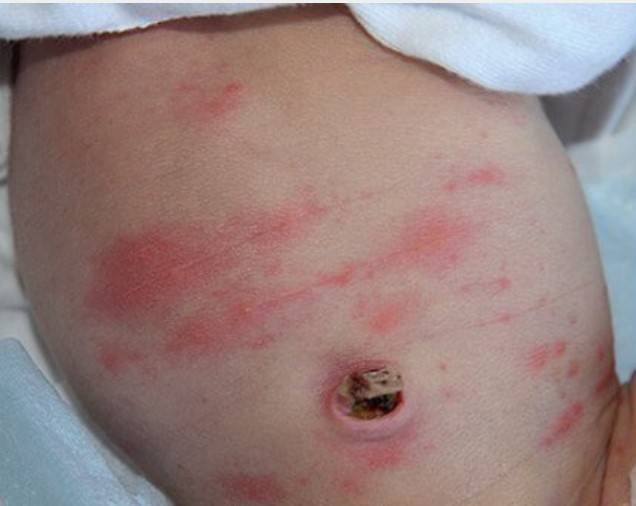
Акне новорожденных. Его еще называют неонатальным акне. Оно вызвано действием материнских гормонов эстрогенов на организм малыша. Именно эстрогены участвуют в возникновении акне у подростков. Большая разница заключается в том, что у младенцев акне проходит само по себе в течение нескольких недель и никакого лечения не требует.
Но бывают и тяжелые случаи. Если поражением кожи затронуло все лицо и волосистую часть головы – это называется цефалический пустулез и требует очного осмотра врачом и назначение 2% крема с кетоконазолом 2 раза в сутки на протяжении 14 дней.
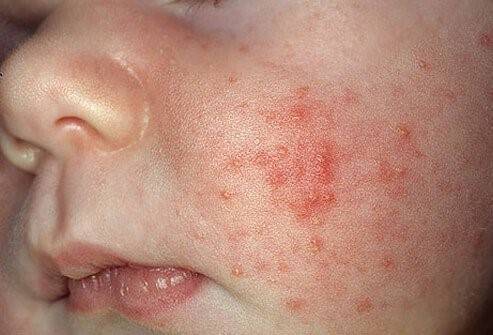
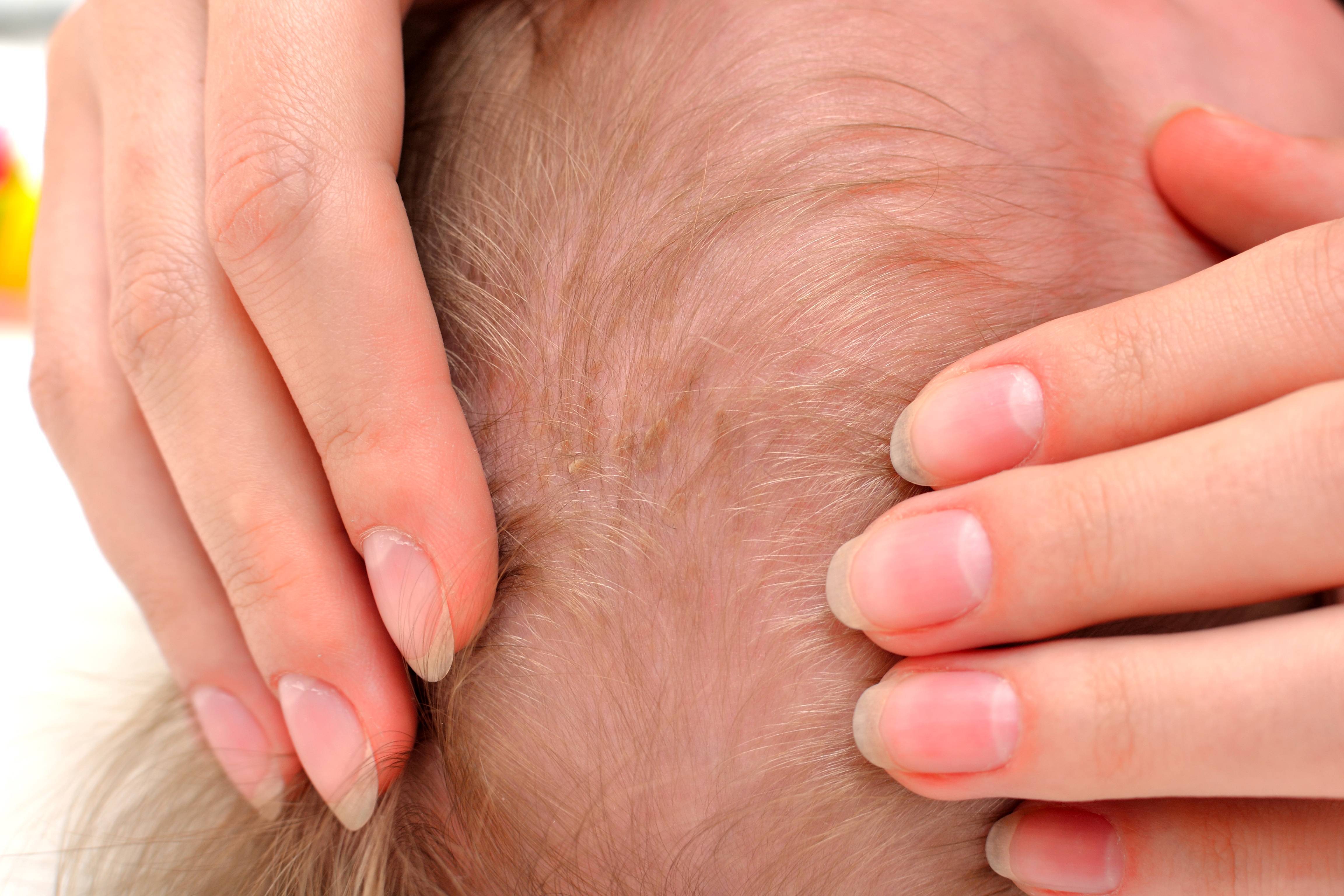
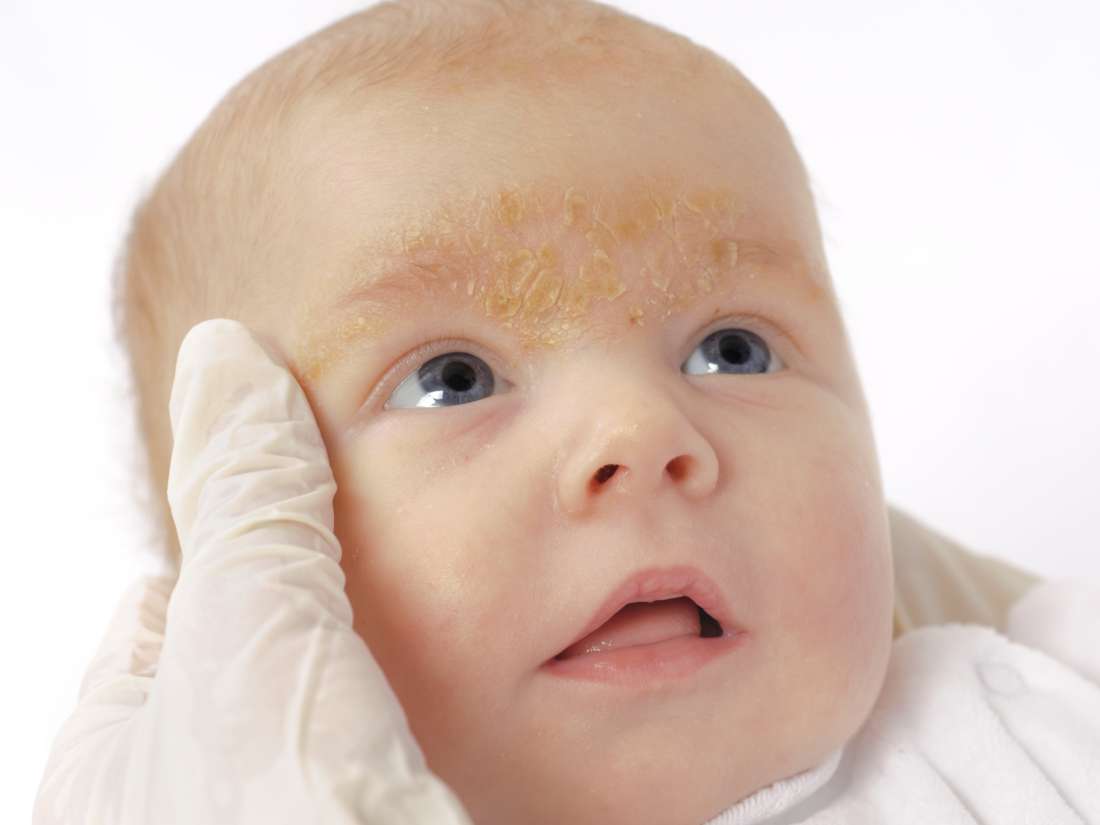
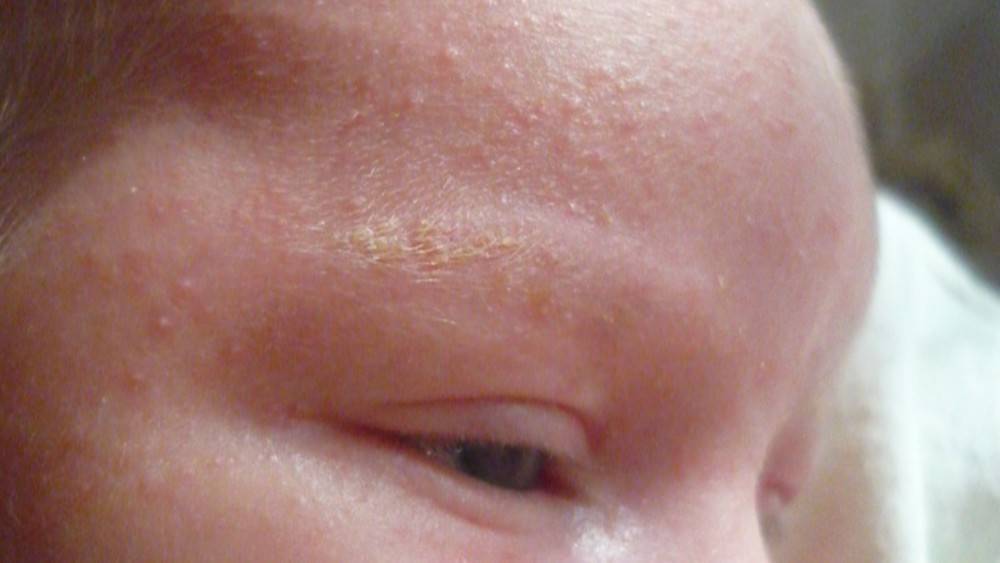
“Чепчик младенца”. Это состояние известно, как себорейный дерматит и чрезвычайно распространено, но его причина до конца не известна. Считается что грибы рода Malassessia furfur играют ведущую роль в развитии “чепчика младенца”, так как и в норме они населяют в определенном количестве нашу кожу. “Чепчик младенца” имеет тенденцию возникать в областях, богатых сальными железами, а в первые три месяца жизни – это чаще всего кожа волосистой части головы и надбровные дуги.
В большинстве случаев такое состояние не требует радикального лечения, кроме мягкой гигиены при помощи специальных пенок. Для более серьезных вариантов течения необходима консультация дерматолога.
Хронические заболевания:от анемии до проблем с кишечником
Конечно же, причиной покраснений, сухости и шелушения кожи могут стать различные болезни. К ним относятся не только дерматозы (заболевания кожи), но и некоторые системные заболевания:
- Анемия. Снижение уровня красных клеток крови и белка гемоглобина проявляется бледностью кожи, общей слабостью, вялостью и заторможенностью. Сухость кожи, ломкость ногтей и выпадение волос – распространенные признаки анемии.
- Воспалительные заболевания кишечника. Для них характерны расстройства стула, похудение, отставание ребенка в росте, а также все те же симптомы анемии.
- Гиповитаминоз или гипервитаминоз. Избыточное или недостаточное содержание витаминов в организме может стать причиной сухости и покраснения кожи, различных изменений со стороны нервной системы (возбудимости или заторможенности ребенка).
- Гипотиреоз. Это нарушение работы щитовидной железы часто сопровождается поражением кожи. Она становится более тусклой, сухой и чувствительной. Другие признаки эндокринной патологии – отставание в развитии и росте, сонливость, утомляемость, запоры.
К наиболее распространенным кожным заболеваниям, протекающим с выраженной сухостью кожи, относится атопический дерматит. По данным общества дерматовенерологов России, распространенность атопического дерматита во всем мире составляет от 2,1 до 4,9%. При этом болезнь часто диагностируется именно в детском возрасте.
Гусиная кожа у малыша
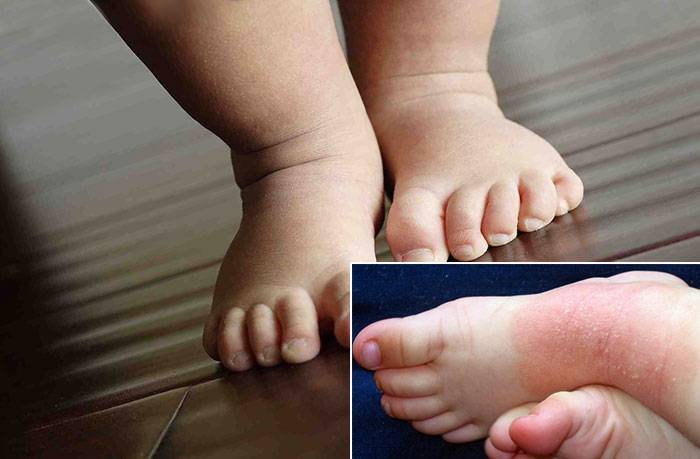
Еще одна проблема с кожей, появляющаяся у некоторых малышей — это фолликулярный кератоз, представляющий собой избыточное ороговение в устьях волосяных луковиц. В результате происходит образование небольших плотных бугорков — белых, розовых или даже красных (при наличии воспалительных процессов). Внешне это выглядит как гусиная кожа, причем узелки располагаются на руках и ногах в симметричном порядке.
Встречается такое нарушение примерно у каждого третьего ребенка, протекает в большинстве случаев в хронической форме с периодами обострения, причиной которого может стать стресс (начало посещения детского сада, ссоры родителей и так далее).
Гусиная кожа может появиться в результате:
- заболеваний органов пищеварения;
- дефицита некоторых витаминов;
- непереносимости определенных продуктов питания;
- ношения одежды с примесью синтетических волокон;
- частое использование мыла, которое сушит кожу.
Что такое буллезный эпидермолиз
Это целая группа наследственных кожных заболеваний, характеризующихся чрезмерной хрупкостью кожи и появлением на ней пузырей и ран.
Диагноз “буллезный эпидермолиз” ставится с рождения или на первом месяце жизни. При такой болезни малыш рождается уже с эрозиями на коже, пузырями, которые могут появится на любом ее участке.
Существует четыре формы буллезного эпидермолиза: простой БЭ, пограничный БЭ, дистрофический БЭ и синдром Киндлера.
Для новорожденных с буллезным эпидермолизом крайне важно бережное отношение, чтобы избежать возникновения или ухудшения ран. Эрозии или раны появляются от любого механического, термического воздействия или даже без него
Так, например, если взять малыша за подмышки, его кожа может остаться в ваших руках.
Главные принципы лечения буллезного эпидермолиза:
- Ежедневное использование специального атравматического перевязочного материала – обычный бинт или вата не подойдут.
- Нанесение наружных средств, которые будут обладать защитными или барьерными свойствами и способствовать заживлению поврежденных участков кожи.
- Обязательное дренирование или прокалывание пузырей.
- Нельзя использовать спиртосодержащие антисептики, обычные лейкопластыри и анилиновые красители типа “зеленки”.
Регулярное купание младенцев с буллезным эпидермолизом важно для снижения риска инфекций, связанных с открытыми ранами кожи. В воду добавляется специальная соль для ванн для создания изотонической, рН-нейтральной воды, чтобы уменьшить боль
Чтобы приготовить ванну с морской водой для младенцев с буллезным эпидермолизом, на каждый литр воды добавляют пять чайных ложек соли.
Особенности кожи новорожденного
Кожа новорожденного отличается от кожи взрослого человека. Она значительно быстрее теряет тепло, потому что cоотношение поверхности тела малыша к его весу в разы больше, чем у взрослого.

Рейтинг косметики для новорожденных
«У новорожденных очень тонкий эпидермис, — говорит Александр Прокофьев, врач-дерматовенеролог, медицинский эксперт марки La Roche-Posay. — Именно поэтому кожа младенца очень нежная и легкоранимая. До определенного возраста она имеет недостаточно кислый pH (из-за низкой выработки кожного сала), поэтому более восприимчива к различным микробам. Кроме того, в ней значительно меньше защитного пигмента меланина».
У новорожденных плотность потовых желез выше из-за меньшей, по сравнению со взрослыми, поверхности кожи. Но к моменту рождения эти железы не зрелы и не могут справляться с возложенной на них миссией — потоотделением. Поэтому при повышении температуры окружающей среды кожа младенца склонна к перегреванию.
Цвет кожи новорожденного ребенка
Кожа новорожденного на протяжении первых дней жизни покрыта особой первородной смазкой, похожей на творог: она состоит из гликогена, экстративных веществ, жира, солей, холестерина, а также витаминов и других веществ. Этот слой постепенно пропадает в результате высушивания, использования одежды и пеленок.
Цвет кожи новорожденного чаще всего красноватый с синеватым оттенком, при этом ее покров немного отечный. На коже малыша можно разглядеть небольшой волосяной пушок. А кожа лица новорожденного на носике и соседних с ним участках покрыта милиями — мелкими бело-желтыми прыщиками. После 2-3 дня жизни цвет кожи новорожденного может приобрести желтоватый оттенок: это происходит из-за повышенного разрушения эритроцитов и незрелости ферментов печени.
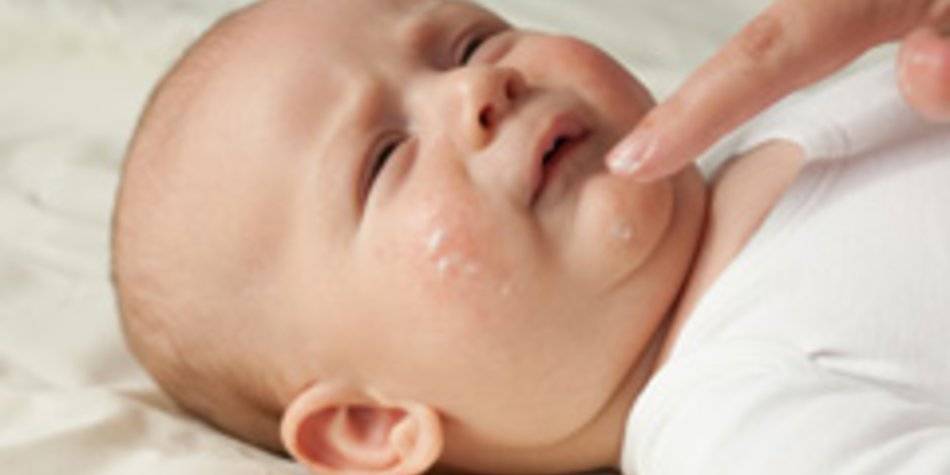
Что такое атопический дерматит?
Атопический дерматит – это воспаление кожи с характерным зудом и сухостью. Очаги могут располагаться по всему телу, но чаще всего локализуются на щеках, внутренних поверхностях сгибов ручек и ножек, голенях.
По статистике, атопический дерматит распространен больше у детей, чем у взрослых1, и встречается у каждого пятого ребёнка2. При этом первая вспышка заболевания в 95% случаев происходит в возрасте до 2-х лет и протекает наиболее остро именно в этот период3.
Отчасти, атопический дерматит можно считать наследственным заболеванием:
- У 82% детей он развивается, если оба родителя страдают или страдали аллергией (преимущественно на первом году жизни).
- У 56% – если только один родитель страдает или страдал аллергией4.
Чем опасен атопический дерматит? Помимо дискомфорта для крохи (зуд, жжение), возможны развитие более тяжелых форм и распространение воспалительного процесса, присоединение вторичной инфекции, а также формирование атопического марша. В 20-43% случаев заболевания впоследствии может развиться бронхиальная астма, вдвое чаще – аллергический ринит или экзема, которая может сопровождать человека всю жизнь5.
Почему у ребенка сохнет кожа?
Кожа – естественный барьер организма, она первой сталкивается с неблагоприятными факторами, связанными с непогодой, и защищает организм от их воздействия. Когда кожа с ними не справляется, могут возникнуть различные проблемы – шелушение, раздражение и сухость. Эта проблема предстает еще более опасной, если речь идет о коже у ребенка. Детская кожа отличается от взрослой. Она созревает только к 7 годам, а завершается ее формирование лишь в подростковом возрасте1.
До этого и поверхностные слои, и подкожная жировая клетчатка у ребенка тоньше, а значит, кожа в большей степени подвержена неблагоприятным воздействиям факторов среды, склонна терять влагу, пересыхать. Перепады температур, колебания влажности в сочетании с пронизывающим ветром, сухой воздух в помещениях во время отопительного сезона – вот главные внешние причины сухости кожи у ребенка.
Именно они лишают кожу естественной влаги в холодное время года. А ведь в российских регионах оно зачастую длится до 8-9 месяцев в году. Сухая кожа не только причиняет дискомфорт ребенку, но и теряет защитные свойства, снижается и общая иммунная функция организма.
Инфекции у ребенка

Детские инфекции, сопровождающиеся сыпью, накладывают свой отпечаток на состояние кожи малыша. Сначала она становится сухой, а потом шелушится. Причем именно по характеру шелушения можно сказать, чем именно переболел ребенок. Например, отрубевидные чешуйки на фоне коричневой пигментации говорят о перенесенной кори (правда, после этого заболевания кожа шелушится не у всех детей).
Сухая и красная кожа может стать следствием воздействия бета-гемолитического стрептококка, являющегося возбудителем скарлатины. На коже появляется сыпь, которая примерно через неделю начинает шелушиться сначала в области шеи и мочек ушей. После этого процесс шелушения переходит на туловище, руки и ноги. В некоторых случаях кожа сходит тонким слоем, как после солнечного ожога. Правда, у некоторых детей шелушение может быть минимальным и затрагивать только подушечки пальцев рук и ног. Скарлатина может протекать в скрытой форме под видом обычной простуды. Поэтому даже малозаметные признаки шелушения, особенно на фоне ангины или фарингита — это тревожный симптом, который должен стать поводом для посещения врача.
Пройдите тестCклонен ли ваш ребенок к аллергическим заболеваниямСклонен ли ваш ребенок к аллергическим заболеваниям и что является аллергеном? Пройдите тест и узнайте чего стоит ребенку избегать и какие меры предпринять.
Использованы фотоматериалы Shutterstock
3.Симптомы и диагностика
В зависимости от того, в какую сторону смещается ассоциированный со щитовидной железой гормональный баланс, метаболические процессы в организме либо патологически ускоряются, либо угнетаются
Соответственно, при появлении «необъяснимой» сухости кожи, ломкости ногтей и выпадения волос следует также обратить внимание на аппетит, быстрый набор или утрату массы тела, стабильность АД, состояние когнитивных функций и общей интеллектуальной продуктивности, эмоциональной устойчивости (неврастенические раздражительность и утомляемость очень характерны для дисфункции щитовидки), у женщин – на регулярность менструального цикла. Нездоровые, «неживые» кожа, волосы и ногти чаще всего сигнализируют о сниженной гормональной активности щитовидной железы – гипотиреозе
Диагностика включает тщательный и подробный сбор анамнестических сведений (касающихся наследственности, преобладающего рациона питания, перенесенных и фоновых заболеваний, психофизических нагрузок и мн. др.), пальпаторное исследование (размеры железы, наличие узелковых образований), УЗИ, сцинтиграфию; по показаниям может быть назначен гистологический анализ (биопсия).
Что делать, если кашель больше месяца?
Нужно срочно искать причину.
- Атипичное воспаление легких. Длительный кашель может провоцироваться микоплазмой и хламидией. Для определения этих возбудителей необходимо сдать кровь по методике ИФА.
- Признаки кори, коклюша, ложного крупа. Детские болезни, которыми могут болеть и взрослые. При этом кашель достаточно выраженный, надрывный, до рвоты. При коклюше помочь может либексин, синекод, бронхолитин.
- Туберкулезная патология. При ослаблении иммунитета туберкулезная палочка может проникнуть в организм. Заболевание диагностируется при помощи рентгенограммы и туберкулиновой пробы.
- Онкология органов дыхания. К таким заболеваниям относятся злокачественные образования легких, бронхов, средостенных органов. Для диагностики следует сделать рентгенограмму легких, МРТ, бронхоскопическое исследование.
- Аллергическая реакция. Кашель может стать одним из проявлений аллергии на пыль, насекомых, пыльцу, шерсть животных и пр. Посетите аллерголога, он назначит вам анализ крови на наличие антител.
- Хроническая бронхиальная астма. Если наряду с кашлем присутствуют и приступы удушья, обязательно посетите пульмонолога. Возможно, применение ингаляций кортикостероидными препаратами, прием антигистаминных и спазмолитических средств облегчит ваше состояние.
- Паразитарные заболевания. Аскариды обитают не только в кишечнике: иногда они оседают в легких, раздражают кашлевые рецепторы, провоцируя сухой лающий кашель. Диагностика аскаридоза – в анализе мокроты на наличие личинок, реакции преципитации, непрямой агглютинации, латексагглютинации.
- Прием препаратов, ингибирующих АПФ. Некоторые лекарственные средства, которые применяют для лечения гипертонии и сердечных патологий, могут вызывать появление сухого кашля. Это такие препараты, как каптоприл, фозиноприл, эналаприл, квинаприл и др. Однако после отмены такого препарата кашель проходит.
- Сердечные заболевания. Кашель может быть вызван и проблемами с сердцем. В данном случае следует пройти кардиограмму и проконсультироваться у кардиолога.
Атопический дерматит и его отличия от псориаза
При атопическом дерматите также могут появляться сухие пятна на теле. И как и в случае с псориазом, они вызывают зуд. Из-за повышенной чувствительности кожи к факторам окружающей среды нарушаются механизмы ее саморегуляции, в том числе страдает барьерная функция. То есть триггером к атопическому дерматиту служит аллергия, но вот склонность к такой кожной реакции закладывается генетически.

Чаще всего атопический дерматит возникает у детей. Болезнь имеет хроническое течение, когда обострения сменяются периодами ремиссии. Вот типичные признаки атопического дерматита:
- сухость кожи;
- шелушение и покраснение век;
- сухие бляшки телесного цвета на туловище и разгибательных участках тела;
- трещины.
Человеку, не имеющему медицинского образования, сложно отличить псориаз от атопического дерматита, но врач легко сможет провести дифференциальную диагностику. Есть несколько отличий, которые могут говорить в пользу той или иной патологии. Атопический дерматит чаще поражает детей, псориаз может дебютировать во взрослом возрасте. Псориатические бляшки приподняты над кожей, при этом можно разглядеть чешуйки. Сухие пятна при атопическом дерматите плоские
Также важно учитывать типичную локализацию.
Можно ли делать манту при кашле?
Проба на реакцию Манту – это не вакцинация и не прививка, как думают многие. Это – диагностическая процедура, позволяющая определить, не болеет ли ваш ребенок туберкулезом. Покраснение после данного введения препарата – это не что иное, как реакция организма на туберкулин. Чем более выражена данная реакция, тем больше вероятность присутствия в организме туберкулезной палочки. Хотя иногда покраснение может быть вызвано и некоторыми внешними факторами, к примеру, несоблюдением рекомендаций медсестры: место укола не должно подвергаться механическим воздействиям, его нельзя мочить и трогать грязными руками, а также заклеивать пластырем.
Противопоказаниями к такой пробе считаются болезни хронического, воспалительного, аллергического и соматического характера, бронхиальной астмы; Манту не рекомендуют проводить непосредственно после перенесенной воспалительной болезни или аллергии. После такого заболевания должно пройти 20-30 дней.
Обострения заболевания после постановки пробы не будет, как многие полагают. Однако полученный результат реакции может оказаться недостоверным.
[], [], [], []
Что делать при сухом кашле?
Появление сухого кашля у ребенка обычно связано с воспалением верхних отделов дыхательных путей.
Когда у малыша появился сухой кашель, приступообразный, через одинаковые временные промежутки и чаще по ночам, – это может быть коклюш. При таком заболевании кашель может быть настолько сильным, что вызывает даже рвотный рефлекс. Грудных деток в такой ситуации в обязательном порядке госпитализируют и проводят терапию под контролем специалистов.
Если у ребенка диагностировали причину кашля, и ней оказалась простуда, воспользуйтесь следующими советами:
- температура в помещении, где находится ребенок, должна быть от 21 до 25 C, воздух должен быть влажным, особенно зимой;
- комнату следует проветривать, особенно на ночь;
- пока кашель не пройдет, не рекомендуется купать малыша;
- грудного ребенка нужно чаще кормить грудью, а старших малышей поить теплым чаем с медом или лимонным, малиновым джемом.
Медикаментозное лечение, то есть таблетки от кашля должен выписать доктор, ведь это зависит от разновидности кашля и общего состояния малыша.
Хорошо подумайте, прежде чем предлагать новорожденному отхаркивающие средства: малыш еще не может самостоятельно откашлять выделившуюся мокроту.
Почаще перекладывайте ребенка, чтобы не допустить застоя в легких, делайте ему легкий массаж. Не экспериментируйте на маленьких детках – пусть лечение назначит опытный врач-педиатр, который оценит общее состояние вашего ребенка и пропишет необходимые лекарства.