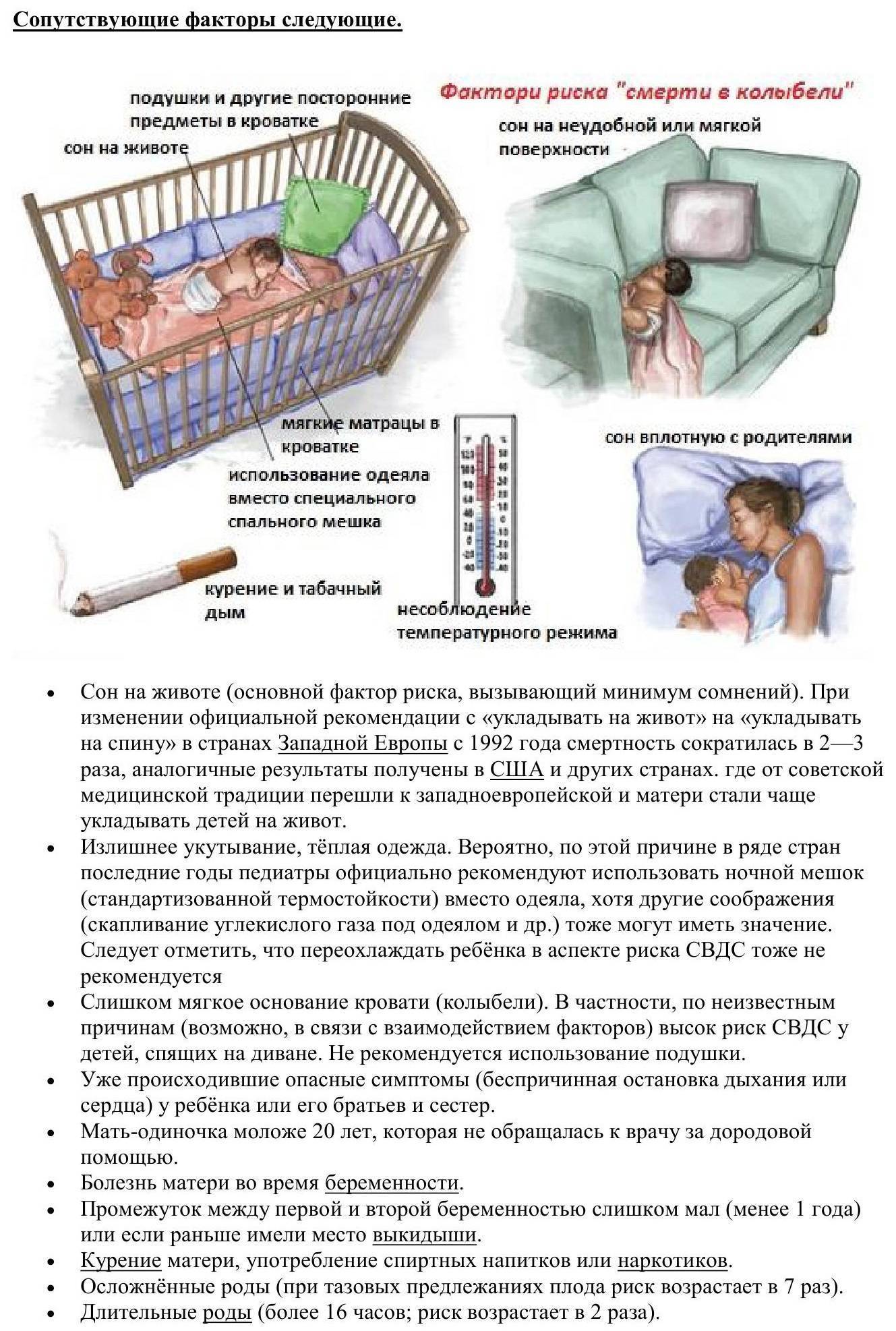
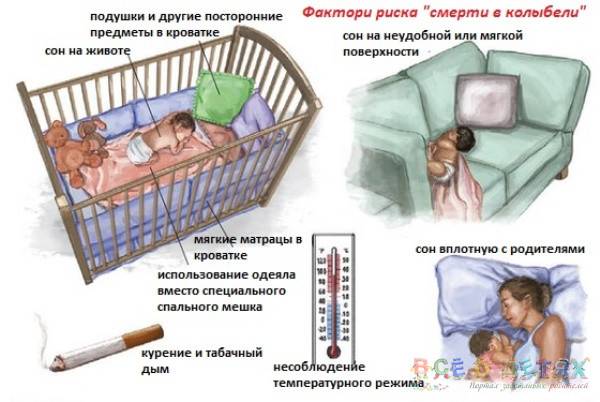
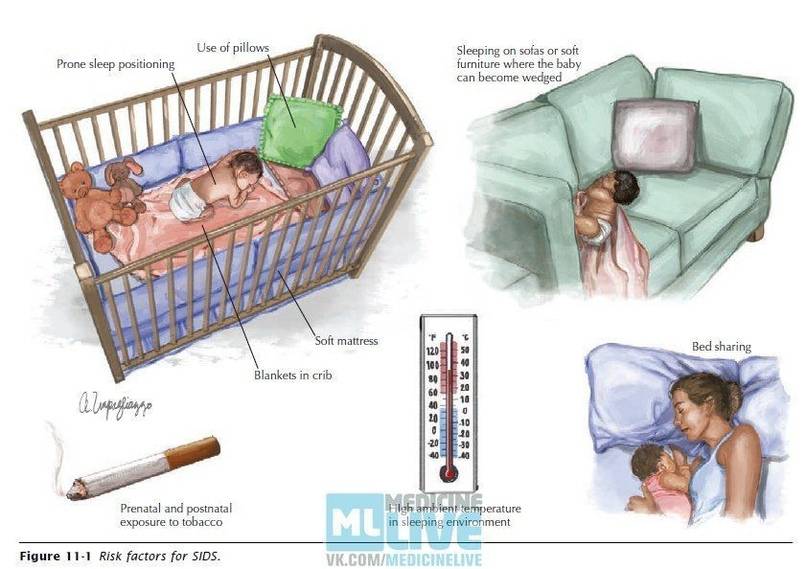
Причины (факторы риска) синдрома внезапной детской смерти
Сочетание некоторых факторов окружающей среды может сделать ребенка более уязвимым перед синдромом внезапной детской смерти.
Физические причины
К физическим причинам, увеличивающим риск СВДС, относятся:
- Аномалии строения мозга. Некоторые младенцы рождаются с заболеваниями, которые повышают риск смерти от СВДС. В большинстве случаев эти аномалии касаются частей мозга, контролирующих функцию дыхания и пробуждения ото сна.
- Низкий вес при рождении. Преждевременные роды и многоплодные роды увеличивают вероятность того, что мозг ребенка еще не созрел до нужной степени, и имеет низкую степень контроля над автоматическими процессами, такими как дыхание и сердечные сокращения.
- Дыхательная инфекция. Многие младенцы, умершие от СВДС, накануне перенесли инфекционное респираторное заболевание, что могло внести свой вклад в проблемы с дыханием.
Факторы риска синдрома внезапной детской смерти, связанные со сном
Положение ребенка в кроватке и некоторые атрибуты сна – могут увеличивать риск СВДС. Примерами этого являются:
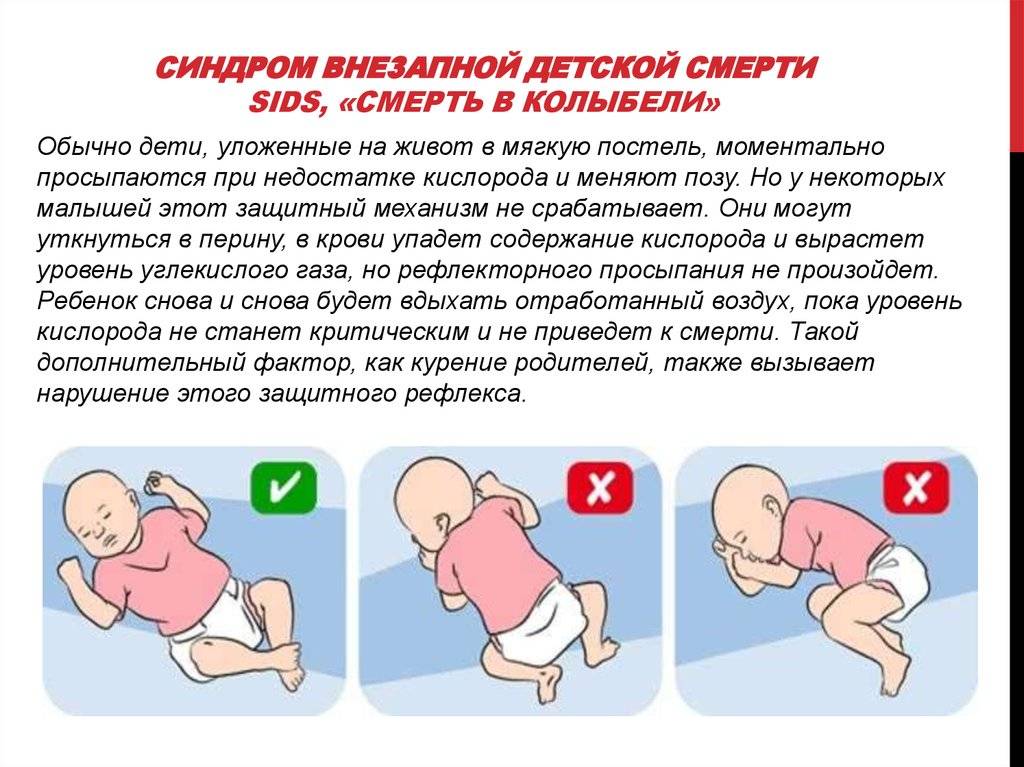
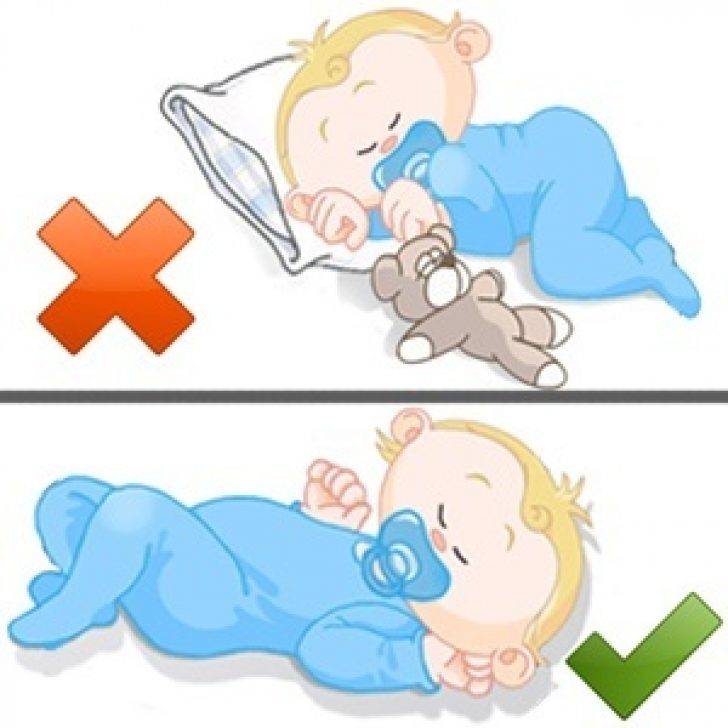
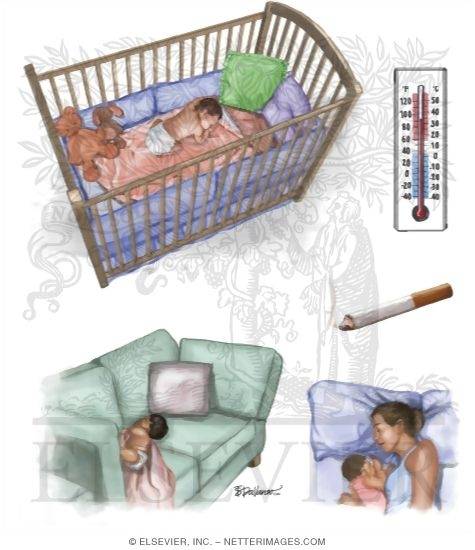
- Сон младенца на животе или на боку. Дети, которые спят на животе или на боку – чаще имеют трудности с дыханием, нежели дети, спящие на спине.
- Сон на мягкой поверхности. Сон лицом вниз на мягком матрасе, укрывшись мягким одеялом – может привести к удушению тканью. Укрывание головки ребенка одеялом – также является рискованной практикой.
- Сон с родителями. Сон в одной комнате с родителями – снижает риск СВДС, однако сон в одной постели – значительно увеличивает этот риск. Хотя бы потому, что взрослые привыкли использовать более мягкие поверхности для сна, нежели требуются младенцу.
Хотя синдром внезапной детской смерти может случиться с любым ребенком, ученые выявили несколько факторов, которые способны увеличить риск этого синдрома. Они включают в себя:
- Пол. Мальчики чаще умирают от СВДС.
- Возраст. Младенцы наиболее уязвимы во время второго и третьего месяцев жизни.
- Национальность. По неизвестным причинам, чернокожие дети и дети американских индейцев погибают от СВДС несколько чаще, чем дети остальных рас и национальностей.
- Семейный анамнез СВДС. Дети, у которых родные или двоюродные братья/сестры умерли от СВДС, имеют особенно высокий риск развития СВДС.
- Пассивное курение. Дети, которые проживают в одном доме с курящими людьми, имеют более высокий риск СВДС.
- Преждевременные роды. Недоношенность и низкий вес при рождении способны увеличить риск смерти от СВДС.
Материнские факторы риска СВДС
Во время беременности можно прогнозировать повышенный риск смерти младенца от синдрома внезапной детской смерти, если будущая мать:
- Возраст менее 20 лет.
- Курит сигареты.
- Употребляет наркотики или алкоголь.
- Не имеет доступа к адекватной дородовой медицинской помощи.
Поддержка родителей
Наличие эмоциональной и психологической поддержки родителей, потерявших младенца от синдрома внезапной детской смерти – имеет чрезвычайно важное значение. Родители обычно чувствуют острую личную вину за случившееся; кроме того, немало беспокойства доставляет обязательное полицейское расследование смерти младенца, непременно проводящееся в каждом таком случае.
Если вы столкнулись с этой бедой – постарайтесь не замыкаться в себе, обсуждать эту беду и свои чувства с другими родителями, пережившими подобное.
Ваш врач может порекомендовать группу психологической поддержки, доступную в вашем городе, или интернет-форум, объединяющий таких людей, как вы
Беседы с близким другом или духовным наставником – также могут принести пользу.
Проговаривайте свои чувства
Старайтесь делиться с друзьями и членами семьи своими чувствами и переживаниями. Поверьте, многие люди искренне хотят помочь, но просто не знают, как подойти к вам, чтобы не причинить еще больше боли.
Старайтесь быть максимально ближе к супругу/супруге. Потеря ребенка является страшным ударом, способным разрушить ваш брак. Не пренебрегайте возможностью получения консультации семейного психолога, если это возможно. Делитесь своими чувствами и мыслями о произошедшем друг с другом.
Дайте себе время для исцеления душевной раны
Наконец, не запрещайте себе горевать. Не смущайтесь, если слезы волной начинают душить вас в «неподходящих» местах или ситуациях. Это не симптом психической болезни, это просто тяжелая душевная рана. Исцеление от нее требует времени.
Диагностика
Нередко синдром Гийена-Барре бывает трудно диагностировать на ранних стадиях. Его симптомы, аналогичны другим неврологическим расстройствам и могут варьировать у разных людей.
Первым шагом в диагностике синдрома Гийена-Барре является тщательный анализ истории болезни и симптомов возникших у пациента.Спинномозговая пункция и функциональные тесты нервные часто необходимы для того чтобы подтвердить диагноз синдрома Гийена-Барре.Спинномозговая пункция – эта процедура представляет собой забор с помощью пункции небольшого количества жидкости из позвоночного канала в поясничном отделе позвоночника. Затем проводится анализ образца спинномозговой жидкости и выявление характерных для этого синдрома изменений в жидкости.Электромиография определяет электрическую активность в мышцах, что позволяет определить с чем связана слабость, повреждением мышц или повреждением нерва.Электронейрография позволяет определить скорость распространения импульсов по нервам и мышцам.
К каким докторам следует обращаться если у Вас Синдром внезапной смерти у детей:
Педиатр
Кардиолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Синдрома внезапной смерти у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
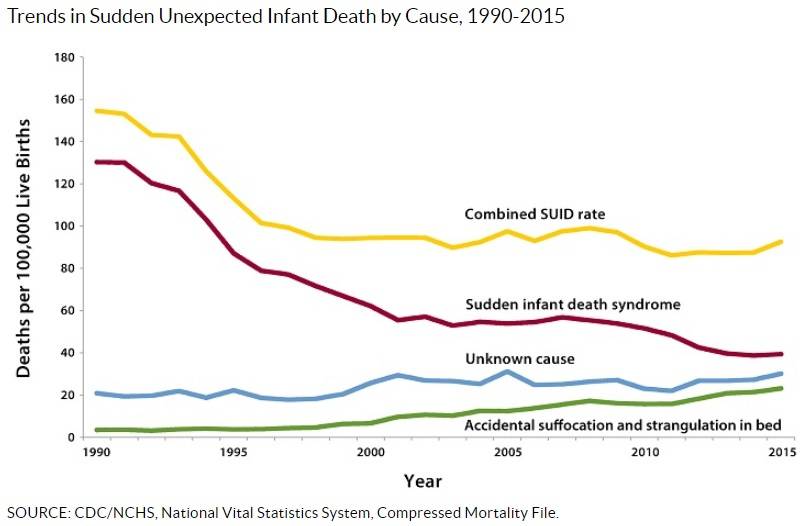
Нарушения дыхания, вызванные стрессом и зарегистрированные монитором
Наши данные подтвердили существование дыхательных нарушений, вызванных стрессом и
представляющими собой дыхание малого объема (около 5–10% нормального дыхания вне условий
стресса), происходящее всплесками (3–6 эпизодов в течение 10–15 минут). Это происходит
когда ребенок нездоров, у него прорезаются зубы или он подвергается таким “нападениям”,
как сигаретный дым, усталость, чересчур большое количество визитеров, старающихся взять его на
руки, или иглы прививочных шприцев. Многочисленные причины, но реакция одна и та же. Много лет
назад канадский врач д-р Ганс Селье заинтересовался широко известным фактом, что за несколько дней
до того, как у пациентов появляются симптомы определенных болезней, которые могут быть
диагностированы, сначала появляются неспецифические симптомы, общие для почти всех болезней. Когда
он вводил экстракты тканей, или разносортные комбинации вредных веществ крысам, он наблюдал
следующие симптомы повреждений органов: точечные кровотечения в легких и вилочковой железе,
сморщенные вилочковая железа и все лимфатические структуры, гипертрофированные надпочечники,
изъязвления в желудочно-кишечной системе, нарушения систем контроля в организме и вязкости крови,
исчезновение эозинофилов из крови и т. д.
Он заключил, что он был свидетелем универсальной реакции организма на любые вредные вещества. Он
также связал результаты своих экспериментов со своими предшествующими наблюдениями пациентов на
ранних стадиях развития любых болезней.
Селье также заключил, что синдром неспецифического стресса (общей адаптации) имеет три стадии
развития: сигнальную, когда организм попадает под внезапную атаку и мобилизует все защитные
ресурсы; адаптационную или резистентную, когда он пытается расслабиться и принять вторгнувшееся
вредное вещество; стадию истощения, когда организм вновь пытается избавиться от проникнувшего
вещества. Смерть может наступить на любой из этих стадий.
VI. Синдром Вольфа-Паркинсона-Уайта (WPW)
По данным современных исследований, у пациентов с синдромом WPW частота внезапной сердечной смерти составляет 0,15% в год. Основной причиной ВСС является переход фибрилляции предсердий с быстрым желудочковым ответом в фибрилляцию желудочков. Выжившие после реанимации по поводу внезапной сердечной смерти, как правило, характеризуются отсутствием симптомов, укорочением интервалов R-R (меньше 250 мс) во время пароксизма фибрилляции предсердий, наличием множественных или задне-перегородочных дополнительных путей проведения. Электрофизиологическое исследование с возбуждением предсердий и определением интервалов R-R между предвозбужденными комплексами QRS имеет высокую чувствительность, но специфичность и значимость при определении положительного предиктора ограничены. У пациентов с высоким риском ВСС рекомендована катетерная абляция, в особенности у реанимированных после фибрилляции желудочков или больных с клиническими проявлениями во время приступов фибрилляции предсердий с быстрым ответом желудочков.
Синдром Вольфа-Паркинсона-Уайта
Класс | I | IIa | IIb |
Стратифика-ция риска | меньше 250 мс продолжительность цикла при ФПменьше 270 мс антероградный рефрактерный период дополнительных путей проведенияМножественные дополнительные пути проведения | Прекращение предвозбуждения при лечении аймалином | |
Первичная профилактика | Абляция при фибрилляции предсердий и наличии быстрого проведения через дополнительные пути | Абляция у асимптомных пациентов с– семейным анамнезом ВСС– спортсменов | АмиодаронАнтиаритми-ческие препараты классов Ia и Iс |
Вторичная профилактика | Абляция |
Лечение синдрома внезапной детской смерти
Как такового лечения СВДС нет, так как неизвестны причины внезапной смерти младенцев. Единственное, что можно сделать – это внимательно следить за состоянием ребенка во время сна, контролировать положение и вовремя обращаться к специалистам.
Лечение синдрома внезапной детской смерти медикаментами невозможно, так как неизвестно что именно нужно лечить. Препаратов, которые боролись бы с данной патологией нет. Смерть младенца наступает внезапно и предотвратить ее практически невозможно.
Методы предотвращения внезапной детской смерти в домашних условиях
Многие исследователи утверждают, что использование соски-пустышки во время сна может помочь уменьшить риск появления синдрома внезапной младенческой смерти. Эта теория основана на том, что кружок соски способствует лучшему проникновению воздуха в дыхательную систему. Начинать использовать пустышку нужно с 1 месяца жизни, так как у младенца уже отработан процесс кормления грудью. Но не стоит упорствовать, если ребенок не хочет брать соску. Заниматься отучением от пустышки необходимо постепенно, начиная с года. До какого возраста пользоваться соской решают родители, но лучше своевременно отучать ребенка.
Рискованность возникновения СВДС происходит после того, когда ребенок громко кричал и плакал, а после сразу же заснул. В этом случае небезопасно оставлять ребенка одного в кроватке, а лучше ему находиться возле родителей, которые смогут заметить ненормальное состояние здоровья ребенка и в положенное время оказать помощь.
Не рекомендуется спать с ребенком, если родители чувствуют чрезмерную усталость или принимают медикаменты, которые вызывают сонливость. В данном случае необходимо после того, как ребенок поел уложить его в кроватку, которая должна стоять в спальне родителей, возле кровати взрослых.
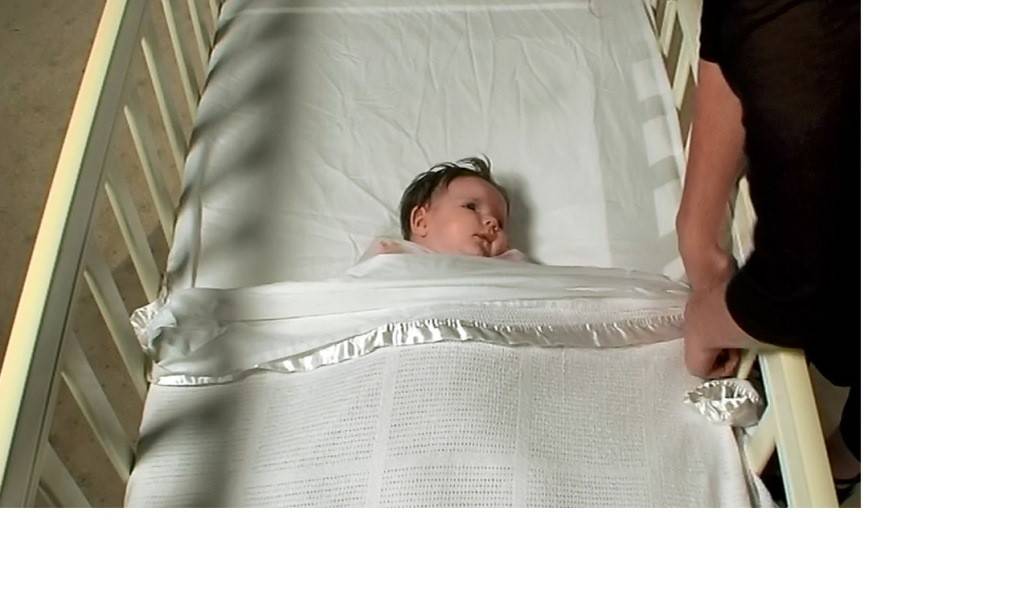
Немаловажную роль в предотвращении СВДС играет постель ребенка и правильное укладывание для сна. Кроватку лучше переставить в спальню родителей, но ни в коем случае не рядом с батареей или обогревателем. Матрас нужно выбирать в меру твердый и ровный. Если необходимо можно постелить клеенку, а сверху – хорошо расправленную, выглаженную и чистую простынь. Желательно полностью отказаться от подушки, если же это невозможно, то подушка не должна быть мягкой. Также не рекомендуется стирать постельные принадлежности стиральными порошками и ополаскивателями с резким запахом. Помимо постельного белья для ребенка, нужно тщательно следить за постелью родителей.
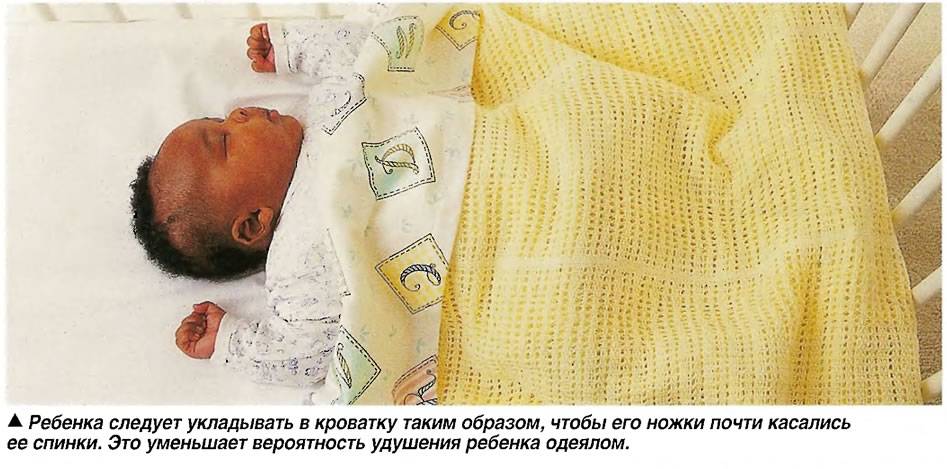
Не нужно использовать ватное одеяло, лучшим вариантом будет шерстяное. Также не следует выбирать термоодеяло. Укрывать одеялом ребенка стоит по плечи, чтобы он случайно не смог накрыться с головой. Главное не допускать перегревания, так как при перегреве сильно ухудшается контроль головного мозга за функционированием центра дыхания.
Кормление грудью значительно снижает риск внезапной смерти младенца. Положительное действие грудного молока обусловлено тем, что в нем содержатся не только иммуноглобулины, но и полезные жирные кислоты, стимулирующие созревание головного мозга ребенка, и всех важнейших систем организма.
Грудное кормление помогает укрепить иммунную систему ребенка и предупреждает появление респираторных заболеваний, которые могут спровоцировать внезапную смерть. Если у ребенка отсутствует грудное вскармливание и к этому еще мать курит, то риск возникновения СВСМ резко увеличивается, что приведет к смерти младенца.
Факторы риска синдрома детской внезапной смерти
До сих пор они пока точно не установлены, однако многочисленные исследования свидетельствуют о том, что наиболее часто СВДС может развиться в следующих ситуациях:
* Сон ребенка на животе. Теория, которая объясняет, почему это происходит, такая: у малыша в положении лежа на животе, сужаются дыхательные пути и присутствует риск того, что он вновь вдохнет уже использованный воздух. Всё это ведет к тому, что ухудшается кровоснабжение головного мозга, а дыхательный центр перестает реагировать на увеличение углекислого газа в крови, приводя к временной остановке дыхания.
* Вероятность «смерти в колыбели» повышается если:
- у братьев, сестер, а также родителей крохи в младенчестве отмечалась беспричинная остановка дыхания или сердца
- в семье ранее кто-то уже погиб от СВДС
По всей видимости, имеется наследственная предрасположенность к синдрому.
* Совместный сон с мамой. Однозначного мнения на это счет нет. Одни считают, что он может привести к СВДС в случае, если нарушается комфортный сон крохи. Однако большинство медиков склоняются к мнению о том, что сон с мамой, наоборот, является профилактикой СВДС. Поскольку организм малютки очень чувствителен, благодаря чему он синхронизирует свое дыхание с материнским, а сердцебиение — с работой маминого сердца. Кроме того, близость матери позволяет ей быстро отреагировать на остановку дыхания и принять соответствующие меры.
* Лимфатико-гипопластический диатез. При этой аномалии конституции увеличиваются миндалины (носоглоточная и небная), нарушая дыхание через нос, что повышает риск наступления апноэ. Кроме того, уменьшается выработка надпочечниками глюкокортикоидов, что ведет к снижению резервных возможностей организма малютки.
* Отягощенное течение беременности (токсикоз, перенесенные инфекции), масса тела при рождении менее 2,5 кг и более 4 кг, недоношенность, многоплодная беременность приводят к тому, что нарушаются адаптационные механизмы организма ребенка.
* Прием алкоголя и употребление наркотиков (даже легких) матерью во время беременности или кормлении грудью нарушает закладку органов и систем, а также их созревание.
* Курение матери во время беременности или кормлении грудью, а также курение отца или близких родственников, проживающих вместе с малышом. Поскольку дымящаяся сигарета содержит окись углерода, которая повышает риск развития апноэ у крохи в пять раз.
* Искусственное вскармливание понижает иммунитет, повышает склонность к аллергическим реакциям, плохо влияет на работу желудочно-кишечного тракта. В результате нарушаются адаптационные механизмы организма крохи.
* Возраст матери менее 20 лет.
* Интервал между двумя беременностями менее одного года. В этом случае организм матери не успевает восстановиться. Поэтому присутствует вероятность того, что внутриутробно плод не получит всё необходимое для нормального развития.
* Наличие в кроватке спящего малыша мягких игрушек, пуховых одеял и подушек может привести к механическому закрытию его дыхательных путей.
* Темнокожие дети более с клоны к СВДС, нежели их белокожие сверстники.
* Холодное время года. Вероятно, это связанно с тем, что увеличивается риск заражения вирусными инфекциями, которые могут привести к развитию СВДС. Однако в этом случае очень трудно разграничить сам синдром и осложнения течения основного заболевания.
Как видите, список получится довольно обширным. Однако, к сожалению, в некоторых случаях фактор, который привел к развитию синдрома, так и остается невыясненным.
Что еще известно о синдроме?

Профессор Питер Флеминг. Фото с сайта theguardian.com
Узнав о наиболее важном внешнем факторе риска СВДС, ученые, тем не менее, не знают точной причины того, почему ребенок перестает дышать. Предположительно, внезапная смерть ребенка случается при комбинации трех факторов: физиологической предрасположенности, определенного этапа развития и внешнего стрессора
Предположительно, внезапная смерть ребенка случается при комбинации трех факторов: физиологической предрасположенности, определенного этапа развития и внешнего стрессора.
О внешних стрессорах мы поговорим чуть позже. Что касается этапа развития ребенка, то известно, что 90% случаев СВДС приходятся на возраст до 6 месяцев, чаще всего – между 2 и 4 месяцами.
Среди предрасполагающих факторов есть генетический. Известно, что более 3 случаев СВДС среди мальчиков приходится на 2 случая среди девочек, а статистика США говорит о том, что синдром в два раза чаще встречается у чернокожих младенцев и младенцев американских индейцев по сравнению с детьми европеоидной и азиатской расы. Риск СВДС также выше у недоношенных детей, чем у рожденных в срок.
Эксперты предполагают, что от 10% до 20% случаев внезапной смерти могут быть вызваны каналопатией, то есть врожденным дефектом ионных каналов, которые играют важную роль в сердечных сокращениях.
Еще одним физиологическим фактором, предрасполагающим ребенка к СВДС, может быть нарушение уровней нейромедиатора серотонина, одного из регуляторов дыхания и других функций организма.
До недавних пор ученые говорили о связи пониженного уровня серотонина с синдромом, а совсем недавняя работа американских ученых устанавливает связь повышенного содержания этого нейромедиатора в крови с риском СВДС.
Новое исследование коллектива австралийских и американских ученых устанавливает связь между отклонениями в активности мозга с участием субстанции Р и внезапной детской смертью.
Субстанция Р – это молекула с сигнальными функциями в нейронных сетях. Исследователи считают, что когда есть нарушения в процессе ее связывания с рецептором NK1R, это может приводить к ослаблению способности организма отреагировать на гипоксию, то есть недостаток кислорода.
Такой дефект, как сообщают ученые, чаще встречается у мальчиков, а также у недоношенных младенцев, что может быть объяснением повышенного риска СВДС именно у этих групп детей.
К сожалению, пока нет окончательно установленных физиологических механизмов СВДС и тем более разработанной системы скрининга младенцев на повышенный риск внезапной смерти. Поэтому все, что могут сделать родители, это исключить внешние стрессоры.
Осложнения
Синдром Гийена-Барре оказывает влияние на нервы и может вызвать эффект домино на другие системы в организме, такие как дыхание и сердечнососудистая деятельность. Осложнения Синдрома Гийена-Барре включают в себя:
- Нарушение дыхания. Потенциально смертельным осложнением синдрома Гийена-Барре является то, что слабость или паралич может распространяться на мышцы, которые участвуют в акте дыхания. В таких случаях может потребоваться искусственная аппаратная вентиляция легких в условиях стационара.
- Остаточные онемение или другие ощущения. Большинство людей с синдромом Гийена-Барре выздоравливают полностью или отмечают лишь незначительную остаточную слабость или необычные ощущения, такие как онемение или покалывание. Тем не менее, полное восстановление может быть достаточно медленным, часто год или более, у 20 – 30 процентов пациентов отмечается неполное восстановление.
- Сердечнососудистые нарушения. Колебания артериального давления и нарушения сердечного ритма являются частыми побочными эффектами синдрома Гийена-Барре, что требует мониторинга давления и частоты сердечных сокращений.
- Боль. У почти половины пациентов с синдромом Гийена-Барре отмечается наличие невропатической боли, которая достаточно легко снимается анальгетиками.
- Нарушение функции кишечника и мочевого пузыря. Вялая функция кишечника и задержка мочи может быть следствием синдрома Гийена-Барре.
- Тромбоз. Пациенты, которые находятся в неподвижном состоянии из-за синдрома Гийена-Барре, подвергаются повышенному риску развития тромбов. Поэтому пока пациент в состоянии самостоятельно ходить, необходимо принимать препараты для разжижения крови и носить компрессионные чулки.
- Пролежни. Неподвижность увеличивает также риск развития пролежней и поэтому рекомендуется частое репозиционирование, что позволяет минимизировать появление пролежней.
- Рецидив. Почти у 10 процентов пациентов с синдромом Гийена-Барре отмечается рецидив.
Тяжелая, ранняя симптоматика при синдроме Гийена-Барре значительно увеличивает риск серьезных долгосрочных осложнений. В редких случаях возможно наступление смерти от осложнений, таких как респираторный дистресс-синдром и острая сердечно-сосудистая недостаточность.
Гипертрофическая кардиомиопатия
Гипертрофическая кардиомиопатия (ГКМП) распространена гораздо шире, чем это признавалось раньше, встречаясь у 1 из 500 в популяции США. По данным британских учёных, более чем в 50% случаев это заболевание имеется у других членов семьи. Ежегодно отмечается до 4% случаев внезапных смертей у пациентов с гипертрофической кардиомиопатией, хотя данная цифра, вероятно, преувеличена из-за выбора пациентов.
Внезапная смерть чаще регистрируется в возрасте от 15 до 35 лет, причём во многих случаях является первым клиническим проявлением заболевания. В некоторых случаях этому предшествует эпизод синкопе. Каких-то особых критериев прогнозирования этих состояний нет. Однако, синкопе, очень молодой возраст при проявлении, крайние степени вентрикулярной гипертрофии, внезапная смерть от сердечных заболеваний в семейном анамнезе и нестойкая вентрикулярная тахикардия свидетельствуют о наличии более высокого риска развития ВСС.
По данным B.J.Maron, если первым проявлением заболевания явились сердечная недостаточность или цианоз, то летальный исход следует ожидать в течение одного года, а в случаях асимптомного течения заболевания или наличия только шума, выживаемость после первого года заболевания составляет более 50%, причём у 40-50% из них имеется улучшение.
Эта патология может оказаться трудной для идентификации. Физикальное исследование может не выявить отклонений. Если существует градиент оттока левого вентрикулярного тракта, то возникает сердечный шум, хотя таковой является исключением у детей и подростков. Тщательно собранный семейный анамнез может оказаться наилучшим подспорьем, так как ГКМП может быть и семейной (60% пациентов имеют больных родственников первого порядка). Наличие таких симптомов, как боль в груди, сердцебиения или непереносимость физической нагрузки, также подтверждает диагноз.
Поскольку диагностические проявления могут быть незаметны до подросткового и даже взрослого возраста, необходимо повторное обследование семей, члены которых страдают сердечными заболеваниями. При постановке данного диагноза необходимо исключить системную гипертензию, патологию коронарных артерий, пороки аортального клапана, коарктацию аорты и другие заболевания сердца, вызывающие его гипертрофию.
Патофизиология ГКМП включает диастолическую и систолическую дисфункцию, обструкцию выходного тракта левого желудочка, аномалии коронарных артерий ведущие к ишемии миокарда и аритмии.
По данным НИИ педиатрии, ГКМП чаще встречается у мальчиков в возрасте старше 10 лет. Заболевание имеет достаточно скудную клиническую картину, только 38,2% детей отмечали утомляемость и одышку при физической нагрузке. У всех детей выслушивался систолический шум, у 43,4% – расширение перкуторных границ сердца влево. В то же время у большинства детей отмечались различные нарушения ЭКГ (гипертрофия отделов сердца,нарушение реполяризации, удлинение интервала QT). У 25,2% детей наблюдались клинически значимые аритмии.
II. Кардиомиопатии
Гипертрофическая кардиомиопатия (ГКМП)
ГКМП является относительно часто встречаемой патологией сердца (частота среди взрослых около 1:500), при которой внезапная сердечная смерть является наиболее вероятным исходом в любом возрасте, но наиболее часто у молодых, нередко асимптомных пациентов. Имплантация КД для профилактики внезапной сердечной смерти серьезно обоснована у больных, выживших после остановки сердца (вторичная профилактика). Профилактическое использование КД также возможно у пациентов с двумя и более факторами риска.
Гипертрофическая кардиомиопатия
Класс | I | IIa | IIb |
Стратификация риска | Устойчивая ЖТФЖ | Семейный анамнез ВСССинкопыГипертрофия ЛЖ (ТМЖП больше см)Неустойчивая ЖТГипотония во время выполнения нагрузочного стресс-теста | Высокий риск мутаций |
Первичная профилактика | КД | Амиодарон | |
Вторичная профилактика | КД |
ТМЖП – толщина межжелудочковой перегородки
Аритмогенная дисплазия правого желудочка (АДПЖ)
АДПЖ является одной из основных причин внезапной сердечной смерти в «до-коронарной» возростной группе. Не смотря на то, что предрасполагающие факторы ВСС еще не достаточно изучены в больших проспективных исследованиях, внезапная сердечная смерть случается более часто у пациентов с выраженными изменениями правого желудочка, а также с вовлечением в процесс ЛЖ. У реанимированных после ВСС (вторичная профилактика), у пациентов с устойчивой ЖТ и неэффективной терапией антиаритмиками и у больных из группы высокого риска с документированными пароксизмами ЖТ, наиболее адекватным лечением является имплантация КД.
Аритмогенная дисплазия правого желудочка
Класс | I | IIa | IIb |
Стратификация риска | Устойчивая ЖТ/ФЖДилатация ПЖДисфункция ПЖИндуцируемая ЖТ/ФЖ при ЭФИ | Семейный анамнез ВССПоздние потенциалы + дисфункция ЛЖЖТИндуцируемая ЖТ/ФЖ при ЭФИ | |
Первичная профилактика | КД | Антиаритмические препараты | |
Вторичная профилактика | КД |
ПЖ – правый желудочек; ЭФИ – электрофизиологическое исследование
Дилатационная кардиомиопатия (ДКМП)
ВСС является одной из наиболее частых механизмов смерти при ДКМП, особенно на ранних стадиях заболевания. Доказано, что фракция выброса (ФВ) является наиболее точным предиктором исхода как в отношении внезапной сердечной смерти, так и смерти при прогрессирующей СН. Частота синкопальных эпизодов также считается одним из достоверных факторов риска внезапной сердечной смерти.
Общая терапевтическая стратегия, направленная на снижение риска ВСС у пациентов с ДКМП, включает использование ингибиторов АПФ, бета-блокаторов и антагонистов рецепторов альдостерона, тогда как амиодарон и имплантация КД используются в индивидуальных случаях. В нескольких исследованиях, изучавших роль антиаритмических препаратов у больных с ДКМП, получены данные (не доказанные статистически) что медикаментозное лечение, рекомендуемое больным, перенесшим ИМ с развитием СН, столь же эффективно у больных ДКМП. Использование КД для вторичной профилактики считается допустимым, имплантация КД также рекомендуется пациентам из группы высокого риска с целью первичной профилактики внезапной сердечной смерти.
Дилатационная кардиомиопатия
Класс
I | IIa | IIb | |
Стратифика-ция риска | Устойчивая ЖТФЖ | Синкопы | Снижение ФВНеустойчивая ЖТ |
Первичная профилактика | Ингибиторы АПФБета-блокаторы | КДБлокаторы рецепторов альдостерона | Амиодарон |
Вторичная профилактика | КДИнгибиторы АПФБета-блокаторы | Блокаторы рецепторов альдостерона | Амиодарон |