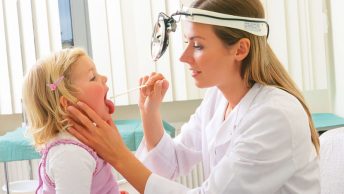
Виды кашля

Кашель относится к рефлекторным реакциям организма. Он помогает дыхательным путям освобождаться от пыли, инородных предметов, скопившейся слизи. Различают виды кашля в соответствии с продолжительностью симптома:
- если кашель длится менее трех недель, его называют острым;
- затяжной кашель — от трех недель, но не более трех месяцев;
- кашель длительностью более трех месяцев переходит в хронический вид.
Различают также время суток, в которое чаще возникает симптом: дневной, ночной тип. Влажный и сухой кашель отличаются отхождением мокроты. По звучанию его делят на разновидности глухого, сиплого, лающего, звонкого и т. п. тембрам.
Разные виды кашля соответствуют разным заболеваниям или их стадиям.
Причины бронхита
Первичный обструктивный бронхит у детей чаще вызывают вирусы. Поражают бронхиальное дерево следующие возбудители:
- вирус парагриппа третьего типа;
- респираторно-синцитиальный вирус;
- энтеровирус;
- вирусы гриппа;
- аденовирусы;
- риновирус.
Часто манифестации обструктивного бронхита у ребенка предшествует простудное заболевание. Повторно болезнь вызывают другие возбудители персистирующих инфекций, к которым относят:
- хламидии;
- микоплазмы;
- герпесвирус;
- возбудители коклюша, паракоклюша;
- цитомегаловирус;
- плесневые грибки.
Часто при повторных случаях активизируется условно-патогенная микрофлора дыхательных путей. Значительную роль в развитии воспаления бронхов у детей играют аллергические реакции. Рецидивам обструктивного бронхита способствует заражение глистами, очаги хронической инфекции (синусит, тонзиллит, кариес). К факторам, провоцирующим развитие обострений, относят:
- физическое переутомление;
- переохлаждение;
- нервно-психическое перенапряжение;
- врожденная несостоятельность защитных барьеров;
- неблагоприятный климат;
- плохая экологическая остановка;
- снижение иммунитета;
- недостаток витаминов.
Важную роль в развитии обструктивного воспаления бронхов у детей имеют пассивное курение, а также раздражение ресничного эпителия пылевыми частицами, химическими средствами.
Осложнения обструктивного бронхита у детей
Острый обструктивный бронхит осложняется переходом в непрерывно рецидивирующую форму. Он формируется на фоне вторичной бронхиальной гиперреактивности. Она развивается из-за различных факторов: пассивное курение, недолеченные инфекции, переохлаждение или перегревание, частые контакты с зараженными ОРВИ.
У детей до трехлетнего возраста бронхит осложняется пневмонией. Это связывают с трудностями при эвакуации густой мокроты. Она закрывает просвет, нарушая вентиляция легочного сегмента. При присоединении бактериальной флоры в нем развивается воспаление. Это осложнение возникает редко. Оно бывает только у ослабленных детей.
Общие причины хрипов у детей и младенцев
- Аллергия — если у вашего ребенка аллергия на вещества, такие как пыльца или пыль, их организм видит это вещество как инородное тело, и иммунная система начинает реагировать. Часть этого процесса заставляет воздушные пути сужаться, и это сужение вызывает свистящий звук.
- Бронхиальная астма — у детей с астмой чувствительные дыхательные пути могут воспаляться при воздействии таких раздражителей, как сигаретный дым или загрязнение воздуха. Это приводит к хрипу, кашлю, одышке. Симптомы, как правило, ухудшаются ночью.
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) — это состояние, при котором желудочная кислота попадает в пищевод. Небольшое количество этой жидкости вдыхается легкими, вызывая раздражение дыхательных путей, что, в свою очередь, вызывает хрипы. Регулярная отрыжка во время кормления и вертикальное положение ребенка в течение 30 минут после кормления может снизить риск развития ГЭРБ.
- Инфекции — некоторые инфекции могут привести к одышке у ребенка. К ним относятся инфекции нижних дыхательных путей, такие как бронхиолит и пневмония.
- Верхние респираторные инфекции, известные как ОРВИ, также могут вызвать шумное дыхание, но не вызовут свистящее дыхание, если не затронуты нижние дыхательные пути. У большинства детей инфекция проходит сама по себе.
- Пневмония. Небольшое количество детей с пневмонией, хотя и выглядят здоровыми, по-прежнему будут иметь симптомы, включая свистящее дыхание, сухой кашель и рвоту после кормления. Родители должны немедленно обратиться за медицинской помощью, если ребенок побледнел, у него появился обильный пот, язык и губы посинели.
Симптомы пневмонии включают:
- кашель;
- затрудненное дыхание;
- учащенное сердцебиение;
- лихорадку;
- потливость;
- дрожание;
- потеря аппетита.
Младенцы имеют повышенный риск развития пневмонии, но в большинстве случаев пневмония бывает вирусной, а это означает, что единственное лечение является покой и потребление большого количества жидкости.
Бронхолегочная дисплазия является хроническим заболеванием, которое обычно развивается у недоношенных детей, потому что их легкие недоразвиты. Этим детям может потребоваться дополнительный кислород после выписки из больницы.
Если ребенок вдыхает инородное тело, то он начнет хрипеть, кашлять и задыхаться. Это может случиться во время еды или игры. Необходимо придать ребенку вертикальное положение и обратиться за неотложной медицинской помощью.
Чтобы предотвратить удушье, детям в возрасте до 4 лет не следует давать пищу, такую как попкорн, арахис, карамель, большие куски хот-догов или твердые фрукты и овощи. Детям до 3 лет не следует давать мелкие игрушки из-за риска удушья.
Категории
- Анализы и диагностика(0)
- Беременность и роды(85)
- Бесплодие(0)
- Болезни сосудов(0)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(0)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(0)
- Диетология и грудное вскармливание(49)
- Иммунология(0)
- Инфекционные болезни(0)
- Кардиология(0)
- Кожные болезни(0)
- Косметология(0)
- Красота и здоровье(0)
- Маммология(11)
- Маммология для Пап(1)
- Наркология(0)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(0)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(3)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(0)
- Эндокринология(0)
Почему дети кашляют ночью?
Ночной кашель чаще всего следствие воспалительных процессов. Например, синусит, воспаление придаточных пазух носа, провоцирует гиперсекрецию слизи, которая в горизонтальном положении тела начинает вытекать из пазухи в носоглотку, вызывая кашель во время ночного или дневного сна. При аденоидите, воспалении носоглоточной миндалины, увеличенная миндалина при положении лежа раздражает стенки глотки.
Ночной кашель также может быть следствием заболеваний или особенностей строения пищеварительного тракта, когда содержимое желудка в течение сна может забрасываться в пищевод.
Дети кашляют ночью и при таких серьезных заболеваниях, как бронхиальная астма или коклюш. Ночные приступы при бронхиальной астме могут быть спровоцированы аллергической реакцией на пыль, пылевого клеща, перья в подушке и т. п. При коклюше на начальной стадии заболевания кашель не отличается от симптома при ОРВИ — сухой, без мокроты. Но ночные приступы при коклюше часто развиваются на третьей неделе заболевания, кашель выраженный, с отделением мокроты, приступы изматывающие.
Советы по профилактике
Чтобы нервные тики ребенка со временем не переросли в более серьезные психические нарушения, нужно предпринять все возможные меры, чтобы их не допустить. Для осуществления этого не нужно ничего сверхъестественного. Достаточно будет не забывать о том, что малыш видит поведение родителей и окружающих его людей, делает собственные выводы и оценивает происходящие события в силу своего уровня развития.
Психика ребенка в раннем возрасте неустойчива и ранима, поэтому любое выяснение отношений родителей на повышенных тонах – стрессовая ситуация, которая может повлечь за собой тикозные проявления. Именно в семье малыш должен чувствовать поддержку и понимание. Это его крепость, в которой он, в случае необходимости, может спрятаться от всех своих страхов. Если таких взаимоотношений нет, то риск развития тиков достаточно высок.
Дети, живущие в спокойной, доброжелательной обстановке, очень редко бывают подвержены нервным тикам. Чтобы не пришлось лечить последствия психического дисбаланса у ребенка, достаточно создать для него комфортные условия. Заключаются они в следующем:
- избегание беспокойства и стрессовых ситуаций;
- здоровый полноценный сон;
- качественная и полезная еда, запрет на фастфуд и слишком сладкую и жареную пищу;
- соблюдение режима дня, правильная организация отдыха;
- дозированное использование компьютера и просмотр телепередач;
- максимальное пребывание на свежем воздухе;
- занятия в спортивных секциях, соответствующих интересам и темпераменту ребенка;
- недопустимость переутомления.
В редких случаях воспитание подрастающего поколения обходится без наказаний. Они, безусловно, нужны, но в пределах разумного. Физическое воздействие сразу исключается. Допустимы лишь моральные методы влияния. Ребенок должен четко знать, за какой проступок он наказан и как нужно было поступить правильно. При этом следует заверить малыша, что на любовь к нему наказание никак не влияет. Только в такой ситуации он сделает правильные выводы и получит минимальное нервное потрясение.
Даже если появления нервных тиков у ребенка избежать не удалось, следует помнить, что это не самое страшное, что могло с ним произойти
Современная медицина в сочетании с родительской заботой и вниманием способны творить чудеса
Как образуется голос?
Чтобы понять, от чего может осипнуть голос у ребёнка, давайте сначала разберёмся, как этот самый голос образуется. Поняв механизм голосообразования, станет ясно, почему в принципе возникает осиплость, и что происходит с голосом при различных заболеваниях.
Из школьного курса физики мы помним, что любой звук — это колебания. То есть звучать может любой предмет, который колеблется или вибрирует. В этом случае предмет является источником звука.
Голос человека — это тоже звуковые колебания воздуха, источником которого является наш голосовой аппарат. В голосообразовании принимают участие многие органы: лёгкие, бронхи, трахея, рот, носовая полость вместе с придаточными пазухами, зубы, губы. Но непосредственное зарождение звука происходит в нашей гортани.
На нашей гортани есть две особые складки, представляющие собой скопления мышц. Они называются голосовыми связками. Между связками есть расстояние — голосовая щель. Когда человек молчит, голосовая щель достаточно большая. Как только мы начинаем говорить или петь, связки смыкаются, и щель между ними исчезает. Звуковая волна образуется как раз в момент смыкания связок, когда поток воздуха из лёгких проходит через препятствие — голосовые связки — и вызывает их колебания.
Повышение температуры теле ребёнка, как правило, связано с протекающим в организме воспалительным процессом.
Какие же заболевания и состояния вызывают осипший голос у ребёнка и повышение температуры? Как правило, это инфекционные болезни, но есть и другие причины.
Кашель как невроз и привычка
Иногда кашель развивается в ответ на раздражитель в дыхательных путях (инородное тело, простуда, аллергия), но сохраняется после устранения первопричины и лечения основного заболевания. В этом случае речь может идти о неврозе или привычке кашлять, формировании своего рода «условного рефлекса». Обычно речь идет о сухом кашле или покашливании, приступах кашля в определенных ситуациях — при стрессе, волнении, скуке.
Если ребенок чем-то занят, увлечен или сконцентрирован, кашель исчезнет. Кашель также не проявляется, когда ребенок засыпает. Если были исключены другие причины хронического кашля и возникает подозрение на нейрогенную его природу, для постепенного устранения аномального рефлекса ребенка могут быть полезны речевая и поведенческая терапия
Полезно также дать ребенку глотки воды, когда он или она почувствует желание кашлять, переключить внимание на какие-либо занятия или события.
Пройдите тестCклонен ли ваш ребенок к аллергическим заболеваниямСклонен ли ваш ребенок к аллергическим заболеваниям и что является аллергеном? Пройдите тест и узнайте чего стоит ребенку избегать и какие меры предпринять.
Использованы фотоматериалы Shutterstock
Причины кашля с хрипами у детей
Кашель с хрипами у детей может возникать по разным причинам. Самые распространенные — это:
- осложненное течение ОРВИ,
- астма,
- попадание в дыхательные пути инородных тел,
- пневмония или бронхит.
Важно учитывать, что у детей грудного возраста хрипы при дыхании могут быть вариантом нормы, если нет никаких других симптомов болезни. Это объясняется высокой эластичностью дыхательных путей
Бить тревогу нужно, если хрипы при кашле сочетаются с другими проявлениями недомогания:
- подъемом температуры,
- насморком,
- чиханием и заложенностью носа,
- гиперемией зева,
- болью в горле,
- мышечной слабостью.
Хрипы могут иметь различный характер. Так, сухое покашливание часто возникает при ОРЗ и ОРВИ. Через некоторое время хрипы становятся влажными, выделяется мокрота.
Профилактика кашля с мокротой
Срабатывание кашлевого рефлекса в большинстве случаев является симптомом заболевания дыхательной системы, поэтому его можно предотвратить, если вовремя подумать о профилактике респираторных болезней, таких как бронхит, ОРВИ, ОРЗ, ларингит, пр.
Для профилактики следует избегать факторов, которые могут спровоцировать такие заболевания: это переохлаждения, сквозняки, ослабление иммунитета, физические перегрузки, стрессы, авитаминоз.
Избегайте ситуаций, которые могут привести к раздражению легких: уходите из задымленных, прокуренных, запыленных и химически обработанных помещений. Работа с химикатами, лако-красящими веществами может спровоцировать развитие хронического поражения органов дыхания. Если нахождение в таких помещениях неизбежно, используйте соответствующие меры по защите – это марлевые повязки, респираторы, пр.
При склонности к аллергии или при бронхиальной астме старайтесь избегать провоцирующих факторов (контакта с потенциальными аллергенами).
Стоит ли говорить, что курение – один из основных факторов появления хронического кашлевого синдрома – очень вредно для здоровья в целом. Если вы курите – расстаньтесь с этой привычкой. Остальным же можно посоветовать избегать мест, где курят. Пассивное курение раздражает дыхательные пути не меньше, чем курение активное.
Дифтерия гортани
У малышей может развиться дифтерия гортани, осложнением которой является такое состояние, как истинный круп. При этом заболевании у ребёнка повышается температура до 38℃, может осипнуть горло, возникает сухой кашель, который с течением болезни становится лающим. Через пару дней при дыхании появляются характерные свистящие звуки. Вдыхать воздух становится тяжелее. Возникают проблемы со сном, кожные покровы малыша синеют. Если своевременно не оказать квалифицированную помощь, наступает стадия асфиксии: артериальное давление больного снижается, пульс учащается, зрачки расширяются, температура может упасть ниже нормы, могут появиться судороги и отмечаться обмороки.
У ребенка после болезни не проходит кашель: почему?

Кашель — это естественная и нормальная реакция организма на раздражитель в дыхательных путях (преддверие носа и носовые раковины, глотка, гортань, трахея и бронхи). Когда нервы в дыхательных путях получают импульсы от слизистых о наличии инородных частиц, например, слизи, раздражающих молекул или инфекционных агентов, они посылают сообщение в мозг, чтобы активизировать кашлевой механизм и очистить дыхательные пути. Хотя это защитная реакция организма, что делать, если у ребенка после болезни не проходит кашель? Если он длится более 3-4 недель подряд, нужно посетить врача и лечить кашель.
Диагностика обструктивного бронхита у детей
Для постановки диагноза ребенка осматривает педиатр или пульмонологом. При осмотре врач производит аускультацию (прослушивание грудной клетки фонендоскопом) и перкуссию (выстукивание).
Для диагностики обструктивного бронхита применяют:
- рентгенографию (флюорографию) – требуется для выявления изменения легочного рисунка и исключения пневмонию;
- трахеобронхосткопию – в бронхах обнаруживают секрет, изъязвление слизистой, наложения фибрина;
- бак посев мокроты – исследование материала для поиска возбудителя с определение чувствительности к антибиотикам;
- выявление антител к различным вирусам;
- ПЦР для выделения вирусного антигена;
- спирографию – исследование функции внешнего дыхания;
- анализ газового состава крови;
- исследование пиковой скорости выдоха;
- спирографию — измеряют объем и скорость выдыхаемого воздуха
- кожные аллергические пробы проводят для исключения аллергической природы патологии.
Ребенку назначают лабораторные исследования (общий анализ и биохимия крови, уровень С реактивного белка).
Лечение
Очень часто дети, у которых обнаружены тикозный гиперкинез, не нуждаются в специальной терапии. Она абсолютно бессмысленна, а помогает лишь коррекция образа жизни пациента. Однако если тики генерализуются, то лечения не избежать. А вот какой из методов выберет врач, зависит от тяжести заболевания, возраста и физических показателей ребенка.
Возможен комплексный подход лечения тиков у детей. В него входит:
- Мероприятия, направленные на правильную организацию режима дня ребенка. Ограждение его от стрессов, волнений и прочих неприятностей.
- Безмедикаментозная терапия. В этот комплекс входит посещение психотерапевта, физиотерапевтические процедуры, рефлексотерапия.
- Лечение с помощью медикаментов.
На начальных этапах развития тиков у детей раннего возраста для видимой положительной динамики бывает достаточно лишь режимных мероприятий. Рационально организованное время занятий и отдыха, своевременный отход ко сну, правильное питание, занятия спортом являются залогом позитивного исхода нервного расстройства.
Семейная психотерапия имеет немаловажное значение. Если ситуация в семье дала толчок для развития тиков, то нужно постараться ее исправить
Малыш ни в коем случае не должен ставать свидетелем ссор или скандалов. Необходимо создать спокойную, доверительную обстановку, чтобы ребенок чувствовал себя любимым и защищенным. Одергивать и напоминать о его нервном нарушении не следует, поскольку это лишь усугубит ситуацию.
Хорошие результаты в профилактике и лечении тиков дают развивающие игры с использованием мелкой моторики, арт-терапия, релаксация. Из физиотерапевтических способов борьбы с этим расстройством чаще всего используются следующие:
- метод биологически обратной связи;
- метод аудиовизуальной стимуляции;
- иглорефлексотерапия;
- лазеротерапия;
- озокеритовые аппликации;
- массаж шейно-воротниковой зоны;
- электросон.
В тех случаях, когда медикаментозного лечения избежать не удается, то сначала назначаются седативные препараты. Они оказывают общее успокоительное действие, убирают нервозность и раздражительность. Если ожидаемого эффекта не наблюдается, врач назначает транквилизаторы. Их сфера действия – снятие эмоционального напряжения, тревожности и страхов.
При прогрессирующем тикозном гиперкинезе, не поддающемуся щадящему лечению, применяются более тяжелые препараты. К ним относятся нейролептики и антидепрессанты. К сожалению, эти медикаменты имеют массу побочных действий и используются только в крайнем случае, исключительно по назначению врача и строго соблюдая дозировку. Главным показателем к применению является безопасность ребенка с учетом особой чувствительности еще не сформированного организма, в том числе и нервной системы.
Лечение тиков у детей обычно проводится амбулаторно, поскольку госпитализация может являться дополнительным источником тревожных переживаний. По той же причине при медикаментозной терапии избегают введения препаратов с помощью инъекций.
Что способствует отхождению мокроты?
Если лечение влажного кашля у ребенка не дает результатов, ребенка нужно обильно поить. Жидкость разжижает вязкий секрет и способствует его отхаркиванию. Питье должно быть теплым или комнатной температуры. Во время болезни лучше всего подойдут ягодный морс, кисель, чай с лимоном и имбирем, молоко с медом, отвары лекарственных трав. Эти напитки богаты витаминами и минералами, необходимыми для выздоровления.
Кашель может затягиваться из-за сухого микроклимата. Исправить ситуацию помогут частые проветривания, влажная уборка и увлажнение воздуха. Можно использовать специальную технику, миски с водой или мокрые полотенца. Желательно, чтобы температура в детской комнате не поднималась выше 22-24 °C.
Если ребенок в целом чувствует себя неплохо и его беспокоит только кашель, чаще бывайте на свежем воздухе. Во время прогулок в парке легкие фильтруются и насыщаются кислородом, а слизистая оболочка носоглотки естественным образом увлажняется. Главное — держитесь подальше от магистралей и заводов. И, конечно, не допускайте перегрева или переохлаждения. Будьте здоровы!
Осипшие связки: лечим правильно!
Что можно сделать если голос пропал из-за перенапряжения, ларингита или обычной простуды? Есть ли какие-нибудь таблетки от осиплости голоса? Этот вопрос часто задают врачам.
В аптеках есть всего один лекарственный препарат для восстановления голоса. Это – таблетки для рассасывания от охриплости и потери голоса Гомеовокс.
Принимать Гомеовокс нужно с первых дней заболевания, тогда лекарство будет наиболее эффективным и поможет восстановить голос, как можно быстрее.
Вначале, когда ощущения в горле особенно неприятны, рекомендуется рассасывать по 2 таблетки каждый час. Потом, по мере улучшения состояния, переходят на прием по 2 таблетки 5 раз в день. Если не нарушать рекомендации, вы сможете заметить восстановление голоса уже в первые дни приема.
Многие учителя, дикторы, лекторы принимают Гомеовокс профилактически. Ведь у них нагрузка на голосовой аппарат большая и голосу требуется повышенная защита.
Как быть, если голос осип и долго не восстанавливается? Вообще, это процесс не быстрый. Но, если вы не чувствуете улучшений в голосовых связках больше недели, вам может понадобиться помощь врача-специалиста.
Лечением взрослого пациента с афонией или дисфонией занимается ЛОР-врач. Помимо него лечит хриплый голос врач-фониатр — это лор более узкого профиля, который лечит исключительно голосовой аппарат.
Если проблема вызвана инфекцией, помимо охриплости у пациента болит глотка, появляется кашель, поднимается температура, лечение больного горла проводится с помощью противовирусных, антибактериальных или противогрибковых средств. Лечиться антибиотиками нужно ровно столько, сколько рекомендовал оториноларинголог. Даже если уже ничего не болит, прерывать лечение противопоказано. Незавершённое лечение — верный способ заработать осложнения. Также схема лечения может включать:
- лечение противовоспалительными средствами;
- если болит горло, назначаются антисептические спреи, пастилки и леденцы;
- лечить кашель нужно противокашлевыми средствами (лечение сиропами от кашля);
- проведение ингаляций;
- лечение антигистаминными препаратами, чтобы снять отёчность;
- физиотерапевтическое лечение.
Но медикаментозное лечение необходимо проводить, придерживаясь определённых рекомендаций. На время лечения нужно максимально обеспечить голосовой покой: меньше разговаривать и не шептать. Не употреблять в пищу горячую, твёрдую или острую пищу. Такая еда травмирует слизистую оболочку, и глотка будет болеть сильнее. Пейте побольше тёплой жидкости (соки, морсы, компоты, чаи).
Соблюдая эти рекомендации, горло постепенно перестаёт болеть, кашель пропадает, и связки восстанавливаются.
Если дело в аллергии, нужно как можно быстрее прекратить контакт с аллергеном, принять антигистаминный препарат и, в идеале, пройти лечение у аллерголога.
Если связки болят от перенапряжения, нужно пройти качественное лечение у фониатра, который подберёт эффективные упражнения. Если связки болят из-за сильного крика, нужен полный голосовой покой.
Лечением невралгических нарушений занимается невролог; лечением проблем с щитовидной железой — эндокринолог, опухоли зачастую требуют хирургического вмешательства.

Классификация и стадии развития обструктивного бронхита у детей
Выделяют три формы обструктивного бронхита – бронхиолит, острый и рецидивирующий. Бронхиолитом часто страдают дети до 2 лет. Их организм так отвечает на внедрение риновируса или респираторно-синцитиальной инфекции. Ему предшествует нетяжелое ОРВИ. При ухудшении состояния развивается дыхательная и сердечная недостаточность. При этой форме появляются характерные влажные мелкопузырчатые хрипы на вдохе и выдохе.
Острая обструкция бронхов чаще формируется у детей в возрасте от трех до пяти лет. Его вызывают с вирус парагриппа и гриппа, аденовирус. Сначала повышается температура до высоких цифр. Появляются другие симптомы ОРВИ. Затем нарастают проявления дыхательной недостаточности. У ребенка затруднено дыхание. В процесс дыхания включаются мышцы шеи и плеч. Возникают на выдохе свистящие хрипы. Выдох затрудняется и удлиняется.
Рецидивирующий бронхит обструктивного типа возникает в любом возрасте. Его вызывают: микоплазма, цитомегаловирус, вируса герпеса, вируса Эпштейна-Барр. Обструкция бронхов нарастает постепенно. Это происходит при нормальной или субфебрильной температуре. Отмечают заложенность носа, насморк и редкое покашливание. Одышка выражена умеренно. Общее состояние почти не страдает. По течению болезни выделяют следующие формы: острую, затяжную, рецидивирующую и непрерывно рецидивирующую.
3.Симптомы и диагностика
Прежде всего подчеркнем, что квалифицировать характер хрипов и предположить их наиболее вероятную причину может только врач: никакие советы, никакие описания, – даже подробнейшие, – не заменят медицинского образования и клинической практики. Достаточно сказать, что в некоторых случаях не громкое и затрудненное, а, наоборот, бесшумное дыхание, отсутствие аускультируемых шумов в определенной зоне является значительно более опасным симптомом, нежели громкий ночной храп или осиплый голос.
Различают хрипы сухие, влажные (мелко-, средне- и крупнопузырчатые), крепитирующие (хрустящие), плеврально-трескучие и т.п.
Существенную разницу составляют хрипы инспираторные (на вдохе) и экспираторные (на выдохе). Так называемое жесткое дыхание (одинаковая громкость вдоха и выдоха, чего не бывает в норме) кардинально отличается от дыхания стридорозного, свистящего, – которое чаще всего сигнализирует об обструкции (сужении, блокировании, частичной закупорке) трахеобронхиального участка. Хрипы при пневмонии или плеврите акустически отличаются от хрипов при астме или аденоидах, – и т.д., и т.п.
Все это относится к компетенции врача, производящего диагностическую аускультацию, – выслушивание с помощью фонендоскопа.
В компетенцию (и обязанности) родителей входит совсем другое
Необходимо обратить внимание на ряд дополнительных симптомов, прежде чем вызывать «Скорую» или спокойно ложиться спать: то и другое может оказаться нелепой ошибкой, однако цена будет разной
Хорошо еще, если единственным последствием этой ошибки окажется объективно ненужный, лишний выезд бригады неотложной помощи, и без того перегруженной вызовами. Однако в некоторых случаях ситуация складывается совершенно иначе: вместо того, чтобы бить в телефонный набат и немедленно доставить ребенка в ближайшую больницу (на собственном автомобиле, на Скорой, на такси, на руках, на чем угодно), родители предпочитают обратиться к методам из цикла «подышать над картошкой», «растереть уксусом», «заварить травки», «поставить горчичник» или совершать иные подобные действия, которые можно было бы саркастически высмеивать, если бы такая «тактика» порой не заканчивалась смертью ребенка.
Наиболее тревожные симптомы:
- внезапное появление и стремительное прогрессирование хрипов в сочетании со столь же быстрым ухудшением общего состояния;
- высокая или очень высокая температура (с кашлем или без), которая не спадает в течение более пяти дней;
- признаки удушья, бледность, цианоз (синюшность);
- частое поверхностное дыхание;
- появление прожилок крови, пены или слизистых сгустков в отхаркиваемой мокроте;
- бисеринки пота над верхней губой, неестественное движение дыхательных мышц/ребер, похолодание конечностей, признаки угнетения высшей нервной деятельности (сознание, реагирование и т.п.), судорожные сокращения и любые другие симптомы, которые можно описать словами «сроду такого не было» и «смотреть страшно».
При подобных обстоятельствах медицинская помощь должна оказываться в неотложном порядке.