Терапевтическое лечение и операции при дакриоцистите
Лечение дакриоцистита обычно осуществляют в стационаре и используют:
- медикаментозную терапию;
- хирургические вмешательства;
- физиотерапию.
Добиться возобновления проходимости слезных путей и уничтожить очаг нагноения при лечении дакриоцистита можно при помощи антибактериальных и противовоспалительных препаратов.
Острую форму заболевания лечат общими и местными противовоспалительными препаратами в комбинации с антибактериальными средствами. Для местного лечения используют капли и различные мази. Чтобы избежать осложнения, терапия должна проходить под строгим врачебным надзором.
При хронической форме используют хирургическое лечение дакриоцистита. Его цель — восстановить проходимость слезного канала.
Для этого разработаны два метода:
- бужирование;
- дакриоцисториностомия.
Бужирование выполняют специальным зондом — бужем
Его осторожно вводят в носослезный канал. Он раздвигает стенки канала и пробивает пробку
Процедуру проводят с использованием внутривенной анестезии. Данный метод сочетают с лекарственной терапией.
Дакриоцисториностомия — это более сложное вмешательство. Его используют тогда, когда иные методы лечения, включая бужирование, не дали достаточного результата. Цель этого метода — формирование нового канала между носом и слезным мешком взамен существующего. Эта операция дает возможность не допустить тяжелых осложнений и возникновения гнойников.
Используется общий наркоз и эндоскопическая техника. Хирург создает во время операции новый канал. Методы современной медицины позволяют избежать появления шрамов и рубцов на лице. В послеоперационный период больные на протяжении 7 дней придерживаются щадящего режима и используют для закапывания в нос масляные препараты. После операции больной 4–6 дней проводит в стационаре. В это время пациенту проводят обезболивание и промывание слезных каналов, чтобы предотвратить образование спаек.
Физиотерапию применяют как вспомогательный метод при лекарственной терапии. Если у пациента нет гнойного воспаления, ему показаны терапия с применением УВЧ, а также прогревание сухим теплом слезной железы.
Причины дакриоцистита новорожденных
В норме слезная жидкость образуется слезной железой и по канальцам поступает сначала в слезный мешочек, а затем в полость носа. Большое количество складок в канальцах препятствует попаданию инфекции из носовых ходов.
При отсутствии патологии у плода слезный каналец на входе прикрыт тонкой пленкой. Сразу после родов она прорывается. По неопределенным пока причинам это может не произойти. В результате возникает дакриоцистит новорожденных, а также патологии полости носа, препятствующие оттоку слезной жидкости. Также частый насморк может привести к воспалению слезного мешочка, особенно при его сужении.
Лечение
Терапия состояния пациента проводится в несколько этапов. При подготовке ребенка рекомендуется применять системную витаминотерапию, направленную на повышение метаболизма и регенерацию поврежденных тканей.
Врачу важно не только устранить закупорку слезного канала, но и предупредить развитие инфекции. Если она будет долгое время концентрироваться в слезном мешке, у ребенка образуется абсцесс
Доступ медикаментозных средств к нагноению будет затруднен. Впоследствии абсцесс разорвется, вызвав бактериальное заражение жировой ткани вокруг глаз. Состояние опасно проникновением бактерий в кровь, что образует сепсис (инфекционное заражение крови).
Физиотерапия
Применяют массаж области слезного канала, который проводится легкими движениями от области бровей к крыльям носа, а затем обратном направлении.
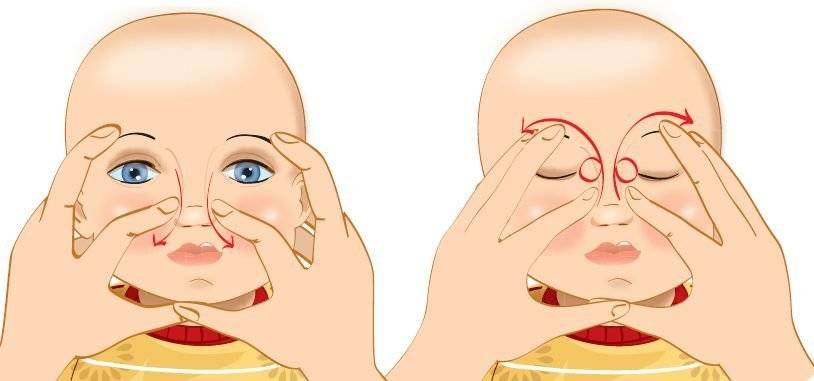 Также используются небольшие электрические разряды от аппарата, которые способствуют притоку крови, ускорению метаболизма и регенерации поврежденных тканей.
Также используются небольшие электрические разряды от аппарата, которые способствуют притоку крови, ускорению метаболизма и регенерации поврежденных тканей.
Медикаментозные средства
Они применяются в случае, если развивается сильный воспалительный процесс, связанный с бактериальной инфекцией. Для этого применяют следующие препараты:
- антисептические растворы в глаза (Фурацилин, Альбуцид);
- антибактериальные препараты в виде капель (Ципролет, Тобрекс, Вигамокс, Цефтриаксон);
- противомикробные мази (Эритромициновая или Тетрациклиновая мазь).
Для новорожденных не рекомендуется применение системной антибиотикотерапии, это ухудшит его состояние, вызовет побочные эффекты для его внутренних органов. После купирования инфекционного процесса можно прибегать к дальнейшим методикам.
Промывание носослезного канала
Применяются растворы антибиотиков и антисептиков. Процедура проводится только под местной анестезией. Жидкость вливается в слезный канал, который был предварительно расширен зондом. Если полной закупорки нет, жидкость должна вытекать из носа. Если же есть полная закупорка, она вытекает из слезной точки.
Зондирование слезного канала
Зондирование проводится с целью обнаружения закупорки или сужения слезного канала, а также для терапии этих состояний. Методика проводится только под местной анестезией. Первоначально необходимо расширить слезный проток с помощью зонда. Затем используют другой зонд для прохождения всего канала.
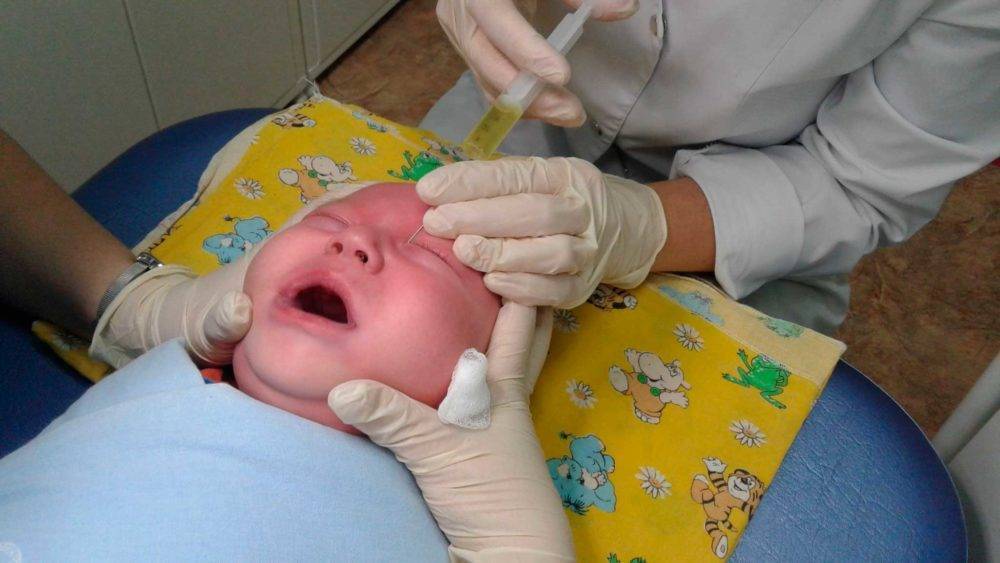 Если у младенца была слизистая пробка или какое-либо сращение, они прорываются. В результате образуется в целостный канал.
Если у младенца была слизистая пробка или какое-либо сращение, они прорываются. В результате образуется в целостный канал.
Хирургическое лечение
Метод применяется при отсутствии эффекта от консервативных методов, а также при полном сращении пространства между слезным и носовым каналом. Новорожденному ставят анастомоз между двумя этими образованиями, который восстанавливает дренаж жидкости. В последнее время вместо анастомоза ставят баллон, который раздуваются по необходимости, чтобы просвет канала расширился.
Дакриоцистит новорожденных: симптоматика
Основные проявления заболевания:
- покраснение век, преимущественно в области внутреннего уголка глаза;
- в глазах малыша постоянно стоят слезы;
- гнойные выделения, которые усиливаются при нажатии на область слезного мешка.
Симптомы появляются обычно на восьмой-десятый день жизни, процесс обычно односторонний, но могут быть поражены оба глаза. Промывание помогает только ненадолго: выделения из глаз у ребенка снова появляются, поскольку желатинозная пробка остается на месте и служит механическим препятствием для оттока слез. Иногда проблема исчезает самопроизвольно к четырнадцатому дню жизни ребенка. Если этого не происходит, необходимо обратиться к детскому офтальмологу.
Как проявляет себя заболевание
Дакриоцистит при отсутствии лечения может привести к осложнениям. Но при этом симптомы заболевания не критические, не все пациенты сразу обращаются за медицинской помощью, чем только усугубляют свое состояние. Признаками заболевания являются:
- беспричинное регулярное слезотечение;
- припухлость в области слезного мешка;
Из-за застоя микроорганизмы, попавшие в глаз, не вымываются, происходит воспалительный процесс. Если его не лечить, происходит нагноение.
На начальной стадии болезни врачи назначают консервативное лечение:
- промывание слезных путей;
- бужирование — введение специального зонда внутрь слезного канальца.
При промывании используются медикаментозные препараты противовоспалительного, антибактериального и сосудосуживающего свойства. На время лечения лучше отказаться от косметики для глаз, контактных линз.
В запущенных случаях характерны покраснение глаза, гноетечение из глазной щели, выпячивание глаза. Такое состояние опасно для зрения пациента. В этом случае назначается безотлагательное оперативное лечение. Сегодня существует множество методов высокотехнологичного хирургического вмешательства. Надрез можно сделать на внешней носовой стороне или внутри носа, с помощью эндоскопической визуализации, создавая альтернативный путь оттока с помощью инструментов или лазера. Лазерная хирургия позволяет выполнить операцию без разрезов на коже, что ускоряет процесс заживления.
Перед операцией пациенту назначается полное офтальмологическое обследование, консультация офтальмолога и отоларинголога, эндоскопическая диагностика ЛОР-органов, лабораторные исследования. Чтобы выявить области, где образовалась непроходимость, используют промывание слезного протока солевым раствором. Возможно использование дакриоцистографии — функционального исследования с помощью контрастного вещества.
Хирургическое вмешательство выполняется амбулаторно. Операция занимает всего несколько минут. Используется, как правило, местная анестезия. В результате такого вмешательства быстро восстанавливается нормальный ток слезной жидкости или создается новый путь для оттока. После 3-4 недель наступает полное ранозаживление. Реабилитация после операции проводится и со стороны глаза (промывание слезных путей), и со стороны слизистой носовой полости. Во время восстановления после хирургического вмешательства лучше отказаться от посещения бассейна, сауны, пляжей, от сильных физических нагрузок. Когда можно будет вернуться к активной жизни, подскажет лечащий врач.
Предрасположены к этому заболеванию больше женщины в возрасте от 25 до 50 лет. Также заболевание часто встречается у новорожденных. В этом случае в качестве терапии применяется массаж в области слезного мешка. Точный диагноз может установить только врач-офтальмолог, не нужно откладывать визит, если есть симптомы заболевания.
Хирургическая операция по лечению дакриоцистита имеет ряд противопоказаний:
- аллергические реакции;
- лекарственная непереносимость.
В целях профилактики дакриоцистита важно, чтобы носовые пути функционировали в полном объеме. Искривление носовой перегородки, отечность, непроходимость способствуют развитию болезни
Симптомы и признаки острого и хронического вида дакриоцистита
Острый и хронический дакриоцистит называют приобретенным, а воспаление слезного мешка у новорожденных — врожденным.
Острая форма заболевания проявляется внезапно. При данной форме основные признаки дакриоцистита: боль, отек и покраснение кожи у внутреннего угла глаза. Отмечаются также и такие симптомы дакриоцистита острой формы:
- появление фистулы (свища), закрывающейся при применении дренажа;
- конъюнктивальная инъекция (покраснение на слизистой глазного яблока).
Симптомы дакриоцистита при хронической форме схожи с симптомами заболевания в острой форме, но развиваются медленнее и менее выражены.
Например, острый дакриоцистит начинается с появления с одной стороны покраснения и болезненной плотной припухлости. Веки отекают, глаз полузакрыт, а иногда и закрыт полностью, наблюдается слезотечение. По прошествии нескольких дней припухлость немного смягчается, кожные покровы приобретают желтоватый оттенок, идет формирование абсцесса, склонного к самовскрытию. Воспаление постепенно спадает.
При хроническом дакриоцистите наблюдается постоянное слезотечение, появляется припухлость. При надавливании из слезных путей выделяется жидкость, напоминающая гной или творожистые выделения. Без своевременного лечения через некоторое время наблюдается эктазия слезного мешка: его сильное растяжение. Кожа над ним истончается и сквозь нее просматривается синеватый слезный мешок.
У людей с пониженным иммунитетом и преклонного возраста, а также у тех, кто пренебрегает лечением, могут развиваться осложнения. Инфекция в таком случае затрагивает ткани и органы, расположенные рядом. Результатом может стать целлюлит кожи, воспалительные процессы в глазу. Самые пугающие и неприятные последствия дакриоцистита — инфекционное поражение мозга или заражение крови (сепсис).
Дакриоцистит у взрослых
В более старшем возрасте закупорка канала может возникнуть по причине отека смежных тканей. К факторам риска относятся: респираторные инфекции, хроническое воспаление слизистой носа и пазух, их травматическое повреждение, нарушения функциональности слезных точек и канальцев. Нельзя игнорировать и общие факторы, снижающие защиту организма – дакриоциститу способствуют частые переохлаждения и негативные факторы окружающей среды.
Специалисты различают врожденный, острый и хронический дакриоцистит. Он может иметь вирусную, микробную или паразитарную природу. И если у детей чаще всего определяют золотистого стафилококка, гемофильную палочку, бета-гемолитического стрептококк и микобактерии, то у взрослых дакриоцистит может быть спровоцирован туберкулезом, сифилисом, трахомой, эпидермальным стафилококком (чаще всего), синегнойной или кишечной палочками.
Симптомы острого ринита у детей старшего возраста
У детей более старшего возраста острый насморк развивается скоротечно. Сначала заметно чувство неприятного жжения, щекотания, зуда в носовой полости. Потом начинаются частые слизистые выделения, чихание, заложенность, боли в голове, слезливость, снижение восприятия запахов, чувство сдавливания в зоне переносицы, раздражение на коже под носом.
Острый ринит имеет быструю фазу течения – уменьшение общих симптомов, стабилизация состояния наступает уже примерно через неделю. Однако это не значит, что в этот период нужно ждать самостоятельного выздоровления и не обращаться к педиатру. Недолеченный или неэффективно вылеченный острый ринит может перейти в хроническую форму или дать осложнения.
Симптомы у малыша
Существуют характерные клинические симптомы заболевания, по которым врач сразу может предположить болезнь:
- покраснение и воспаление поверхностных тканей в области слезного мешка;
- постоянное истекание слезной жидкости, даже при отсутствии плача;
- во время надавливания на внутренний угол глаза может выделяться слезная жидкость или гнойный секрет;
- покраснение внутреннего угла глаза, в особенности в области слезного канала, конъюнктивальной оболочки;
- постепенно образуется воспалительное состояние век, конъюнктивы, роговицы, появляются язвы с бельмом при отсутствии терапии;
- ребенок ощущает болезненность, поэтому часто плачет, становится беспокойным, теряет спокойный сон;
- если заболевание протекает в острой форме, обнаруживается сильное покраснение, отечность век, сужение глаз, повышение температуры тела;
- когда образуется хроническая форма заболевания, кожа над слезным мешком желтеет, это свидетельствует об образовании внутреннего абсцесса, который может открыться в любой момент.
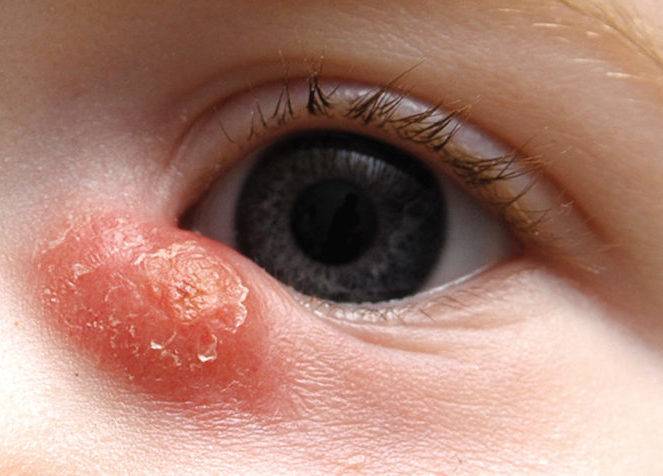 Симптомы довольно специфичны для заболевания, поэтому возможно их обнаружение даже в роддоме.
Симптомы довольно специфичны для заболевания, поэтому возможно их обнаружение даже в роддоме.
Симптомы дакриоцистита
Острый дакриоцистит имеет целый ряд симптомов. У больного наблюдается резкое покраснение кожи, в области слезного мешка появляется болезненная припухлость. Отек вызывает сужение или полное смыкание глазной щели, у больного резко повышается температура. При остром течении заболевания могут появиться дергающие боли в зоне глазной орбиты и явные признаки интоксикации организма. Со временем припухлость может трансформироваться в гнойник, который самопроизвольно «вскрывается» (вытекает гной).
Для хронической формы дакриоцистита более характерны: повышенное слезотечение и достаточно ощутимая опухоль в зоне поражения. Если на нее слегка надавить, появляется слизисто-гнойный или гнойный секрет. Если игнорировать болезнь, дакриоцистит в хронической форме может спровоцировать череду смежных заболеваний: блефарит, конъюнктивит, кератит и т.п.
Дакриоцистит у взрослых
У взрослых дакриоцистит обычно имеет хронический характер и развивается на фоне различной глазной патологии. Данное заболевание достаточно широко распространено и чаще им страдают женщины, нежели мужчины. В зависимости от клинических проявлений дакриоцистит взрослых подразделяется на стенозирующий и простой катаральный дакриоцистит, флегмону и эмпиему слезного мешка.
В результате воспалительного процесса слизистая оболочка носослезного канала начинает утолщаться, что в свою очередь приводит к уменьшению его просвета вплоть до полной непроходимости. В результате отток слезной жидкости в полость носа прекращается. Она начинает застаиваться в слезном мешке, а это создает оптимальные условия для развития в нем патогенной микрофлоры.
На начальных этапах своего развития дакриоцистит у взрослых обычно себя клинически ничем не проявляет. Затем у пациентов появляется небольшая припухлость над слезным мешком и ощущение его распирания. Спустя некоторое время к этим симптомам присоединяются жалобы постоянное чувство дискомфорта, легкую болезненность, непрерывное слезотечение. При надавливании на слезный мешок из него выделяется мутная жидкость слизистого или гнойного характера. В поздней стадии заболевания кожа вокруг внутреннего угла глаза из-за постоянного слезотечения становится раздраженной и покрасневшей.
Что такое Дакриоцистит у детей –
Дакриоцистит у детей – это воспаление слезного мешка. Он встречается у 2-7% больных с заболеваниями слезных органов. Болезни подвержены дети женского пола в 6-10 раз чаще, чем дети мужского пола.
Классификация
Формы течения дакриоцистита:
- острая
- хроническая.
Формы хронического дакриоцистита:
– простой
– эктатический катаральный
– стенозирующий
– эмпиема слезного мешка
– флегмона слезного мешка.
Отдельно в литературе рассматривается дакриоцистит новорожденных, который может иметь такие формы:
– простая
– эктатическая катаральная
– гнойная
– флегмонозная.
Острый дакриоцистит в большинстве случаев возникает как следствие хронического процесса (но – редко – может быть и самостоятельной формой болезни). Это гнойное воспаление стенок слезного мешка. Если в процесс далее вовлекается окружающая клетчатка, появляется флегмона слезного мешка.
Виды дакриоцистита по этиологии:
– вирусный,
– бактериальный,
– паразитарный,
– хламидийный,
– посттравматический.
Причины развития
У новорожденных дефект связано со следующими состояниями заболеваниями:
- врожденное аномальное развитие носослезного канала;
- наличие слизистой пробки, которая в норме должна прорываться при первом плаче младенца сразу после рождения;
- чрезмерное уплотнение слизистой пробки, которую необходимо прорывать с помощью офтальмологических инструментов;
- доброкачественное разрастание тканей полости носа, которые мешают прохождению жидкости по слезному каналу.
В результате носослезный канал постепенно растягивается, это приводит к образованию воспалительного процесса, которое в офтальмологии именуется дакриоциститом. Слезная жидкость теряет антибактериальные функции, поэтому состояние осложняется образованием инфекции с выделением гноя.
Возможно небольшое сужение носослезного канала у новорожденного, которое приводит к дакриоциститу при воздействии следующих неблагоприятных факторов:
- врожденный сахарный диабет;
- нестабильная иммунная система;
- резкое повышение и снижение температуры окружающей среды.
Врачу необходимо не только симптоматически лечить заболевание, но и установить истинную причину, чтобы предупредить рецидив.
Осложнения
При отсутствии лечения или его не эффективности возможно образование следующих осложнений:
- развитие инфекционно-воспалительного процесса, при котором появляется большое количество гноя из внутреннего угла глаз;
- образование абсцесса, то есть гнойное содержимое локализовано под капсулой, лекарственные вещества не могут проникнуть внутрь;
- разрыв абсцесса с проникновением гнойного содержимого в жировую клетчатку вокруг глаз, это называется флегмоной глазницы;
- разрастание области слезного мешка, который надавливает на глазное яблоко, вследствие чего нарушается функция зрения у ребенка.
Чтобы устранить риск осложнений, рекомендуется своевременно обращаться к врачу, проводить консервативное лечение на начальных этапах.
Капли для младенцев при дакриоцистите
В слезной жидкости человека содержатся антитела и противомикробные вещества. Слеза смачивает слизистую оболочку зрительных органов, не давая им пересохнуть и создавая защитную пленку на поверхности. При здоровом состоянии организма слеза выделяется практически постоянно из слезной железы, которая находится под верхним веком.
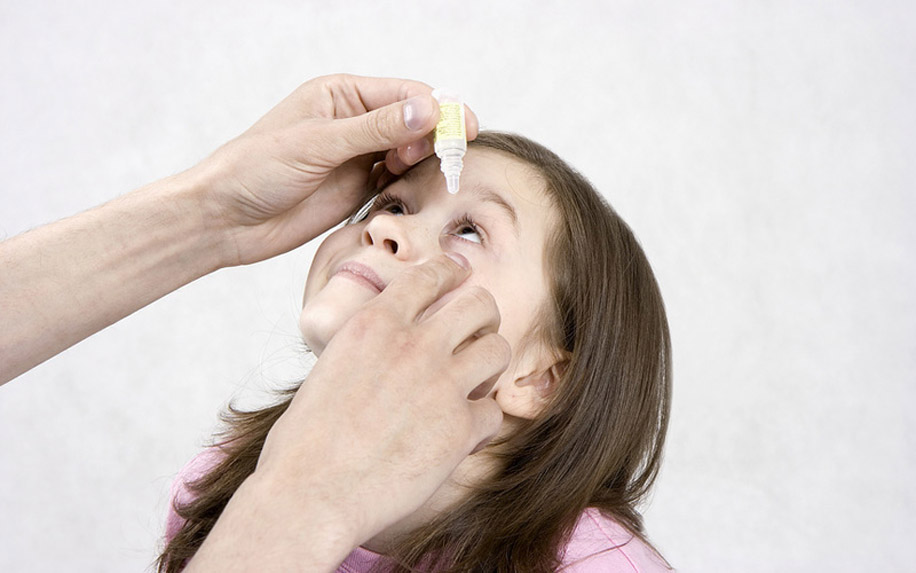
Бывает так, что после рождения ребенка его слезные протоки оказываются забиты частичками эмбриональной ткани, которая препятствует свободному оттоку жидкости. В результате начинается воспаление канальцев, так как слеза не удаляет попавшие в глазную щель микроорганизмы. Такое заболевание называется дакриоциститом. Для него характерно усиленное выделение гноя из глаз. Родители пытаются промывать их отваром ромашки или чайным настоем, но это помогает лишь убрать внешние выделения. Образование гнойных выделений будет продолжаться все время, пока забит слезный канал.
При лечении дакриоцистита у младенцев хороший результат оказывают глазные капли «Левомицетин» 0,25%. Если за два-три дня гноя меньше не становится, врач может назначить более сильные средства — «Тобрекс», «Альбуцид» или «Флоксал». Перед введением лекарства необходимо провести массаж слезного мешочка, который находится у внутреннего уголка глаза. При несильном надавливании на нижнее веко из него выделяется гной. Остатки нужно удалить ватной палочкой и промыть глаз малыша раствором фурацилина. После этих процедур можно капать лекарственное средство или наносить мазь.
Симптомы Дакриоцистита у детей:
Симптомы острого дакриоцистита:
– слезоточение
– покраснение и отек в области внутреннего угла глазной щели
– резкая болезненность в области внутреннего угла глазной щели.
Врачи при осмотре обнаруживают отек и гиперемию тканей в области слезного мешка, прилегающих участках носа и щеках. Данные ткани при пальпации плотные, возникают болезненные ощущения. Если отек выражен, сужается глазная щель. В первые дни болезни из слезных точек выделяется гной, если легонько надавливать на область слезного мешка.
Сначала канальцевая проба показывает положительный результат, позже канальцевая и носовая пробы становятся отрицательными. У ребенка преобладают такие симптомы:
– слабость
– повышенная температура
– головная боль.
Через несколько суток фиксируют размягчение инфильтрата, появляется флюктуация. Под флюктуацией понимают наличие жидкости в полости (гноя, крови и проч.). Появляется абсцесс, который может вскрыться без видимых причин и хирургического вмешательства.
У новорожденных при заболевании дакриоциститом выделяются слизь и гной из слезных точек. Положительный результат канальцевой пробы, отрицательный результат носовой пробы. При промывании слезных путей жидкость в полость носа не проходит. Может быть осложнение по типу флегмонозного острого дакриоцистита.
Диагностика
Чтобы определить состояние новорожденного, поставить точный диагноз, рекомендуется обращаться к офтальмологу. Он проведет несколько диагностических тестов:
- Общий осмотр. Врач визуально видит уплотнение тканей, покраснение. При пальпации ребенок становится беспокойным, во внутреннем углу глаз образуется прозрачное или гнойное отделяемое.
- Исследование проходимости слезного канала. Для этого применяют цветовую пробу Веста. В глаза ребенку закапывают капли на основе колларгола. В носовой ход исследуемой области вводят тампон. Если носослезные ходы не закупорены, в течение 2-3 минут на тампоне появится красящее вещество. Если время удлинено до 10 минут, это означает, что просвет сужен. Если же окрашивание ватки не образуется более 10 минут, это свидетельствует о полной непроходимости канала.
- Зондирование слезных каналов. Врач визуально может увидеть, в какой области находится закупорка или сужение протоков. Начало канала расширяют, вводят тонкий зонд, от которого на монитор идет изображение. Процедура болезненна, поэтому осуществляют местную анестезию.
- Бактериологический посев. Применяется в случае осложнения гнойной инфекцией. Определяется возбудитель и антибиотик, к которому у него есть чувствительность.
- Биомикроскопия глаза. Это прижизненное исследование, при котором врачу нет необходимости брать кусочек ткани ребенка. С помощью микроскопа можно определить клеточный состав поверхностных тканей, выявить его нормальный или измененный состав.
- Дополнительная консультация у отоларинголога, который проведет риноскопию (исследование содержимого носовых ходов). Осмотр пациента у стоматолога и челюстно-лицевого хирурга в случае врожденной аномалии строения носослезного канала, других частей лица.
После постановки диагноза начинается комплексная терапия.
Чешуйчатый (себорейный) блефарит
Себорея — это патология, возникающая из-за нарушений в функционировании сальных желез кожи. Часто себорея сочетает в себе не только воспаление век, но и воспаление кожи — дерматит. Эта болезнь распространяется на область носа и губ, заушные пространства и грудь.
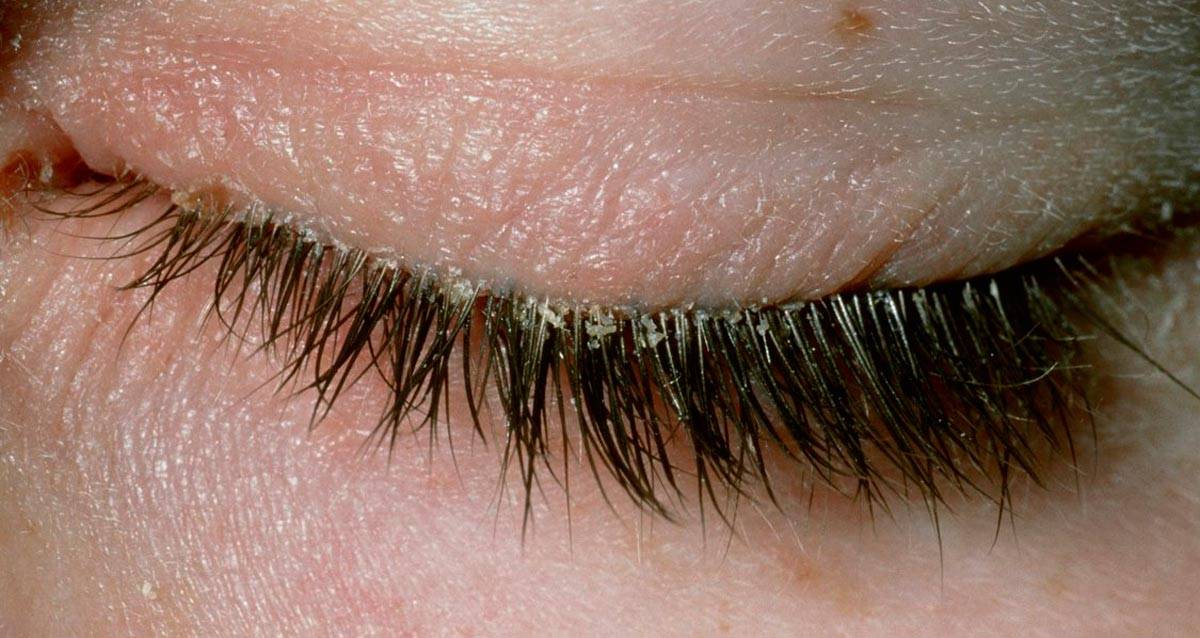
Клинические признаки заболевания варьируются в зависимости от подвида себореи:
- При жирном типе наблюдают склеивание ресниц, пенистое отделяемое, непрерывное чувство усталости и «сухости» глаз.
- При сухой форме отмечаются жалобы на «тяжесть» и «стянутость» в области век, шелушение их краев, образование своеобразных мелких чешуек, напоминающих перхоть.
При смешанном виде себореи могут присутствовать все вышеперечисленные симптомы.
В случае некачественного лечения или его полного отсутствия болезнь может перейти в язвенную форму. При этом под образовавшимися на краях век корочками образуются маленькие язвы. Они располагаются между ресницами, покрыты гноем и могут кровоточить. Впоследствии ресницы могут выпадать, а на их месте формируется рубец, который мешает правильному росту, способствуя возникновению такого заболевания, как трихиаз — неправильное расположение ресниц. Из-за этого ресницы могут травмировать не только само веко, но и глазное яблоко.
Особенности дакриоцистита новорожденных
Рис. 2. Схема зондировании слезопроводящих путей при дакриоцистите: зонд вводится в слезную точку горизонтально, затем переводится в вертикальное положение (пунктир и стрелка) для проведения в слезно-носовой канал.
У плода выход слезно-носового протока в нос закрыт мембраной Гаснера. К моменту рождения или в первые дни после родов происходит обратное развитие мембраны. У части новорожденных мембрана сохраняется. Создаются условия для застоя слизи и развития дакриоцистита. Реже причиной нарушения слезоотведения являются врожденные аномалии в строении слезоотводящих путей или тканей носа. При Д. новорожденных сразу после рождения или в течение первых 6 мес. появляется скопление слизи или гноя во внутреннем углу пораженного глаза, умеренная гиперемия конъюнктивы, припухлость области слезного мешка. При надавливании на эту область пальцем из слезных точек выделяется слизь или гной. Д. новорожденных протекает хронически, но у части детей (5%) осложняется флегмонозным процессом с последующим образованием абсцесса и фистулы.
При Д. новорожденных проводят массаж области слезного мешка в направлении сверху вниз. Если это не приводит к разрыву мембраны, производят промывание слезного мешка под давлением; при безуспешности промывания — зондирование слезных путей (рис. 2). При отсутствии эффекта показана дакриоцисториностомия. При флегмонозном дакриоцистите — антибиотики парентерально и промывание слезоотводящих путей р-рами антибиотиков.
Прогноз при Дакриоцистите новорожденных хороший, если лечение проводится своевременно.
Библиография: Марголис М. Г. и Плужниченко Б. В. Хирургия слезных органов, М., 1965; Пильман Н. И. Практические вопросы детской офтальмологии, с. 184, Киев, 1967; Поляк Б. Л. Очерки патологии слезных путей, Сб. науч. работ по офтальм., с. 45, Л., 1947, библиогр.; Похисов Н. Я. Заболевания слезоотводящих путей и их лечение, М., 1958; Тихомиров П. Е. Патология и терапия слезоотводящих путей, Л., 1949, библиогр.; Шамхалов Ш. А. и Белоглазое В. Г. Дакриоциститы, Махачкала, 1969; Mulier F. Erkrankungen der Tranenorgane, в кн.: Der Augenarzt, hrsg. v. K. Velhagen, Bd 3, S. 79, Lpz., 1975; Sachsenweger R. Augenkrankheiten im Kindesalter, S. 33, Lpz., 1973, Bibliogr.; System of ophthalmology, ed. by S. Duke-Elder, v. 13, L., 1974; Treyor-Roper P. D. The eye and its disorders, Oxford, 1974.
Особенности заболевания и его причины
Дакриоцистит встречается у 2-5% новорожденных. Для этой патологии характерна закупорка слезного канала частичками эмбриональной ткани – желатинозной пробкой. В результате естественный процесс оттока слезной жидкости нарушается.
В норме слезы служат для защиты глаз от попадающих на них микроорганизмов и инородных тел. Если жидкость застаивается, она уже не может выполнять такую функцию. В результате возникает гнойное воспаление. От него можно избавиться с помощью капель и промываний, но подобные меры оказывают лишь временный эффект. Чтобы снять симптомы заболевания, необходимо устранить его причину – обеспечить проходимость слезного канальца.