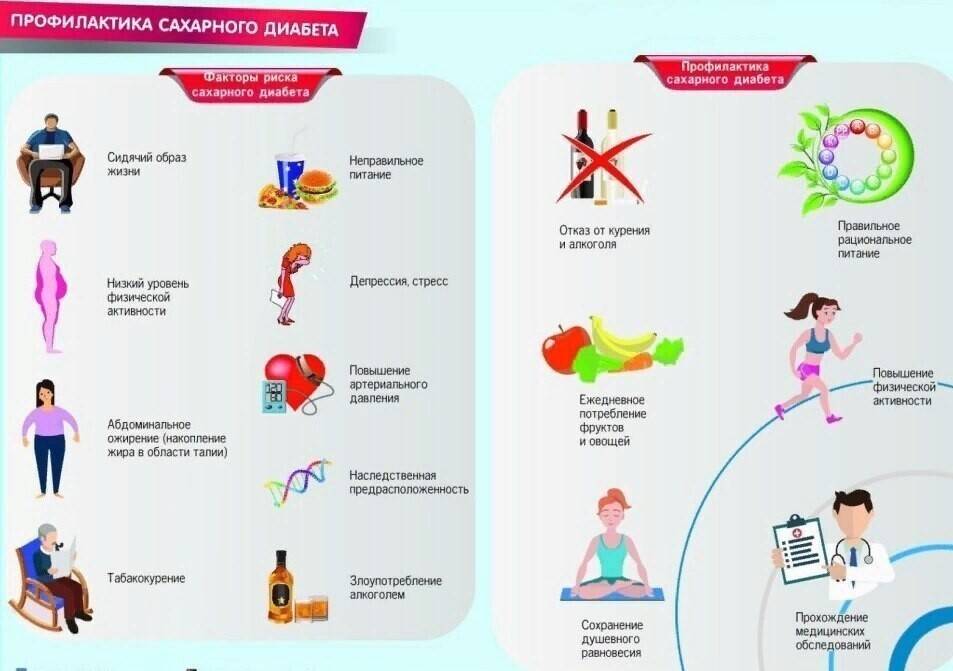
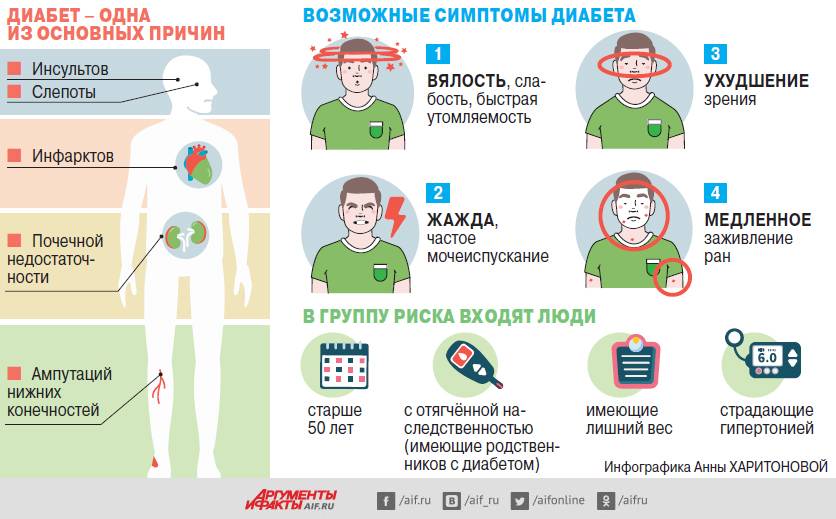
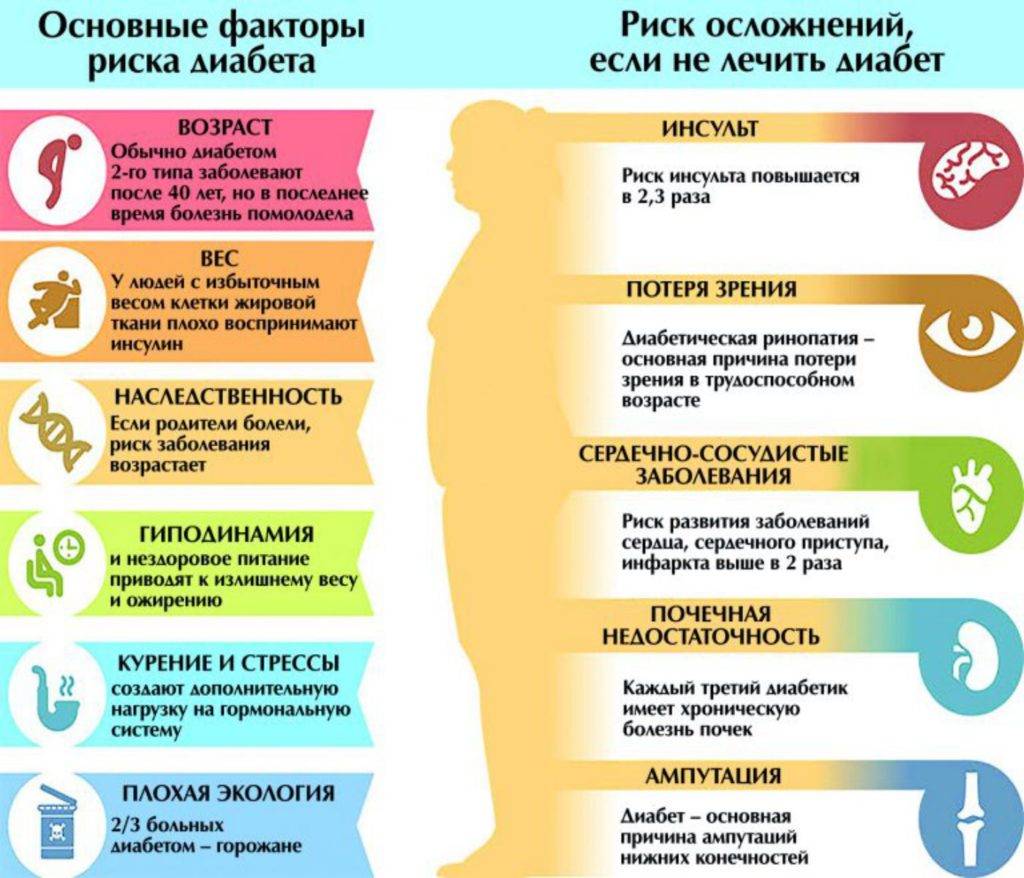
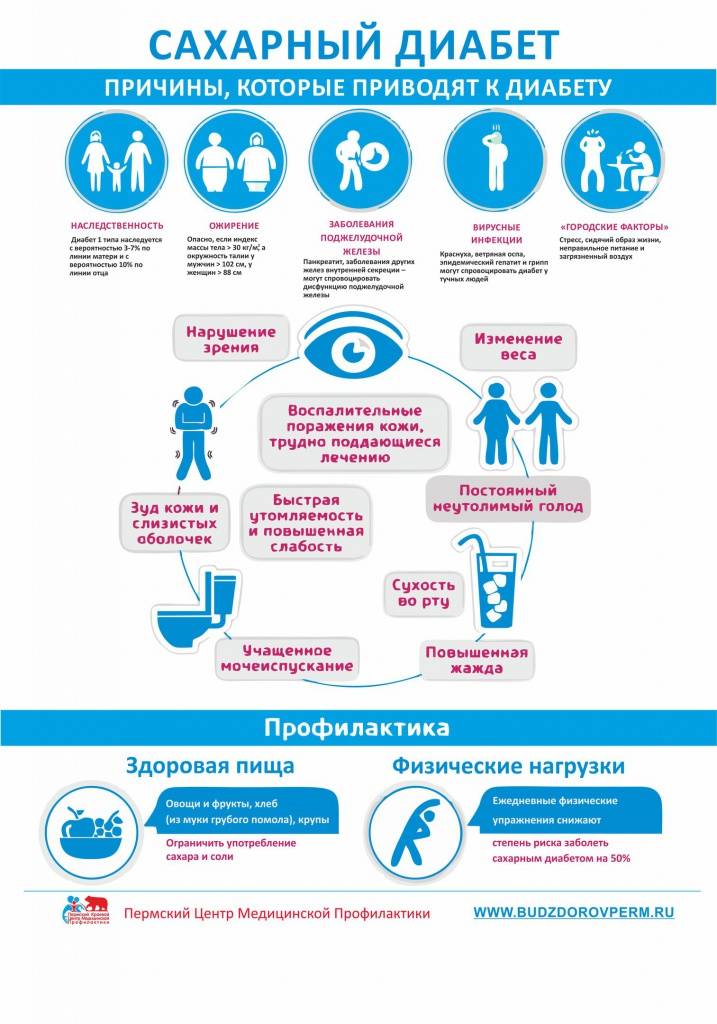
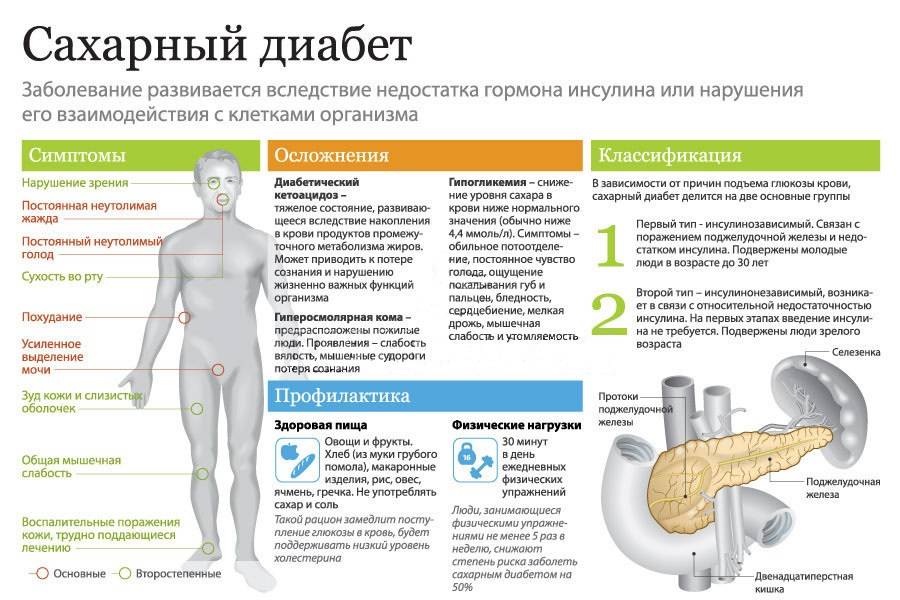
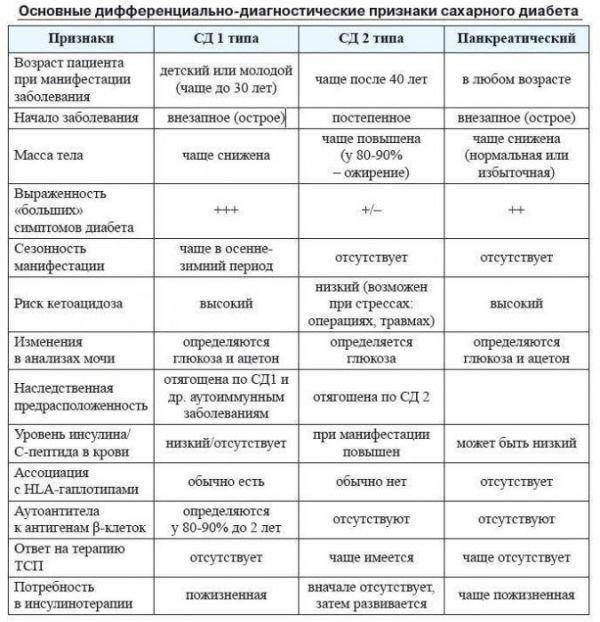
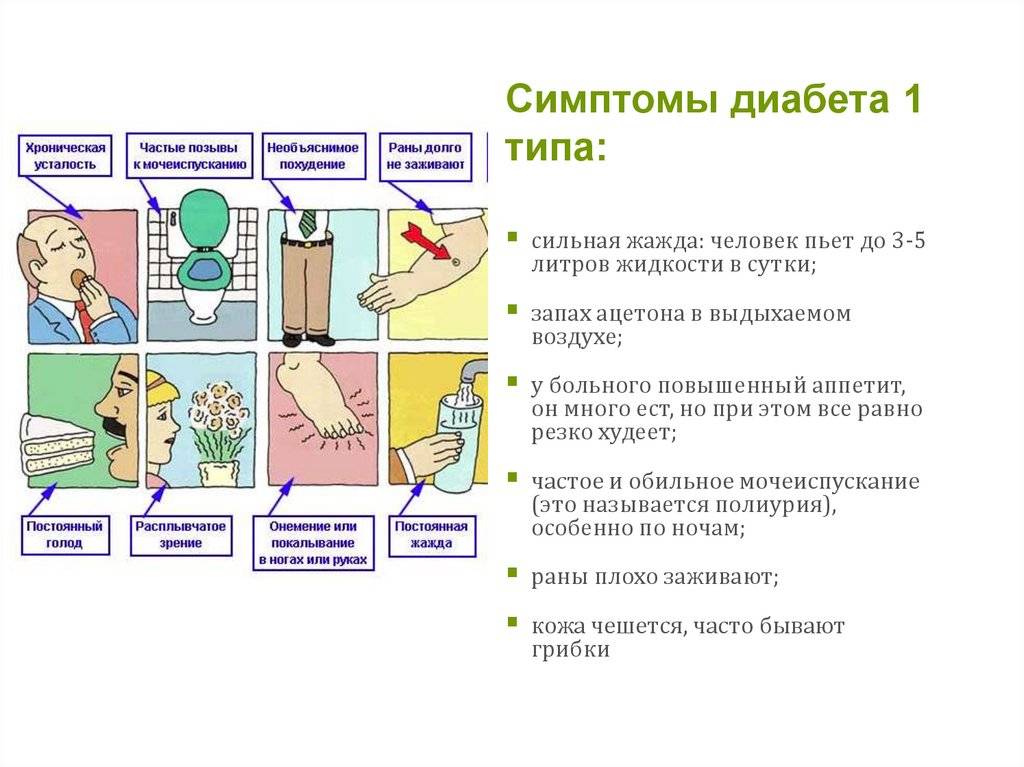
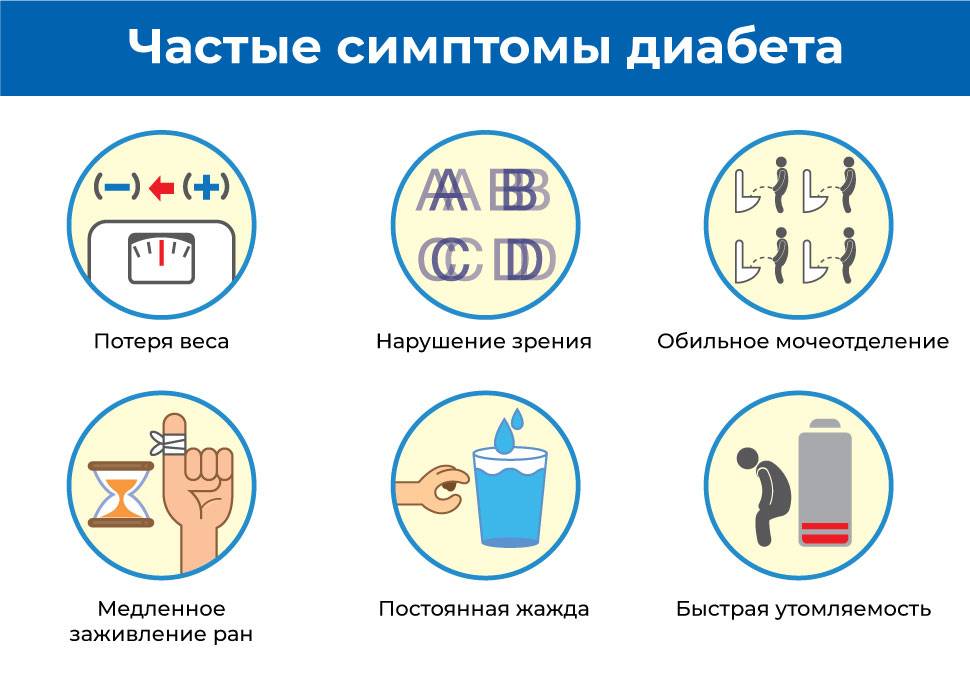
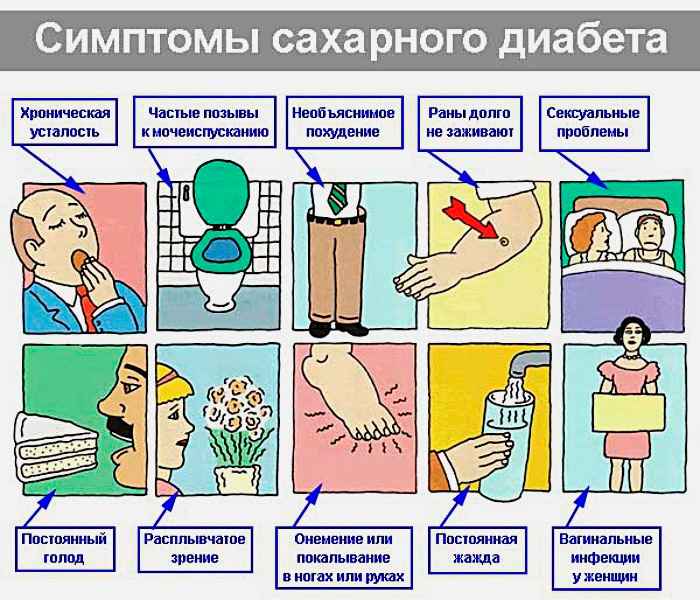
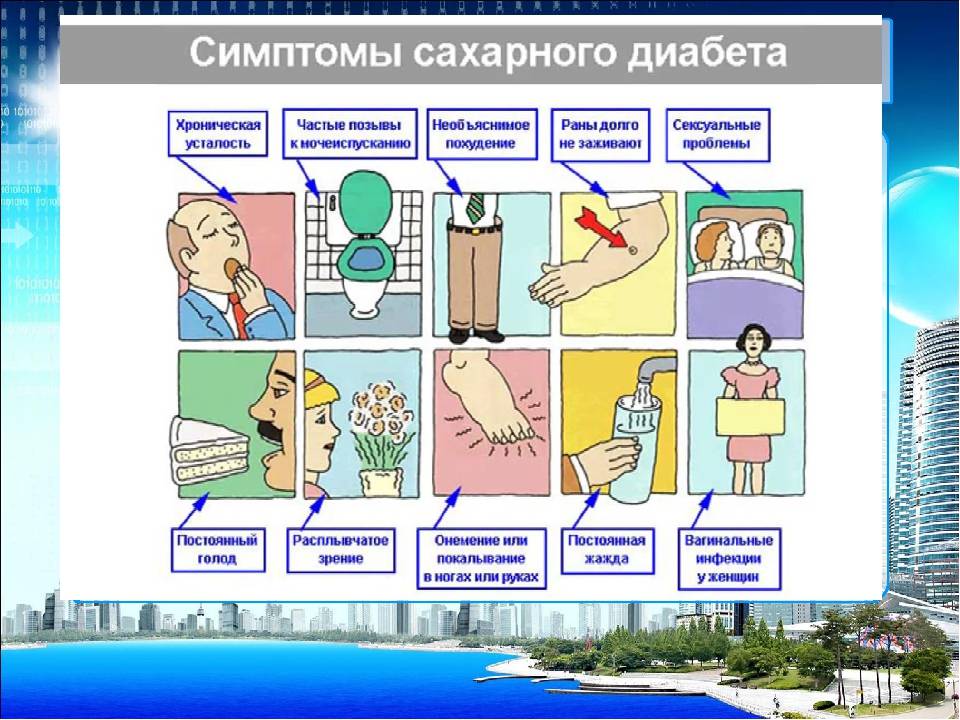
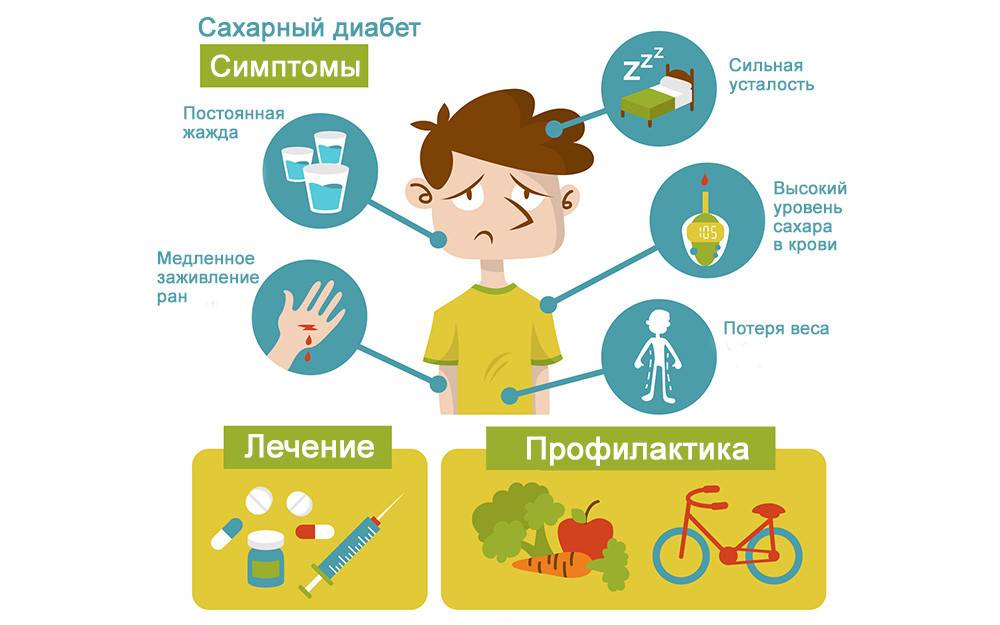
Группа риска
Американская ассоциация сахарного диабета рекомендует проведение скрининга для выявления преддиабета, который может привести к сахарному диабету 2 типа, если вы имеете следующие симптомы преддиабета:
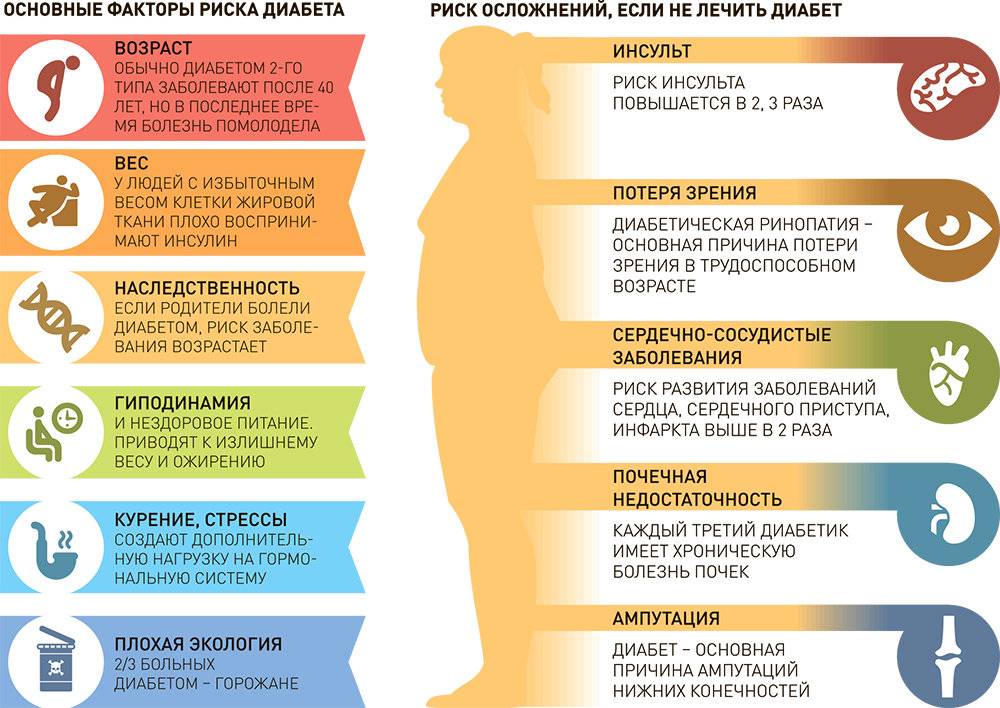
Имеете избыточную массу тела, и вы старше 45 лет – пройдите тест на преддиабет во время следующего визита к врачу.
Имеете нормальный вес и вам 45 лет и больше – во время визита к врачу спросите своего доктора, есть ли необходимость в проведении обследования.
Младше 45 лет и имеете избыточную массу тела – ваш индекс массы тела (ИМТ) 25 или выше – и у вас есть один или более других факторов риска развития сахарного диабета 2 типа, например:
Высокое артериальное давление, выше 140/90 миллиметров ртутного столба. Низкий уровень холестерина липопротеинов высокой плотности (ЛПВП) и высокий – триглицеридов.Семейная история сахарного диабета 2 типа.
У людей, чьи родители, братья или сестры страдали преддиабетом или сахарным диабетом 2 типа, риск развития заболевания выше, чем у взрослых людей, в чьих семьях нет истории заболевания сахарным диабетом.
Перенесенный гестационный диабет или рождение ребенка с весом более 4 кг. У женщин, которые перенесли гестационный диабет, или тех, кто родил более крупного, чем обычно, ребенка, есть риск развития сахарного диабета 2 типа на более позднем этапе жизни.
Расовая и этническая принадлежность. У афро-, латиноамериканцев, азиатов и жителей Тихоокеанских островов вероятность развития сахарного диабета 2 типа выше, чем у представителей европеоидной расы.
Имеете избыточный вес, вы не выполняете физические упражнения (или выполняете в небольшом количестве) и хотите снизить свой риск развития сахарного диабета 2 типа.
Рабочая группа по вопросам профилактики (USPSTF) рекомендует проведение тестирования людей, чье артериальное давление выше 135/80.
Анализы при СД
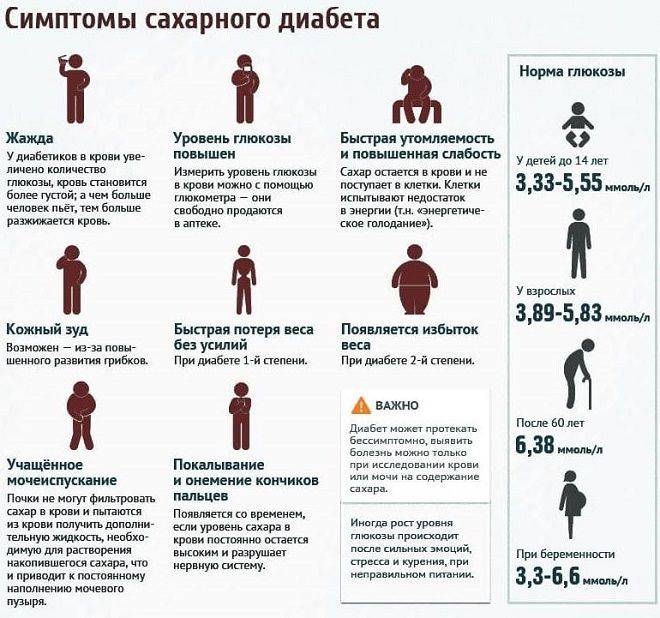
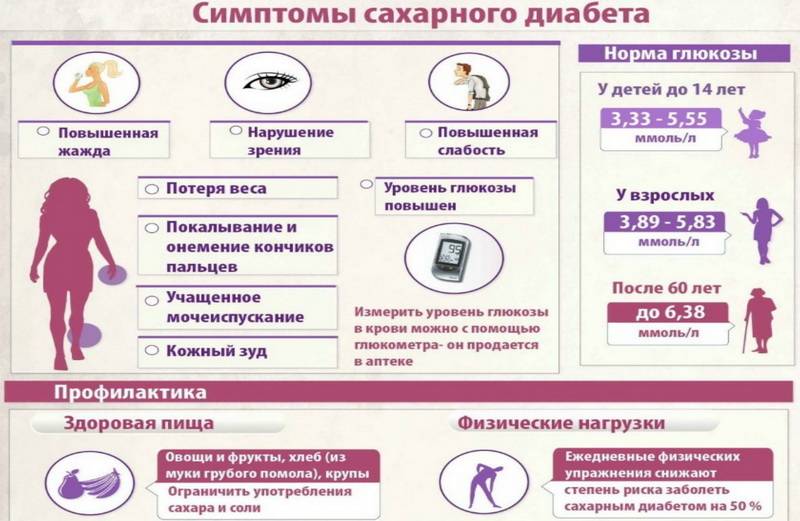
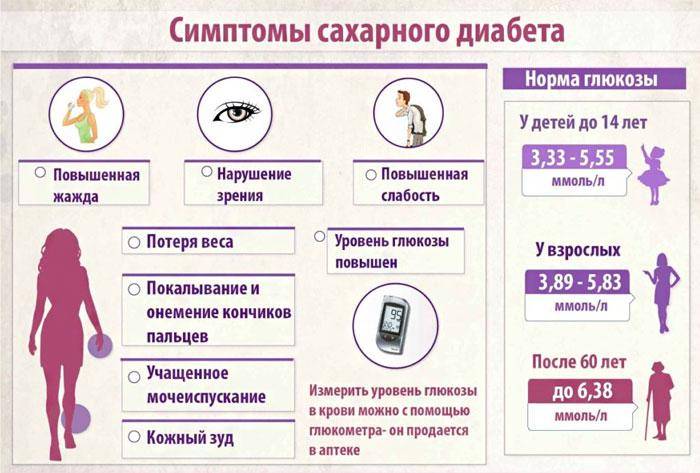
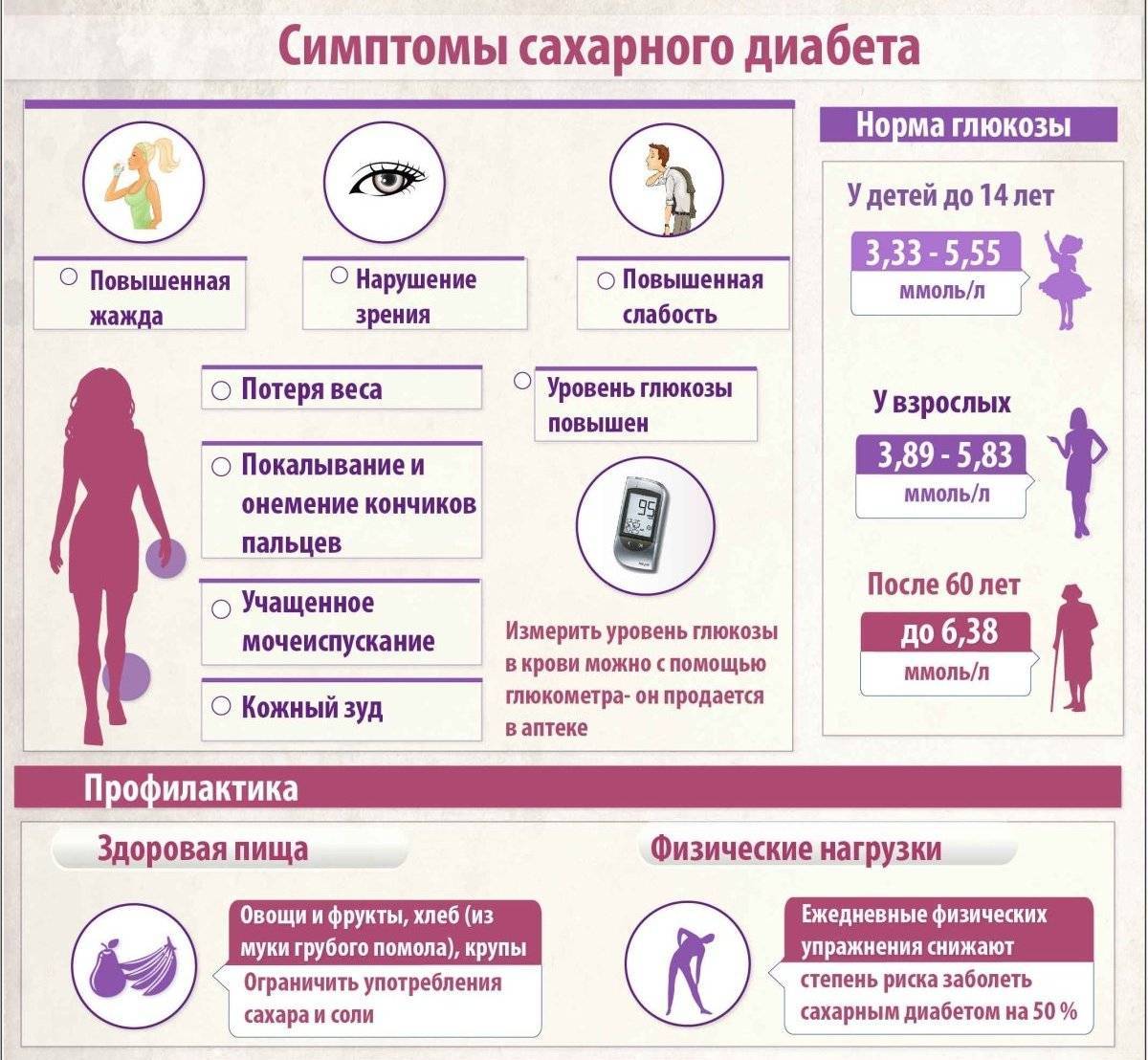
Определить содержание сахара помогает лабораторное исследование крови и мочи. У молодежи и пациентов среднего возраста норма глюкозы – 3.3- 5.5 ммоль/л, если кровь сдается утром до еды. В моче людей без диабета сахара быть не должно.
В профилактических целях и при повышенном риске развития заболевания анализ крови на глюкозу следует сдавать дважды в год. При показателях глюкозы от 5 до 7 ммоль/л проводят глюкозотолерантный тест. Он включает два этапа. Сначала сахар измеряют на голодный желудок, затем человек должен выпить сладкую воду. Через два часа снова делают анализ крови, чтобы отследить изменения и тем самым оценить, как клетки реагируют на инсулин.
Самый точный – анализ крови на гликозированный гемоглобин. По нему определяют показатели сахара за последние три месяца.
Киста холедоха у детей
Холедох представляет собой общий желчный проток, который отводит желчь из желчного пузыря в двенадцатиперстную кишку. Киста холедоха у детей также является
врожденной или приобретенной патологией с невыясненной этиологией.
Данная киста локализуется на поверхности печени (в нижней части), наполнена окрашенной желчью жидкостью и способна вырасти до значительных размеров. При наличии кисты холедоха ребенок жалуется на приступы тупой боли в животе и под ребрами справа, у него могут пожелтеть кожа и склеры (как при гепатите). А врач прощупывает образование в области правого подреберья. Среди симптомов кисты холедоха у детей в возрасте до года может быть увеличенная печень и обесцвеченный кал.
Осложнения данного вида кисты – воспаление желчных протоков (холангит), воспаление поджелудочной железы (панкреатит), разрыв кисты и злокачественная опухоль желчных протоков (холангиокарцинома).
[], [], [], []
Что такое диабетическая ретинопатия?
Эта патология — одно из самых тяжелых осложнений диабета. Она возникает у 90% заболевших. При развитии заболевания в ткань сетчатки начинают попадать нежелательные вещества, так как стенки капилляров становятся более проницаемыми.
На начальных стадиях заболевания человек не ощущает никаких проявлений.
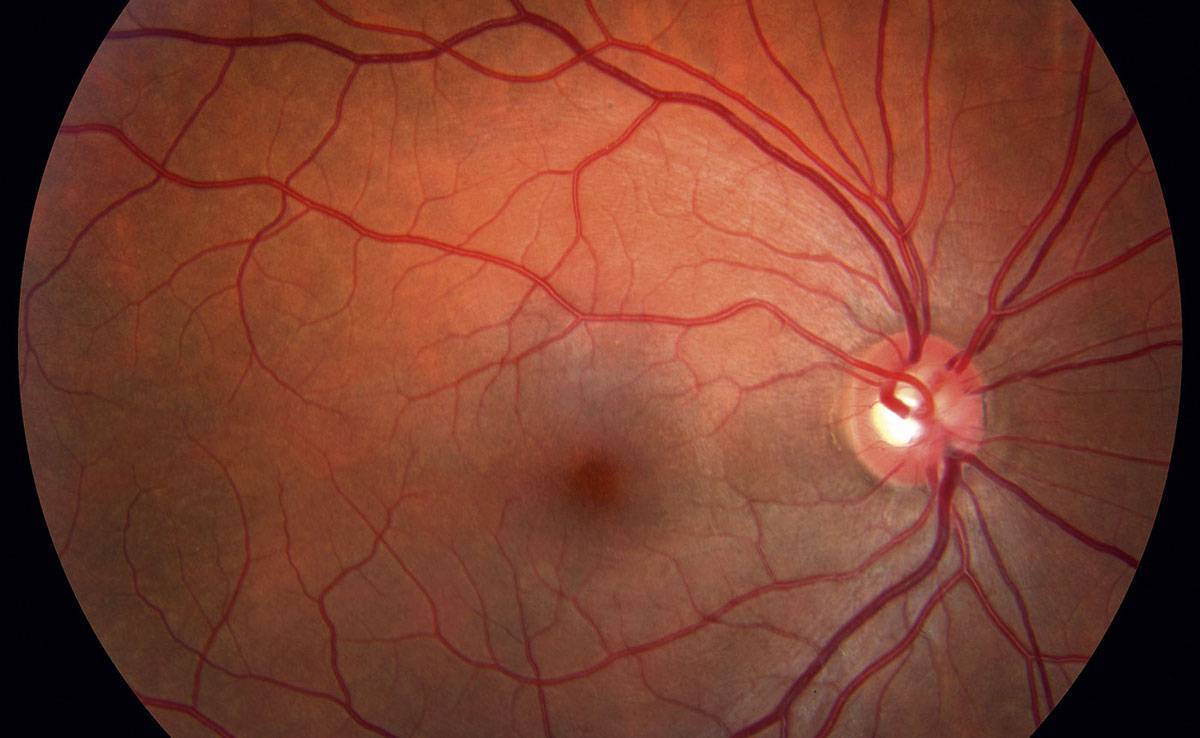
Когда врач при исследовании приборами видит тяжелые изменения на глазном дне, больной сахарным диабетом может не испытывать вообще никакого дискомфорта. Тем временем наступает прогрессирование заболевания. Ухудшение зрения заметно уже при отеке макулы, либо на поздних стадиях пролиферативной ретинопатии. Вот почему только ранняя диагностика и своевременная терапия лежат в основе профилактики возникновения слепоты при сахарном диабете. Современные приборы для исследования глазных структур позволяют получить полную картину состояния глаз.
Стадии диабетической ретинопатии
В течении заболевания выделяют три стадии, принятые ВОЗ в 1992 году:
- непролиферативная, или начальная;
- препролиферативная;
- пролиферативная.
Для каждой из них характерны свои симптомы. Рассмотрим подробнее, в чем они выражаются.
1. Непролиферативная. Для первого этапа развития диабетической ретинопатии характерны точечные кровоизлияния, микроаневризмы, возникающие вследствие хрупкости и ломкости сосудов, экссудативные очаги, макулярный отек сетчатки. При этом на протяжении нескольких лет зрение может оставаться стабильным, и пациент не будет подозревать о наличии у него заболевания.
2. Препролиферативная. На второй стадии ретинопатии при сахарном диабете, которая нередко развивается у пациентов, страдающих миопией, признаки поражения глазной внутренней оболочки более заметны. Наблюдается умеренное ухудшение остроты зрения. Из-за кислородного голодания сетчатки существует риск ее геморрагического инфаркта. Также присутствует большое количество кровяных сгустков в сетчатке.
3. Пролиферативная. На третьей стадии, пролиферативной, в результате нарушения кровоснабжения сетчатой оболочки происходит обширное ее поражение с распространением патологического процесса на роговицу. Развивается неоваскуляризация, образование фиброзной ткани. Стенки новых сосудов весьма хрупкие, поэтому кровь просачивается через них, вызывая повторные кровоизлияния, способствующие отслойке сетчатки. Из-за новообразованных сосудов радужки часто развивается вторичная глаукома. Макулярный отек становится выраженным и способен привести к частичной потере зрения. Пациенту становится трудно читать, мелкие предметы он почти не различает, очертания объектов становятся нечеткими.
Также выделяется и четвертая стадия — терминальная, когда повреждения в сетчатке уже необратимы. Это последний этап ретинопатии, который диагностируется в 2% случаев. В таких ситуациях у пациента наступает слепота.
Лечение во время беременности
Терапия ГСД – задача сложная и комплексная. Препараты подбираются так, чтобы не нанести вред плоду. А лечение при необходимости может продолжаться и после родов.
Диета
Соблюдение особого режима питания – это первая ступенька на пути к избавлению от диабета беременных. Медикаментозное лечение ГСД не будет эффективным без соблюдения диеты
На что нужно обратить внимание:
Необходимо исключить быстрые углеводы (сладости, выпечку, белый хлеб, пирожные, фрукты), а также ограничить жиры,
Приемов пищи должно быть несколько, питаться следует каждые 2-3 часа,
Следует потреблять достаточно белка и сократить потребление продуктов с высоким содержанием крахмала (рис, хлеб, макаронные изделия, картофель, кукуруза),
Полезным будет увеличение потребления овощей и зелени, растительных масел и других продуктов, богатых ненасыщенными жирами,
Важно соблюдать баланс белков, углеводов и жиров, а также следить за калорийностью своего рациона.
Важно! Нельзя самостоятельно назначать себе диету! Она должна быть составлена специалистом с учетом потребностей будущей мамы и малыша. Помимо изменений в рационе, включите в свой распорядок дня умеренную регулярную физическую активность
Занимайтесь не менее 150 минут в неделю, очень полезно плавание
Помимо изменений в рационе, включите в свой распорядок дня умеренную регулярную физическую активность. Занимайтесь не менее 150 минут в неделю, очень полезно плавание.
Отслеживание содержания сахара в крови
Второй шаг в борьбе с ГСД – это ежесуточный контроль сахара в крови. Он нужен, чтобы понять, помогает ли диета.
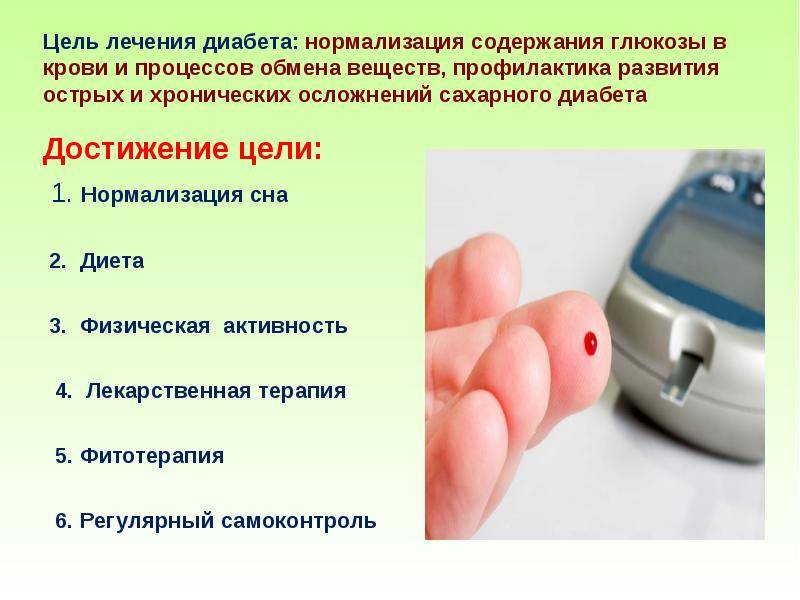
Чтобы определять у себя глюкозу, не нужно ходить к врачу, для это существует специальный прибор – глюкометр (рис.3).
С его помощью больные с ГСД проверяют свои показатели глюкозы натощак и через 1-2 часа после еды каждый день в течение недели, занося полученные данные в журнал. Исходя из полученных результатов врач-эндокринолог решает, потребуется ли медикаментозное лечение, или ГСД уже взят под контроль с помощью ограничений в питании. Лекарства назначают, если одна треть или более результатов говорят о содержании глюкозы:
- натощак – более 5,3 ммоль/л,
- через час после еды – более 7,2-7,8 ммоль/л,
- через 2 часа после еды – более 6,5 ммоль/л.
Иногда врач также просит вести дневник артериального давления, массы тела и питания. Контролировать сахар также можно в моче, используя тест-полоски.
Важно! Уже появились приборы без иголки – ее заменяет датчик в виде пластыря, который наклеивают на кожу. Глюкометр считывает его показания в непрерывном режиме
Можно настроить прибор так, чтобы данные шли на мобильный телефон или сразу отправлялись врачу.
Медикаментозное лечение: инсулин
Для контроля уровня гликемии назначают сахароснижающие препараты:
- При неконтролируемой гликемии и наличии фетопатии в первую очередь применяют инсулин. Он безопасен для плода, дозу и режим введения устанавливает эндокринолог в индивидуальном порядке.
- В некоторых случаях для лучшего контроля гликемии устанавливают инсулиновую помпу.
- Применяют таблетированные сахароснижающие препараты строго по показаниям.
Во время лечения контроль сахара в крови не прерывают, все данные о дозах препаратов и содержании глюкозы в крови записывают, чтобы врач мог корректировать схему их приема.
Важно! Инсулин считают лучшим средством лечения ГСД. На сегодняшний день нет достаточно данных, чтобы судить об отложенных эффектах других сахароснижающих препаратов
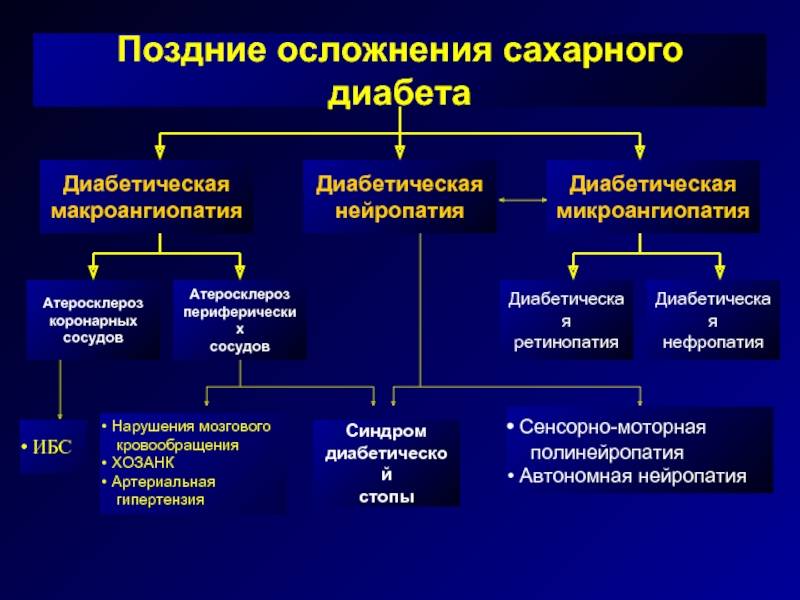
Осложнения диабета 1 типа
Помимо самого сахарного диабета, не менее опасными являются его осложнения. Даже при небольшом отклонении от нормы (5,5 ммоль/литр натощак) кровь сгущается и становится вязкой. Сосуды теряют эластичность, и на их стенках образуются отложения в виде тромбов (атеросклероз). Сужается внутренний просвет артерий и сосудов, органы не получают достаточного питания, замедлен вывод токсинов из клеток. По этой причине на теле человека возникают места некроза, нагноения. Возникает гангрена, воспаление, сыпь, ухудшается кровоснабжение конечностей.
Повышенный сахар в крови нарушает работу всех органов:
- Почки. Назначение парных органов — фильтрация крови от вредных веществ и токсинов. При уровне сахара более 10 ммоль/литр почки перестают перестают качественно выполнять свою работу и пропускают сахар в мочу. Сладкая среда становится прекрасной базой для развития болезнетворной микрофлоры. Поэтому обычно сопровождают гипергликемию воспалительные заболевания мочеполовой системы — цистит (воспаление мочевого пузыря) и нефрит (воспаление почек).
- Сердечно-сосудистая система. Атеросклеротические бляшки, образуемые по причине повышенной вязкости крови, выстилают стенки сосудов и уменьшают их пропускную способность. Сердечная мышца миокард, перестаёт получать полноценное питание. Так наступает инфаркт — некроз сердечной мышцы. Если заболевший человек не страдает сахарным диабетом, он почувствует при инфаркте дискомфорт и жжение в грудной клетке. У диабетика снижается чувствительность сердечной мышцы, он может умереть неожиданно. То же самое касается сосудов. Они становятся ломкими, что увеличивает риск инсульта.
- Глаза. Диабет повреждает мелкие сосуды и капилляры. Если тромб перекрывает крупный сосуд глаза, происходит частичное отмирание сетчатки, и развивается отслойка или глаукома. Эти патологии неизлечимы и ведут к слепоте.
- Нервная система. Неполноценное питание, связанное с серьезными ограничениями при диабете 1 типа, приводит к отмиранию нервных окончаний. Человек перестаёт реагировать на внешние раздражители, он не замечает холода и обмораживает кожу, не чувствует жара и обжигает руки.
- Зубы и дёсны. Диабет сопровождается заболеваниями полости рта. Дёсна размягчаются, увеличивается подвижность зубов, развивается гингивит (воспаление дёсен) или пародонтит (воспаление внутренней поверхности десны), что приводит к потере зубов. Особенно заметно влияние инсулинозависимого диабета на зубы у детей и подростков — у них редко можно увидеть красивую улыбку: портятся даже передние зубы.
- ЖКТ. При диабете разрушаются бета-клетки, а вместе с ними и ПП-клетки, отвечающие за выработку желудочного сока. Больные диабетом часто жалуются на гастрит (воспаление слизистой оболочки желудка), диарею (понос из-за плохого переваривания пищи), образуются камни в желчном пузыре.
- Проблемы с костями и суставами. Частые мочеиспускания приводят к вымыванию кальция, в результате чего страдают суставы и костная система, увеличивается риск переломов.
- Кожа. Повышенный сахар в крови приводит к потере кожей защитных функций. Мелкие капилляры забиваются кристаллами сахара, провоцируя зуд. Обезвоживание делает кожу морщинистой и очень сухой. У больных в некоторых случаях развивается витилиго — распад клеток кожи, производящих пигмент. В этом случае тело покрывается белыми пятнами.
- Женская половая система. Сладкая среда создаёт благоприятную почву для развития условно-патогенной микрофлоры. При диабете 1 типа типичны частые рецидивы молочницы. У женщин плохо выделяется вагинальная смазка, что затрудняет половой акт. Гипергликемия негативно сказывается на развитии плода в первые 6 недель беременности. Также диабет приводит к преждевременному наступлению менопаузы. Ранний климакс наступает в 42-43 года.
Диабет у детей: симптомы, профилактика
Заместитель главного врача по детству государственного учреждения здравоохранения «Городская клиническая больница № 2 г. Тулы им. Е. Г. Лазарева» Татьяна Николаевна Корягина ответила на вопросы и рассказала, почему возникает сахарный диабет, и нужно ли детям проходить обследование у эндокринолога.
Число людей, больных сахарным диабетом, неуклонно растет. Каковы причины возникновения заболевания?
Сахарный диабет – заболевание, характеризующееся постоянным избыточным уровнем глюкозы в крови. Это заболевание одно из серьезных, приводящее к инвалидности ребенка.
У детей, как правило, встречается первый тип диабета. Для него характерен чрезмерно высокий уровень глюкозы в крови. Поэтому ребенок нуждается в постоянном введении инсулина.
Основные причины, отягощающие развитие сахарного диабета у ребенка:
– оба родителя или только мать больны сахарным диабетом;
– избыточный вес в момент рождения (более 4,5 кг);
– вирусные болезни;
– ожирение;
– нарушенный обмен веществ;
– слабый иммунитет.
На что нужно обращать внимание родителям?
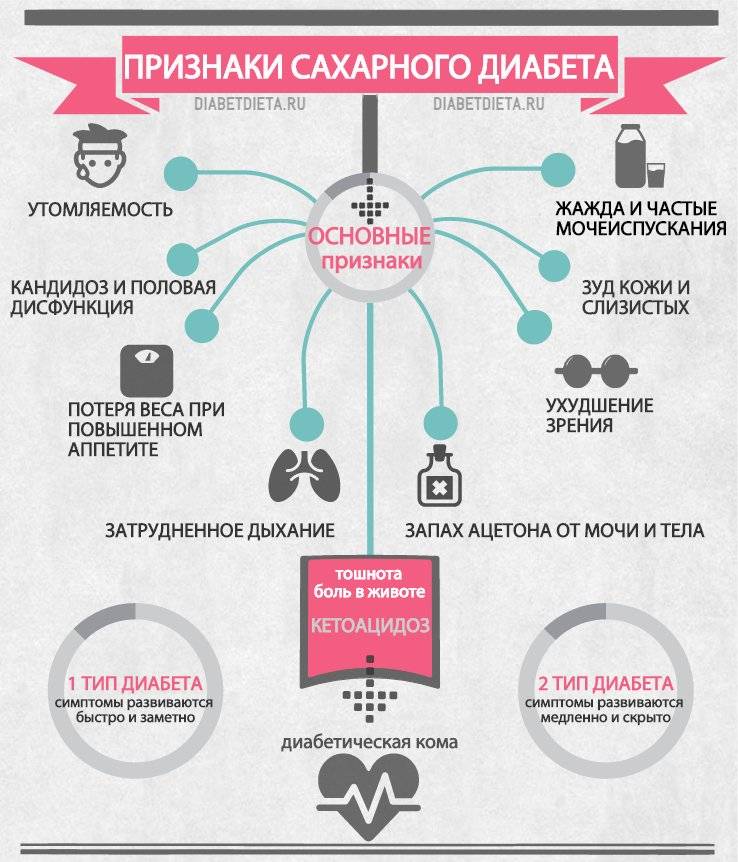
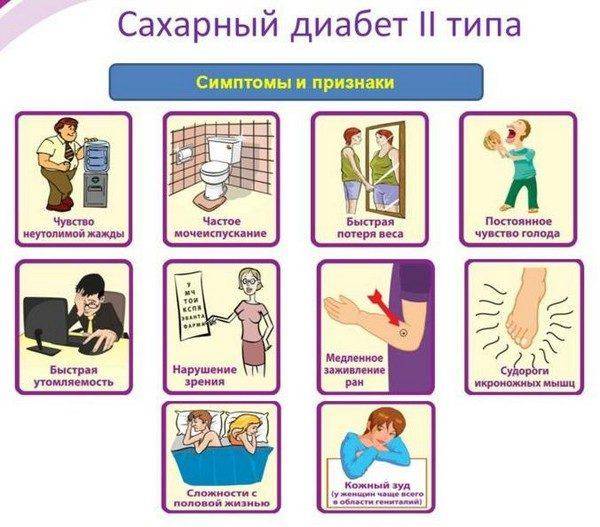
На ранних стадиях симптомы сахарного диабета у ребенка могут не проявляться. Насторожить должны следующие признаки:
– снижение веса при повышенном аппетите;
– жажда;
– избыток мочи (более 2 литров в сутки);
– осложнения при инфекциях, их тяжелая форма протекания;
– плохая концентрация внимания;
– быстрая и сильная утомляемость;
– зуд в промежности после мочеиспускания;
– повышение глюкозы в крови более 5,6 ммоль/л;
– тошнота и рвота;
– снижение зрения (стремительное).
При обнаружении этих признаков необходимо срочно обратиться к врачу-педиатру для проведения обследования и консультирования с врачом-эндокринологом.
Что нужно знать и делать родителям при обнаружении сахарного диабета у ребенка?
– Иметь представление о характере заболевания и его возможных последствиях.
– Строго следить за соблюдением ребенком рекомендаций врача по лечению заболевания путем своевременного ввода инсулина специальной шприц-ручкой, удобной в применении, так как ребенок может сам заправлять ее, устанавливать дозу введения и вводить препарат.
– Обеспечить постоянный контроль за соблюдением ребенком режима питания, количества и состава пищевых продуктов.
– Изменить характер питания ребенка, придерживаясь следующих принципов:
отказаться от мучного и макаронных изделий; сократить количество потребления жиров животного происхождения; отдавать предпочтение фруктам (с небольшим содержанием сахаров), овощам и зелени; исключить из рациона питания ребенка копчености, острые пряные закуски и приправы, возбуждающие аппетит; вторые блюда лучше готовить на пару (противопоказаны гуси, утки, жирная баранина, свинина) и без соли, слегка подсаливая их в готовом виде (в день разрешается не более 4-5 г соли).
– Осуществлять ежедневный контроль уровня глюкозы в крови у ребенка при помощи глюкометра.
– Планировать заранее действия при нарушении обычного режима (дальняя поездка, визит в гости или в театр, физическая нагрузка), не забывая, что ребенку, находящемуся на инсулине, необходимо постоянно носить с собой сладкую конфету или 1-2 яблока для предотвращения гипогликемии.
Профилактика сахарного диабета у детей
Профилактика сахарного диабета у детей главным образом определяется правильным питанием, если он – не наследственный. Ограничьте своих детей в приеме сладенького и хлебобулочных фабрикатов; необходимо значительно снизить употребление сладкой газированной воды и шоколадок; отменить «чупа-чупсы» и сухарики. Рацион должен быть насыщен овощами, фруктами, кисломолочными продуктами.
Нужно устранять факторы риска этой болезни: предупреждать вирусные заболевания, обучить ребенка правильно воспринимать стрессовые ситуации, контролировать массу тела и заниматься спортом.
Причины кисты у детей
Кисты, в том числе и кисты у детей образуются по-разному. Если патологическая полость появилась вследствие перекрытия протока какой-либо железы или нарушения циркуляции внутритканевой жидкости, то это ретенционная киста. Она бывает в таких железах, как сальные, слюнные, молочные, а также щитовидная и поджелудочная. Бывает подобная киста и в отдельных внутренних органах.
Когда киста у ребенка образовалась в результате повреждения части тканей при воспалении или другой патологии внутреннего органа, то речь идет о рамоляционной кисте (и она может появиться где угодно).
Если в организм ребенка попали, например, яйца ленточного глиста Echinococcus granulosus, то этот паразит проникнет в паренхиму печени и там начнет превращаться в личинку, защитив ее хитиновой капсулой. И уже вокруг этой капсулы возникает так называемая паразитарная киста. А вот причиной травматической кисты у ребенка являются смещения эпителия в суставах, позвоночнике и брюшной полости.
Наконец, в любых органах – из-за пороков их внутриутробного развития – могут образовываться врожденные дизонтогенетические кисты. И во многих случаях причины кисты у детей носят врожденный характер.
Среди основных причин врожденной кисты у детей специалисты называют проблемы во время беременности, а также хронические болезни будущей мамы.
Есть ли противопоказания к проведению теста?
Да, есть. Абсолютные и относительные.
К абсолютным противопоказаниям относятся:
- Аллергия и/или непереносимость глюкозы,
- Сахарный диабет в острой фазе (тогда тест не нужен),
- Заболевания желудочно-кишечного тракта, при которых нарушается нормальное всасывание глюкозы (обострение панкреатита, операции на желудке).
Относительные (временные) противопоказания:
- Ранний токсикоз (гестоз) беременных,
- Обострение хронических заболеваний
Важно! Вовремя определить наличие ГСД очень важно. Скрининг рекомендован всем беременным женщинам
Глюкозотолерантный тест не вредит печени, этого тестирования не следует бояться.
При постановке диагноза ГСД иногда прибегают к дополнительным исследованиям, в их числе:
- Общий анализ мочи (глюкозурия – обнаружение глюкозы в моче, которой в норме там не должно быть, а также кетоновые тела – продукты нарушенного метаболизма глюкозы),
- УЗИ плода (наличие фетопатии – нарушений развития плода).
Диагностика диабетической ретинопатии
При диагнозе «сахарный диабет» нужно проходить обследование у офтальмолога чаще, чем здоровые люди — хотя бы два раза в год. Как мы сказали выше, первые признаки ретинопатии становятся заметны уже на последних стадиях. Ранняя диагностика поможет выявить изменения в глазном дне и своевременно заняться лечением патологии.
Вот какие процедуры проводит специалист с целью исследовать состояние глазных структур.
- Опрос пациента и визометрия — проверка остроты зрения с помощью таблиц Сивцева-Головина.
- Тонометрия — измерение внутриглазного давления (особенно у пациентов со стажем заболевания более 10 лет).
- Офтальмоскопия — осмотр глазного дна.
- Биомикроскопия сетчатки, хрусталика, стекловидного тела.
- Ретинография — фотографирование сетчатки специальной камерой.
- Инструментальный осмотр зрительного нерва, макулы.
- При выявлении помутнения какие-либо оптических сред — стекловидного тела, хрусталика, роговицы — назначается УЗИ сетчатки.
- Оптическая когерентная томография. Этот способ позволяет получить снимки глазных структур настолько высокого разрешения, что на них можно рассмотреть самые тонкие слои тканей толщиной в 1 мкм.
- Флуоресцентная ангиография.
- Периметрия.
При необходимости также назначается диагностика у других специалистов, в частности, у эндокринолога, поскольку диабет входит в группу эндокринных заболеваний. После сбора анамнеза и получения всех результатов исследований специалист принимает решение о методе лечения в зависимости от состояния глаз.
Кисты легких у детей
Врожденные кисты легких у детей появляются при неправильном внутриутробном развитии тканей органа (дисплазии). Приобретенные кисты могут быть последствием частых воспалений легких (пневмоний).
В обоих случаях кистозные образования в легких – одиночные или множественные – могут быть наполнены либо воздухом, либо жидкостью, и чаще всего располагаются по краям легких. Выявить их наличие можно только с помощью рентгена у детей, которые страдают частыми пневмониями с неизменной локализацией очага воспаления.
Как правило, не осложненная воспалением, единичная киста легких у детей видимых симптомов не имеет, и только большой размер полости проявляет себя болями в области грудной клетки, кашлем и затрудненным дыханием. Иногда ребенок жалуется на то, что ему трудно есть.
Ухудшение состояния и сильная одышка наблюдаются при разрыве кисты легкого; при воспалении в области кисты повышается температура, а когда нарушается проходимость бронха появляется кашель с мокротой (нередко с примесью крови).
[], [], [], [], [], [], [], []
Виды и причины заболевания
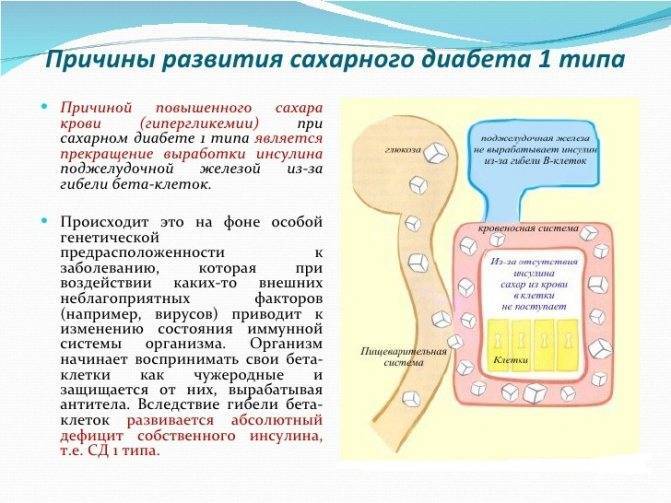
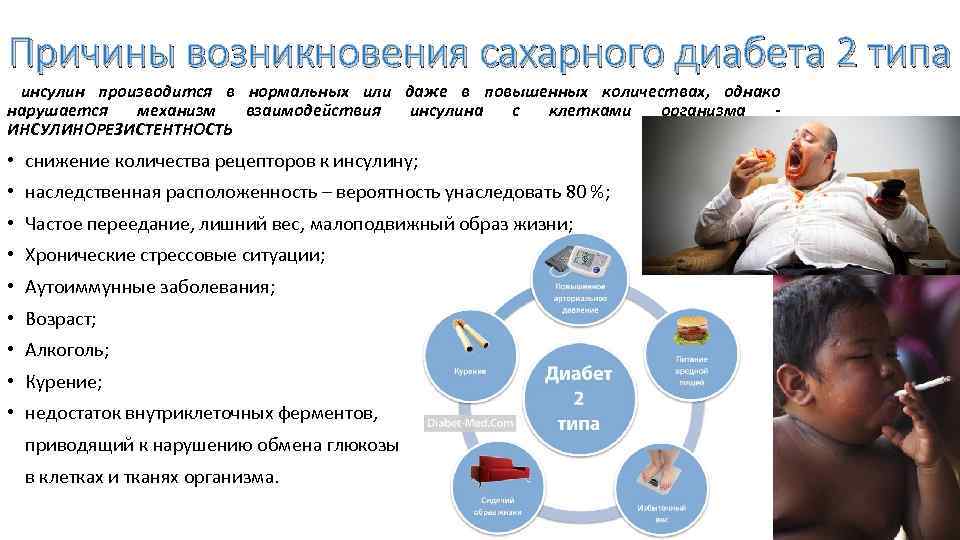
Диабетом называют группу эндокринных патологий. Все они провоцируют нарушение толерантности к глюкозе. Врачи используют следующую классификацию СД:
- диабет 1 и 2 типа (инсулинозависимый и инсулиннезависимый);
- гестационный (у беременных);
- диабет как симптом при панкреатите или разрушении клеток поджелудочной после хирургического вмешательства, травмы, отравления.
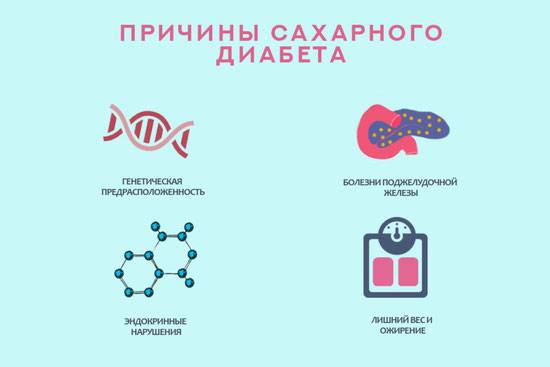
У каждой болезни – своя природа, механизмы развития и способы лечения. Специалисты называют много разных причин, влияющих на развитие патологии. Основными из них являются:
- нарушения в работе иммунитета, при которых иммунная система атакует клетки поджелудочной и разрушает их;
- неблагоприятная наследственность: наличие диабета у ближайших родственников;
- беременность;
- аномалии развития и болезни ПЖ;
- неправильный рацион, избыток быстрых углеводов, жирной пищи;
- гиподинамия;
- избыточная масса тела;
- эндокринные патологии, вызывающие нарушения обменных процессов;
- психоэмоциональные перегрузки, длительные стрессы.
Некоторые причины связаны врожденным особенностями, но большинство факторов, которые провоцируют диабет, обусловлены образом жизни. Это позволяет контролировать свое здоровье и принять меры профилактики сахарной болезни.
В чем его причина?
Сахарный диабет у беременных развивается из-за гормонального взрыва, связанного с вынашиванием ребенка. Поступающий в кровь гормональный коктейль (кортизол, хорионический гонадотропин, эстрогены и прогестерон) тормозит действие инсулина, который обязан обеспечивать поступление глюкозы из крови в клетки. Происходит это потому, что организм пытается сэкономить глюкозу для растущего плода и провоцирует «инсулиновую резистентность», когда клетки матери перестают реагировать на обычное количество инсулина. В ответ на возрастающее количество глюкозы в крови поджелудочная железа должна вырабатывать больше инсулина, но иногда она не справляется. Возникает гестационный диабет.
До 39% всех беременностей осложнены ГСД.
Что происходит со зрением при диабетической ретинопатии?
Сетчатка — очень сложная и чувствительная структура глаза. Она состоит из 10 слоев и содержит светочувствительные фоторецепторы — палочки и колбочки, отвечающие за цветное, дневное и сумеречное зрение. Неудивительно, что любая патология сетчатой оболочки приводит к негативным последствиям для здоровья глаз. При наличии сахарного диабета зрительные функции начинают страдать только по прошествии нескольких лет, когда диабетическая ретинопатия переходит во вторую и третью стадии. Вот какие симптомы при этом наблюдаются:
- «мушки» в глазах — помутнения, особенно заметные на светлом фоне;
- размытость изображения, двоение;
- неправильное восприятие формы и размеров объектов, их цветности, искривление прямых линий;
- появление «молний» и вспышек в глазах;
- в поле зрения появляются скотомы, или слепые участки, то есть выпадают фрагменты видимой картинки.
У больных сахарным диабетом, по сравнению со здоровыми людьми, риск полной потери зрения выше в целых 25 раз! Не зря диабетическая ретинопатия стоит на втором месте по причинам слепоты в мире. Это также один из основных факторов, приводящих к инвалидности и потере зрения среди населения в наиболее трудоспособном возрасте — от 25 до 65 лет.
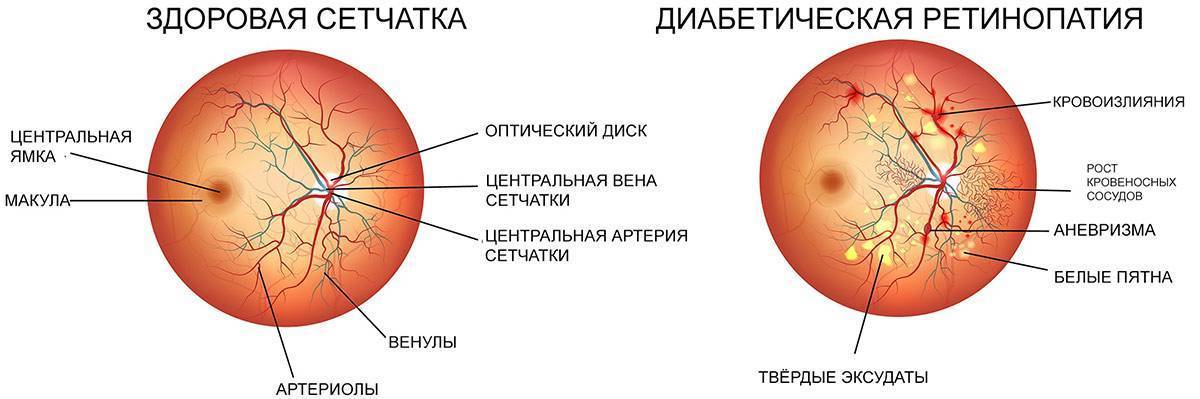
Снижение остроты зрения при диабетической ретинопатии происходит по трем основным причинам.
- Из-за макулярного отека или ишемии макулы страдает центральное зрение.
- Кровоизлияния в сетчатку или стекловидное тело способствуют резкому ухудшению резкости зрения. Обычно такое состояние наступает при пролиферативной ретинопатии.
- Разрастание и сокращение соединительной ткани приводит к отслойке сетчатки, в результате чего наступает потеря зрения.