Симптомы и диагностика гиперметропии
При гиперметропии слабой степени люди испытывают затруднения только при рассматривании близкорасположенных предметов. Зрение вдаль обычно сохранено. Поэтому они нуждаются только в очках для работы.

Если гиперметропию не корригировать, то возникают частые и стойкие головные боли, нередко связанные с высокими зрительными нагрузками. Многие больные предъявляют жалобы на повышенную утомляемость глаз при чтении.
При работе и чтении люди с гиперметропией пытаются напрягать свое зрение. Это приводит к чувству дискомфорта и жжения в глазах. Человек непроизвольно начинает тереть глаза руками, занося тем самым в них различную инфекцию. В итоге у него часто возникают различные воспалительные заболевания: ячмень, халязион, блефариты, конъюнктивиты.
При гиперметропии пациенты во время чтения стремятся отодвинуть свою книгу подальше, улучшая тем самым видимое изображение букв. Однако в ряде случаев дальнозоркость себя ничем не проявляет и диагностируется только врачом окулистом во время осмотра и определения остроты зрения.
Когда нужно снижение лактации?
Если говорить в целом о тех ситуациях, когда нужно снижение лактации, это два больших варианта:
- Состояние гиперлактации в период кормления грудью, когда грудного молока производится больше, чем необходимо ребенку, и он не может высосать все его за сутки.
- период отлучения от груди и завершение лактации, когда нужно безопасно и безболезненно для матери свернуть процесс образования молока.
Тактика относительно обеих ситуаций во многом схожа, но есть и свои нюансы, о которых стоит знать. В частности, это касается приема определенных препаратов, в том числе и средств народной медицины.
Если кажется, что грудного молока недостаточно…
Иногда молодым мамам начинает казаться, что их малыш не доедает по причине недостаточного количества грудного молока. Но так ли это на самом деле? В подобных случаях рекомендуется придерживаться нескольких правил.
Правило № 1. Без паники! Согласно статистике,процент женщин, на самом деле неспособных полностью выкормить своего малыша материнским молоком, достаточно невелик. Кроме того, те женщины, у которых действительно есть подобные проблемы, при правильном подходе к процессу грудного вскармливания могут добиться улучшения молокообразования, что будет способствовать более качественному и полноценному вскармливанию.
Правило №2. Никаких домыслов! Только факты! Молодым мамам из-за мнительности может просто казаться, что их малыш остаётся недокормленным. И это нормально. Но перепроверить себя никогда не будет лишним.
Необъективная оценка. К наиболее распространённым методам самостоятельной проверки, но, к сожалению, не позволяющим составить объективную картину качества грудного вскармливания, можно отнести:
- взвешивание малыша до и после кормления;
- измерение длительности кормлений;
- оценка внешнего вида молока;
- контрольное сцеживание и т.п.
Объективная оценка. Получить объективную оценку количества материнского молока можно путём измерения недельной прибавки в весе и объёма мочеиспусканий.
Мочеиспускания. При употреблении малышом 45-50мл еды разовое мочеиспускание должно составлять порядка 25-30мл мочи. То есть при 12 мочеиспусканиях, соответствующих по объёму указанным цифрам, потребление ребёнком грудного молока составит порядка 600 мл.
Еженедельная прибавка в весе. Согласно рекомендациям ВОЗ, еженедельная минимальная прибавка в весе должна составлять:
- 125г – для детей до 6 месяцев;
- 85г – для детей от 6 до 9 месяцев;
- 65г – для детей от 9 месяцев до 1 года.
Если малыш получает докорм/прикорм, это тоже следует учитывать. При соответствии нормам ВОЗ волноваться совершенно не о чем. Малыш точно не голодает.
Для успокоения мнительности молодые мамы могут регулярно измерять прибавку в весе и работать над увеличением объёмов выработки грудного молока.
Лечение почечной инфекции (пиелонефрита)
Как медицинские работники лечат почечные инфекции?
Если у вас инфекция почек, медицинский работник назначит антибиотики. Даже до того, как будут получены результаты вашего теста, медицинский работник может назначить антибиотик, который борется с наиболее распространенными типами бактерий. Хотя вы можете чувствовать облегчение от своих симптомов, обязательно принимайте все антибиотики, которые назначает ваш лечащий врач.
Как только результаты лабораторных исследований будут получены, медицинский работник может переключить антибиотик на тот, который лучше лечит тип вашей инфекции. Вы можете принимать эти антибиотики перорально, через вену на руке, называемую внутривенно, или обоими способами.
Если вы сильно заболели почечной инфекцией, вы можете отправиться в клинику на постельный режим.
Если что-то, такое как почечный камень или увеличенная простата, блокирует ваши мочевыводящие пути, врач может решить проблему с помощью операции или другой процедуры.
Как я могу убедиться, что моя почечная инфекция полностью прошла?
Если у вас недавно была инфекция почек, медицинский работник будет часто повторять посев мочи после окончания лечения, чтобы убедиться, что ваша инфекция полностью прошла и не вернулась. Если повторный тест показывает инфекцию, вы можете принять еще один раунд антибиотиков. Если ваша инфекция вернется снова, он или она может назначить антибиотики на более длительный период времени.
Если ваш лечащий врач назначает антибиотики, принимайте все назначенные антибиотики и следуйте советам врача. Даже если вы начинаете чувствовать себя лучше, вы должны закончить полный курс лекарств.
Как я могу предотвратить инфекцию почек?
Многие инфекции почек начинаются с инфекции мочевого пузыря, поэтому профилактика инфекций мочевого пузыря может помочь предотвратить инфекции почек. Ученые все еще пытаются понять, как лучше всего предотвратить инфекции мочевого пузыря, но эти небольшие изменения в ваших повседневных привычках могут помочь:
Пейте много жидкости, особенно воды
Жидкости могут помочь вывести бактерии из мочевыделительной системы. Большинство здоровых людей должны стараться выпивать 200 гр жидкости каждый день. Если вам нужно пить меньше воды из-за других заболеваний, таких как проблемы с мочевым пузырем, почечная недостаточность или сердечные заболевания, спросите у своего врача, сколько жидкости полезно для вас.
Протрите спереди назад после использования туалета
Женщинам следует протирать спереди назад, чтобы бактерии не попали в уретру. Этот шаг наиболее важен после дефекации.
Мочитесь часто и когда возникает позыв
Старайтесь мочиться, по крайней мере, каждые 3-4 часа. Бактерии, более вероятно, будут расти в мочевом пузыре, когда моча остается в мочевом пузыре слишком долго.
Мочиться после секса
Как женщины, так и мужчины должны мочиться вскоре после секса, чтобы смыть бактерии, которые могли проникнуть в уретру во время секса.
Рекомендации по приему медикаментов
https://youtube.com/watch?v=Ky1uXEqD6UY
Для снятия неприятных или опасных симптомов необходимо выполнять правила, которые обезопасят маму и новорожденного:
- Средства на основе эстрогена нельзя принимать при заболеваниях печени, почек и ЖКТ. Они вызывают диспепсические расстройства.
- Самолечение недопустимо, иначе произойдет гормональный дисбаланс.
- Дозировку, назначенную специалистом, менять нельзя. Это приведет к дисбалансу гормонального фона, резкому ухудшению состояния.
- Быть готовой к плохому самочувствию после приема лекарства.
- Перетяжка груди запрещена, так как это вызовет мастит и лактостаз.
- При принятии препаратов грудное вскармливание запрещено.
- В случае возврата функции молочных желез, следует повторить курс лекарственного средства.
- На фоне принятия лекарств сцеживание только при сильной боли.
- Пока процесс не закончится белье должно быть удобным, мягким. Состав натуральным.
- Если мать хочет продолжать ГВ при нормализации функции, следует дождаться периода выведения лекарства из организма.
При планировании беременности будущая мама должна посетить курсы для родителей. Там подробно описываются все правила и методы, которые помогут наладить ГВ и избежать ошибок.
Типы гипогалактии и причины снижения лактации у кормящих матерей
В зависимости от количества молока, продуцируемого грудными железами, выделяют 4 стадии гипогалактии. По времени возникновения различают раннюю (до 10 дней после рождения ребенка) и позднюю гипогалактии. Ранняя гипогалактия также часто называется первичной, или истинной, на ее долю приходится 5% всех диагностированных случаев. Среди ее причин выделяют тяжелое течение беременности, патологические роды, отсутствие или слабовыраженный сосательный рефлекс у младенца, а также нейроэндокринные нарушения до или во время беременности.
Вторичная, поздняя гипогалактия (или гиполактация, недостаточная выработка молока) чаще всего отмечается после 1-2 месяцев достаточно успешного грудного вскармливания и бывает обусловлена несколькими причинами. Среди них выделяют психологические, физиологические и социальные группы.
К психологическим причинам гиполактации относят, прежде всего, нежелание кормить ребенка грудью, выраженное или подавляемое. Грудное вскармливание накладывает свои ограничения на диету, кормящая мать порой должна избегать определенного вида продуктов, а также отказаться от курения и алкоголя на время вскармливания.
Также среди психологических причин, влияющих на лактацию, находятся стресс, усталость мамы, ее переживания из-за режима кормления, объема молока, проблемы с прикладыванием. Немалое количество диагностированных случаев гипогалактии также спровоцировано рекламными кампаниями фирм-производителей искусственных смесей и заменителей грудного молока.
Среди физиологических и патофизиологических причин гипогалактии выделяют следующие:
- длительное раздельное пребывание матери и ребенка;
- дефицит витаминов и питательных веществ в рационе кормящей матери;
- прием гормональных препаратов, оказывающих влияние на процесс лактации;
- лактация также зависит от соблюдения правил введения прикорма малышу;
- болезни матери, препятствующие нормальному процессу выработки молока;
- состояния ребенка, при которых грудное вскармливание не представляется возможным (наличие пороков развития, глубокая недоношенность и т. п.).
Социальные факторы также могут вызывать снижение лактации. Кормящая мать находится в группе риска, если:
- женщина с ребенком оказывается одна, без помощи родственников или друзей;
- у нее есть вредные привычки (никотинозависимость, алкоголь и т. п.);
- молодая мама проживает в тяжелых бытовых условиях;
- лактация может снижаться, если вокруг матери и ребенка создается конфликтная обстановка.
Причины ГЭРБ
Рефлюкс (заброс содержимого желудка в пищевод) может возникать по следующим причинам:
- снижение тонуса нижнего пищеводного сфинктера.
Слабость сфинктера может быть следствием:
- употребления кофеиносодержащих напитков, шоколада;
- приёма некоторых лекарственных препаратов;
- курения;
- злоупотребления алкоголем;
- гормональных изменений в период беременности;
повышение внутрибрюшного давления. Распространенными причинами повышения внутрибрюшного давления являются:
- метеоризм (который, в свою очередь может быть следствием неправильного питания, заболеваний ЖКТ, нарушений пищеварения – диспепсии);
- беременность;
- ожирение;
- асцит (скопление жидкости в брюшной полости);
- заглатывание большого количества воздуха вместе с едой (аэрофагия);
грыжа пищеводного отверстия диафрагмы.
Для развития гастроэзофагеальной рефлюксной болезни имеют значение не только сам рефлюкс, но и некоторые другие факторы, способствующие усугублению ситуации, например:
- угнетенное состояние слизистой пищевода, при котором она оказывается не в состоянии противостоять повреждению;
- нарушение способности пищевода к самоочищению. В норме пищевод должен быстро освобождаться от попавшего в него содержимого желудка – за счет силы тяжести и перистальтики, а кислотность среды устраняться бикарбонатом натрия, входящим в состав слюны.
Факторами, провоцирующими рефлюкс, являются:
- стрессы;
- слишком обильная трапеза (переедание);
- употребление пищи, вызывающей повышенное газообразование и другие расстройства пищеварения;
- физическая нагрузка после еды.
Диагностика заболевания
Для уточнения риска развития атеросклероза, врач назначает анализ на липидный профиль. Это развернутое исследование содержания холестерина и его метаболитов в крови. Анализ помогает установить тип, подобрать терапию. Забор крови осуществляется натощак, из вены.
Включает определение:
Ø общего холестерина;
Ø липопротеидов низкой, очень низкой и высокой плотности;
Нормальным значением будет от 3 до 5,1 ммоль. Чаще наблюдается показатель 6, 7 или даже 8. Такой уровень холестерина считается опасным. Если превышены пороговые значения, это означает, что процесс формирования бляшек запущен.
Когда наряду с общим холестерином наблюдается повышение уровня ЛПОНП, результат говорит о повышенном риске. Обязательно определение уровня липидов и для контролирования терапии. Высокий уровень должен постепенно снижаться.
Осложнения гиперпролактинемии
Не стоит недооценивать всю тяжесть и серьезность последствий для человеческого организма, к которым может привести гиперпролактинемия, если ее не лечить. Эта патология может привести к развитию гипофизарной недостаточности, а это, в свою очередь, становится причиной нарушений работы органов эндокринной системы – у человека начинают отказывать надпочечники, щитовидная железа и пр. Разрастание опухоли довольно часто приводит к ухудшению зрения, а через некоторое время – и полной его потере. У больных гиперпролактинемией часто наблюдается развитие остеопороза. А опухоль гипофиза без своевременного лечения может из доброкачественной перерасти в злокачественную.
Так что, если у Вас наблюдаются какие-либо симптомы или признаки гиперпролактинемии – визит к врачу откладывать не стоит, иначе последствия этого заболевания могут быть для Вас весьма плачевными.
Осложнения для женщины
Патологические состояния не решаются в домашних условиях, могут привести к резекции молочной железы. Основные осложнения:
- Сильная боль, приводящая к тому, что мама не может поднять руки, держать младенца.
- Лактостаз, покраснение участков кожи в местах его возникновения. При долгом сохранении возникают симптомы ОРВИ: лихорадка, головокружение, слабость.
- Мастит, появляющийся при отсутствии лечения закупорки протока железы. Присоединяется инфекция, появляется гнойное воспаление. Лечение проводят с помощью антибиотиков или оперативного вмешательства.
- Абсцесс, возникающий при осложненном инфекцией мастите. При пальпации появляется ощущение, что грудь заполнена жидкостью. При возникновении такого образования кормление осуществляется только из здоровой груди. Терапия проводится антибиотиками.
Диагностика почечной инфекции (пиелонефрит)
Как медицинские работники диагностируют почечную инфекцию?
Медицинские работники используют Вашу историю болезни, медицинский осмотр и анализы для диагностики почечной инфекции.
Врач спросит, есть ли у вас в анамнезе состояния здоровья, которые повышают вероятность развития почечной инфекции. Во время медицинского осмотра медицинский работник спросит вас о ваших симптомах.
Если вы мужчина, и врач подозревает, что у вас инфекция почки, он или она может провести цифровое ректальное исследование (DRE). Во время DRE медицинский работник просит вас наклониться над столом или лечь на бок, держа колени близко к груди. Надев перчатку, медицинский работник помещает смазанный палец в анус, чтобы проверить, не раздута или увеличенная простата блокирует шейку мочевого пузыря.
Лабораторные тесты
Анализ мочи. Для анализа мочи вы будете собирать образец мочи в специальный контейнер в кабинете врача или в лаборатории. Медицинский работник осмотрит образец под микроскопом на наличие бактерий и лейкоцитов, которые организм вырабатывает для борьбы с инфекцией. Бактерии также могут быть обнаружены в моче здоровых людей, поэтому почечная инфекция диагностируется на основании симптомов и лабораторного анализа.
Культура мочи. Медицинский работник может посеять мочу, чтобы выяснить, какие бактерии вызывают инфекцию. Медицинский работник может увидеть, как размножаются бактерии, обычно в течение 1-3 дней, и затем определить оптимальное лечение.
Диагностические тесты
Медицинский работник может использовать диагностические тесты, такие как компьютерная томография (КТ), магнитно-резонансная томография ( УЗИ ) или ультразвук , чтобы помочь диагностировать инфекцию почек. Техник выполняет эти тесты в клинике НТ-Медицина. Техник может провести УЗИ в кабинете врача. Радиолог читает и отчеты об изображениях. Вам не нужна анестезия для этих тестов. Узнайте больше о томографических тестах мочевыводящих путей.
Причины развития
Одним из главных факторов, «запускающих» болезнь, является аутоиммунный сбой. При данном нарушении иммунная система начинает уничтожать клетки желез внешней секреции человека. Почему это происходит? Этот механизм при болезни Шёгрена еще нуждается в уточнении.
Другим фактором появления заболевания является генетическая предрасположенность. Иногда, если эта болезнь есть у матери, то она может быть выявлена и у дочери. Изменения в гормональном фоне женщины тоже могут спровоцировать болезнь.
Синдром Шёгрена обычно развивается на фоне других системных заболеваний (напр., при ревматоидном артрите и системной красной волчанке).
Тест на кислотность влагалища
Тест полоски для определения ph влагалища
Существуют специальные тест-полоски для определения pH влагалища, которые помогают идентифицировать уровень кислотности в домашних условиях, не обращаясь к гинекологу. Они имеются в свободном доступе, продаются в большинстве аптек и отпускаются без рецепта.
Тест-полоски для определения кислотности влагалища представляют собой небольшие отрезки особой бумаги серо-зеленого цвета. Чтобы самостоятельно проверить pH, нужно раскрыть упаковку с тестом непосредственно перед проведением измерения, так как долгое пребывание на воздухе может сказаться на точности тест-полоски. Далее необходимо приложить полоску к вагинальной стенке на несколько секунд (точное время обычно указывается производителем на упаковке), после чего извлечь ее и сравнить с цветовой шкалой, входящей в комплект теста. Под воздействием кислой среды цвет полоски меняется, и это помогает определить изменения кислотности влагалища. Если же результат не соответствует ни одному из приведенных оттенков проверочной шкалы, нужно выбрать наиболее близкий цвет.
Симптомы проктита
Все симптомы воспаления прямой кишки можно разделить на местные признаки воспаления прямой кишки и общие (реакция всего организма на воспаление).
Местные симптомы воспаления прямой кишки:
- дискомфорт, чувство переполненности в прямой кишке;
- постоянное стремление к дефекации;
- анальный зуд и боль в области прямой кишки, усиливающая при опорожнении кишечника;
- боли в левой части живота, судороги;
- слизистые и гнойные выделения из заднего прохода, могут быть с кровью;
- боль в области промежности, отдающая в поясницу и половые органы;
- диарея или запор;
- недержание кала (см. недержание сфинктера).
Общие симптомы проктита могут быть следующими:
- повышение температуры тела;
- анемия, слабость, упадок сил;
- внезапное похудение;
- потеря аппетита;
- боль в суставах;
- сыпь на коже;
- воспаление, покраснение глаз, слезоточивость;
- депрессия или частые смены настроения.
Проктит, его виды
Проктит может быть в острой или хронической форме.
Острый проктит имеет постоянные симптомы, которые проявляются у человека в течение короткого времени. Воспаление прямой кишки в острой форме сопровождается повышением температуры, общей слабостью, недомоганием. Причиной его могут быть острые инфекционные заболевания и травмы прямой кишки.
Разновидности острого проктита:
Катаральный проктит
Катаральный проктит – первый этап воспаления прямой кишки в его острой форме. Характеризуется болями в животе и заднем проходе, появлением капелек крови на туалетной бумаге после дефекации.
Катаральный проктит может подразделяться на:
- катарально-геморрагический проктит (слизистая оболочка прямой кишки красного цвета, отечна, имеет большое количество кровоизлияний);
- катарально-гнойный проктит (на слизистой оболочке прямой кишки появляется гной);
- катарально-слизистый проктит (отек, воспаление прямой кишки сопровождается появлением большого количества слизи).
Эрозивный проктит
Эрозивный проктит характеризуется образованием эрозии на слизистой оболочке. Язвенный проктит – разновидность эрозивного проктита, когда на слизистой оболочке прямой кишки начинают открываться язвы. Бывает язвенно-некротический и гнойно-фиброзный проктиты.
Лучевой проктит
Лучевой проктит появляется в финале лучевой терапии. Характеризуется приступами острой боли, стул сопровождается гноем и кровью, на прямой кишке образуются язвы, может открыться свищ или даже лимфостаз, который, разрастаясь, способен закрыть пространство в прямой кишке.
Хронический проктит
Симптомы проктита в хронической форме проявляются не так интенсивно, но могут беспокоить в течение долгого времени. Периодически повторяются циклы обострения и ремиссии. Этот вид воспаления прямой кишки вызывается хроническими инфекциями, аутоиммунными заболеваниями, злокачественными опухолями прямой кишки, патологией сосудов.
Хронический проктит подразделяется на:
- атрофический проктит (истончение слизистой оболочки прямой кишки);
- гипертрофический проктит (утолщение и разрыхление слизистой оболочки).
1
Лечение проктита в МедикСити

2
Лечение проктита в МедикСити
3
Лечение проктита в МедикСити
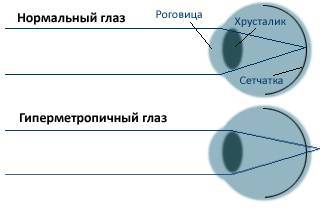
Лечение гиперметропии
Метод лечения дальнозоркости выбирается офтальмологом с учетом возраста пациента, его уровня физической активности, степени болезни, рода трудовой деятельности, наличия или отсутствия сопутствующей патологии. Консервативными методами вылечить дальнозоркость в настоящее время невозможно.
Оптическая коррекция осуществляется при помощи очков или контактных линз. Каждый из этих методов имеет свои преимущества и недостатки. Очки стоят дешево, но они не практичны, не удобны и травмоопасны. Современные контактные линзы позволяют добиться максимальной остроты зрения, комфортны, безопасны. Единственным их недостатком следует назвать высокую цену.
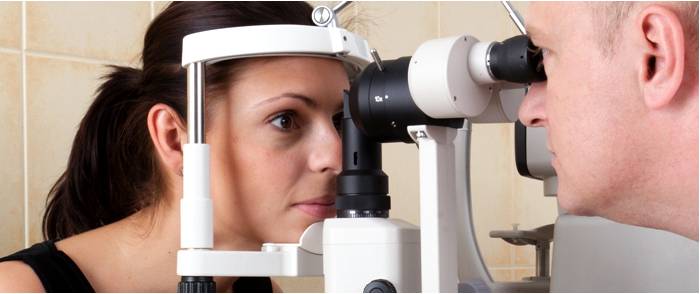
Пациентам с пресбиопией рекомендуются специальные мультифокальные линзы. С их помощью обеспечивается отличное качество зрения на любое расстояние. При этом пациент избавляется от необходимости носить с собой одновременно несколько очков (для чтения, для работы, для дали). Помимо этого человек может вести свой привычный образ жизни, заниматься спортом, водить без всяких опасений автомобиль.
Операции обычно проводят только после достижения пациентом возраста старше 18 лет. В зависимости от особенностей течения гиперметропии больному могут быть показаны различные хирургические методики. Все они направлены на восстановление оптической силы глаз, позволяющей добиться фокусирования преломленных лучей точно на сетчатой оболочке, а не за ней. Самыми популярными методиками оперативного вмешательства при гиперметропии в настоящее время являются: имплантация положительной линзы, термокератокоагуляция, термокератопластика, замена прозрачного хрусталика.