Скафоцефалия
Краниостеноз сагиттального шва – шва между теменными костями. Череп вытянут в передне-заднем направлении и уплощён в поперечном. Коронарный шов расширен, лобные и затылочные бугры значительно выступают.
Башенный череп
Пиргоцефалия, или башенный череп — дизостоз, возникающий при заращении коронарного и сагиттального швов. Череп вытянут кверху, удлинен и имеет либо островытяную, либо ладьевидную форму. Острая форма башенного черепа имеет название оксицефалия.
Кроме изменения формы, заращения, или грубого снижения подвижности швов, проявляющееся в их и большого родничка выбуханий, часто характерны дефекты развития других органов и тканей – синдактилия (сращения пальцев), уменьшение фаланг пальцев рук и ног, деформаций черепных отверстий с нарушениями по иннервации черепно-мозговыми нервами, деформация полостей носа и воздушных пазух черепа, аденоидные разрастания и другие нарушения.
Наблюдается экзофтальм, офтальмологически определяется атрофия зрительного нерва, застойные диски. Часто бывает нистагм (непроизвольные колебательные движения глаз), расстройства координации движений глаз. Интеллект может не страдать.
Акроцефалосиндактилия Аперта
Один из видов пиргоцефалии, относящийся к наследуемым. Башенный череп, выступающий приподнятый лоб, широкое плоское лицо, гипертелоризм (расширение расстояния между глазами), экзофтальм, синдактилия 2-5 пальцев рук и ног, полидактилия (лишние пальцы).
Челюстно-лицевой дизостоз Франческетти
Лицевой дизостоз: гипоплазия (уменьшение, недоразвитие) скуловых костей и нижней челюсти, удлиненный рот с открытым прикусом, изменение формы и размеров ушных раковин, изменение формы разреза глаз — внутренний край верхнего века направляется кверху, в противоположность формы века при синдроме Дауна.
Диагностика Осмотр педиатром визуально (общий осмотр, форма головы и её отдельных анатомических областей, осмотр рук и ног), неврологический осмотр (исследование черепно-мозговых нервов, рефлекторно-двигательная сфера, мышечный тонус, оценка психического развития и т. д), офтальмологический осмотр (исследование структур глаз, глазного дна, 2 пары черепно-мозговых нервов), ЛОР-осмотр (осмотр, исследование функций слуха и обоняния, воздухоносных пазух и путей), лабораторные и дополнительные методы исследования (общие анализы, генетические исследования, рентгенография, КТ, МРТ, УЗИ, ЭЭГ, РЭГ и т. д. по необходимости).
Лечение Исключается необходимость нейрохирургического и хирургического офтальмологического, оториноларингологического и ортопедического лечения. Следует учесть, что некоторые виды дизостозов лечатся только хирургическим путём. Коррекция неврологических нарушений: гипертензионно-гидроцефального синдрома (повышение внутричерепного давления), возбудимости, отставаний в психическом развитии, синдромов, сопровождающихся асимметрий рефлексов, мышечного тонуса и чувствительности. Лечение сопутствующей патологии офтальмологом, ЛОРом и ортопедом. Любое иное лечение, приносящее видимый эффект (массаж, гомеопатия, иглы, поведенческая игровая терапия, кинезитерапия, психотерапия матери и т. д.).
Решение найдётся!
Врач-остеопат Арсений Гуричев
Гидроцефалия — одна из причин увеличения размеров головы
Если спросить детских врачей, какая причина наиболее часто приводит к макроцефалии, то ответ будет такой: гидроцефалия. Действительно, именно гидроцефалия занимает ведущее место в структуре всех макроцефалий. Что это такое?
Гидроцефалия — это избыточное накопление ликвора (спинномозговой жидкости) в ликворных пространствах головного мозга, что происходит вследствие двух основных причин: чрезмерное выработка ликвора или же нарушение его всасывания и/или оттока. При некоторых патологиях имеет место совокупность этих процессов.
Почему нарушается выработка и отток ликвора? Причин довольно много. Назовем некоторые из них:
- Порок развития головного мозга;
- Последствия внутричерепных кровоизлияний;
- Осложнения инфекций и воспалительных процессов;
- Опухоли мозга.
При увеличении размеров ликворных пространств головного мозга увеличивается в размерах сама голова, появляются симптомы повышения внутричерепного давления.
Многим детям с различными формами гидроцефалии показано проведение нейрохирургической операции, которая поможет наладить ликвородинамику.
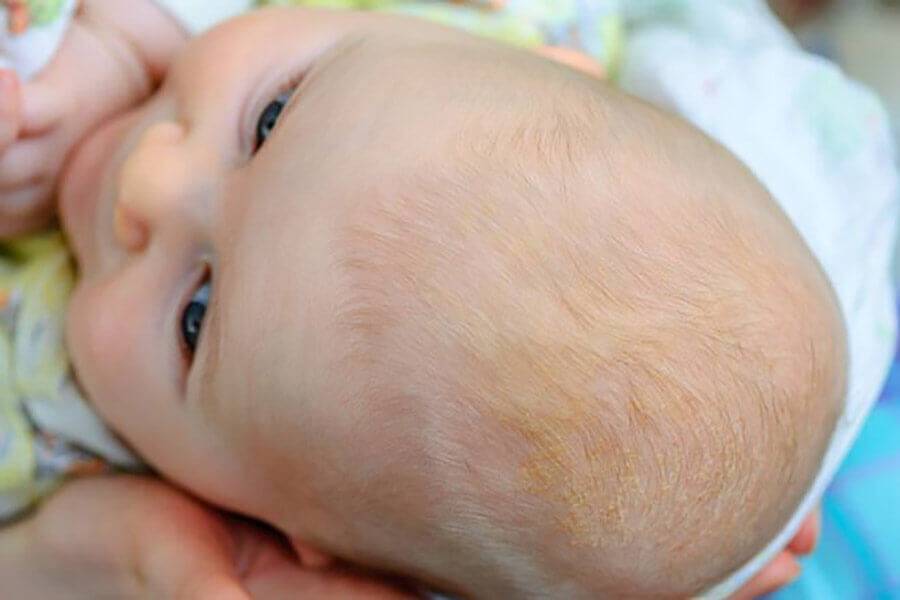
Причины алопеции у детей
К облысению детей могут привести различные факторы. Так, у ребенка на первом году жизни возможно физиологическое облысение — оно обусловлено постоянным трением головки малыша о подушку или матрасик. В таком случае рост волос возобновится со временем. Кроме того, причиной выпадения волос у грудничка может быть рахит.
У детей 1–3 лет появляется привычка постоянно гладить себя по голове или дергать собственные волосы, что также может привести к их чрезмерному выпадению. Это нормально. Однако, если родителям невыносимо смотреть на то, как малыш прощается с шевелюрой, можно постричь ему волосы покороче. Родителям стоит забеспокоиться лишь в том случае, если привычка не прошла к 4–5 годам — тогда нужно показать ребенка психологу.
Детей старше 3-х лет обычно отдают в садик. С этого возраста малышам угрожает риск подхватить инфекцию от других детей. Грибковые заболевания (микроспория волосистой части головы, стригущий лишай) могут стать причиной выпадения волос у детей старше 3 х лет. В этом же возрасте у детей может развиться тракционная алопеция (преимущественно у девочек) из-за того, что волосы заплетают в чересчур тугую прическу.
В возрасте 6–7 лет дети идут в школу. Это тот период, когда на них ложится очень большая ответственность: родители ждут успехов в школе, нужно привыкать к новой роли ученика, заводить друзей, проявлять себя в учебе. Малышу подчас бывает нелегко справиться с обрушившимся на него стрессом. В это время велик риск развития трихотилломании — психического расстройства, которое проявляется в неконтролируемом желании вырывать свои волосы. Самостоятельно побороть эту нехорошую привычку ребенок не способен, в этом случае требуется помощь специалиста.
Это важно У некоторых детей трихотилломания выражается не только в потребности вырывать волосы, но и съедать их. У таких школьников в желудке могут образоваться комья непереваренных волос
А это чревато серьезными проблемами со здоровьем.
Подростки могут столкнуться с себорейной алопецией. Эта патология связана с неправильным функционированием эндокринной системы и, как следствие, — сальных желез. По достижении ребенком совершеннолетия эта проблема должна исчезнуть.
Дети любого возраста могут столкнуться с очаговой алопецией. На сегодняшний день не существует исследований, которые объяснили бы причину возникновения этой патологии. Чаще всего придерживаются теории об аутоиммунном характере болезни. Телогеновое облысение также может развиться у каждого ребенка, если:
- он перенес какое-либо воспалительное заболевание;
- принимал лекарства (чаще всего — антибиотики);
- испытал передозировку витамина А или железодефицитную анемию;
- находился в состоянии продолжительного стресса;
- перенес травму или ожог;
- имеет проблемы с функционированием щитовидной железы;
- скудно питается.
Реабилитация
Если в ходе лечения детей СДВГ у детей был выбран правильный подход и соблюдался принцип комплексности, то положительные результаты не заставят себя ждать. Но для их закрепления необходимо осуществить ряд мероприятий, направленных на психосоциальную реабилитацию ребенка. Ведется такая работа по двум разным стратегиям, позволяющим сформировать или восстановить нарушенные расстройством навыки и знания. Это неизбежно приведет к улучшению социального функционированию ребенка с синдромом.
В эту работу вовлекается не только ребенок. Реабилитация не будет успешной без участия ближайшего окружения, учителей и воспитателей. Педагоги должны скорректировать учебную программу таким образом, чтобы она соответствовала возможностям ребенка и учитывала его особенности.
Но важнейшим условием выздоровления является изменение поведения родителей, а также их отношения к ребенку. Прежде всего, из речи мамы и папы должны исчезнуть слова «нет» и «нельзя». Это негативные методы воспитания, которые неприменимы к ребенку с СДВГ. Дело в том, что у таких деток довольно высокий порог чувствительности к различного рода наказаниям, а вот на похвалу они реагируют активнее. Если учесть эту особенность при построении взаимоотношений с детьми, то можно воспитательные мероприятия будут более успешными.
Еще одним условием для успешной адаптации ребенка является формирование адекватной самооценки. Добиться этого можно при сочетании индивидуальной и групповой психотерапии.
Степени задержки
Степени задержки выделяют в зависимости от числа возрастных интервалов, на которые психомоторное развитие малыша запаздывает.
- Лёгкая степень задержки (или, как её ещё называют, темповая задержка) диагностируется в случае, если отклонения в развитии не превышают трёх месяцев. Нарушения в развитии некоторых моторных навыков характерны для детей, которые болеют рахитом. При отсутствии симптомов повреждения мозга наблюдается полное восстановление всех психомоторных функций.
- Средняя степень задержки диагностируется в случае, если отставание в развитии составляет от 3-х до 6-ти месяцев. Она встречается у детей, которые перенесли менингит, страдают от эпилепсии, а также при различных формах энцефалопатии. Средняя степень задержки требует проведения комплексного обследования для диагностики причин отставания в развитии;
- Тяжёлая степень задержки диагностируется, если отставание в развитии составляет более 6-ти месяцев. Она сочетается с такими патологическими состояниями, как: пороки развития головного мозга, нарушения обменных процессов, генетические синдромальные состояния, гипотиреоз, энцефалит.
Лечебно-диагностические мероприятия при любой степени задержки психомоторного развития строго индивидуальны и определяются лечащим врачом после осмотра и сбора анамнеза.
Наши врачи

Румянцева Оксана Владимировна
Врач – педиатр, детский гастроэнтеролог
Стаж 15 лет
Записаться на прием

Тюкалова Наталья Рудольфовна
Врач-гематолог, педиатр, кандидат медицинских наук
Стаж 29 лет
Записаться на прием
Задержка развития речи у детей
Задержка речевого развития у детей может происходить по разным причинам. Основными из них принято считать:
- патологию развития во внутриутробном периоде;
- травмы головы в раннем возрасте;
- травмы психологического характера;
- задержку нервно-психического развития;
- проблемы со слухом;
- недостаток общения со взрослыми.
Клинические проявления задержки речевого развития у детей заключаются в следующем:
- в возрасте до 4-х месяцев ребёнок не реагирует на появление взрослого;
- в возрасте до 9-ти месяцев ребёнок не лепечет;
- в возрасте до 1,5 лет ребёнок испытывает проблемы с глотанием и жеванием;
- в возрасте 1,5 лет ребёнок не понимает простые слова и команды;
- к двум годам словарный запас ребёнка остаётся ограниченным и не расширяется;
- в возрасте до 2,5 лет ребёнок не умеет составлять простые предложения;
- в возрасте до 3-х лет речь ребёнка либо слишком медленная, либо слишком быстрая и неразборчивая;
- в возрасте 3-х лет ребёнок не умеет составлять предложения или использовать фразы взрослого;
- в возрасте старше 3-х лет ребёнок не понимает простые пояснения взрослого, у него постоянно открыт рот, наблюдается обильное слюнотечение, которое не связано с прорезыванием зубов.
Лечение задержки развития речи
Лечение задержки развития речи проводится разными способами и зависит от причины, из-за которой возникла данная проблема. Оно может заключаться в приёме соответствующих медикаментов или же путём проведения занятий со специалистами: логопедом, детским психологом, массажистом.
- Ротавирусная инфекция
- Физическое развитие ребёнка
Воронкообразная деформация грудной клетки (впалая грудь)
Воронкообразная деформация грудной клетки (впалая грудь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Этиология развития воронкообразной деформации
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет грудину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части грудины. Частое ассоциация воронкообразной деформации с другими заболеваниями опорно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани. Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Клинические проявления
Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором грудина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции грудины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к грудине. Если же, кроме того имеются дополнительно ассиметрии грудины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая грудь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая грудь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая грудь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной груди, которые обычно включает измерения расстояния от грудины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная грудь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области грудины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой грудью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к грудине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной грудью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.
Причины формирования
Наука до сих пор не может дать точного ответа на вопрос, как возникают те или иные психические расстройства. С синдромом дефицита внимания дело обстоит так же. Однако данных, собранных в ходе различных исследований, хватило для того, чтобы сделать некоторые предположения относительно причин развития СДВГ:
- патология может развиваться под воздействием ряда биологических факторов. Прежде всего к ним относятся негативные процессы, развивающиеся на фоне органических поражений мозга и ЦНС. Достоверно известно, что синдром передается по наследству. Генные мутации приводят к сбою обменных процессов в головном мозге человека. Изменить работу нейромедиаторных систем также могут некоторые лекарства и химические вещества;
- сказаться на работе головного мозга могут его органические поражения. Чаще всего к развитию синдрома приводят патологические процессы, происходящие во внутриутробном периоде. Если плод испытывал недостаток в кислороде (гипоксия) или беременность была отягощена другими факторами, то вероятность развития СДВГ у ребенка возрастает в несколько раз. В группу риска входят дети, рожденные слишком молодыми женщинами (до 20 лет) или роженицами старше 40 лет. Негативно сказывается употребление будущей мамой алкоголя, табакокурение и прием некоторых лекарственных препаратов;
- семейные факторы также сказываются на психическом и психологическом здоровье ребенка. Спровоцировать развитие синдрома или усугубить состояние ребенка могут постоянные скандалы в семье, наличие родственников, страдающих алкоголизмом, криминальное окружение. Низкое социальное положение, сочетающееся с другим факторами, может стать причиной не только СДВГ, но и более серьезных проблем с психикой.
Есть ряд факторов, не оказывающих прямого влияния на развитие синдрома, но они могут усугубить ситуацию при наличии других предпосылок. Например, неблагоприятная окружающая среда может стать причиной того, что в детский организм попадут тяжелые металлы и их соединения. К второстепенным факторам можно отнести несбалансированное питание (недостаток витаминов и других полезных веществ).
Несмотря на то, что чаще в группу риска попадают дети из семей с низким социальным положением, синдром встречается в самых разных слоях общества. Согласно статистике, СДВГ встречается одинаково часто на всех континентах, среди представителей всех национальностей и рас. Но одна закономерность все же была выявлена: данному расстройству больше подвержены мальчики, чем девочки (3:1).
Профилактика деформаций головы малыша
Несколько простых мер профилактики могут предотвратить синдром «плоской головы»
Важно, чтобы малыш, лежа в кроватке, постоянно менял положение головы: если головка ребенка была повернута влево во время предыдущего сна, ее следует повернуть вправо в течение следующего. Это же правило применяется к ночному сну
Профилактика плагиоцефалии — это смена положения головы каждый раз, когда ребенка укладывают в кроватку.
Не менее важна и профилактика постоянного лежания. Ребенку не стоит постоянно находиться в кроватке или манеже, люльке
Важно, чтобы малыш некоторое время находился на животе, чтобы укрепить мышцы шеи, живота и спины. Тренированные мышцы шеи помогают улучшить контроль над положением головки, что позволяет малышу принимать более удобные положения во сне.
Вертикальное положение — это тоже профилактика аномалий формы головки. Можно держать ребенка на руках поддерживая спину и голову с шеей. Пребывание на руках — это, пожалуй, лучшая после лежания на животе, позиция, чтобы предотвратить начало плагиоцефалии.
При наличии мышечной кривошеи нужно как можно более раннее начало лечения, чтобы не возникало выраженных деформаций костей. Нельзя использовать подушки, матрас или иные приспособления для исправления или предотвращения синдрома плоской головы. Младенцы могут спать с подушкой только после года.
Пройдите тестТревожность ребенка
Ребенок проявляет беспокойство и жалуется на страшные сны? Не может сосредоточиться на занятии, волнуется и часто жалуется на больной живот? Наш тест поможет определить уровень тревожности у ребенка и подскажет дальнейшую тактику поведения.
Использованы фотоматериалы Shutterstock
Квалификация
Член Международного общества трансплантации и восстановления волос ISHRS, США, член Российского общества трихологов и действительный член Общества врачей Европы, член FUE EUrope. Более чем 17ти летний опыт по трансплантации волос по новейшим методикам в России и зарубежных клиниках.
Выпускница ДонМИ, 1992 год. Интернатура дерматовенерология. С 1998 года работает по пересадке волос в клиниках Греции, Италии, Франции, Португалии, Сербии. В 2004 году осваивает новый полностью безоперационный способ пересадки волос FUE/FUI и начинает сотрудничать с компанией DHI. С 2008 года работает в Ирландии и Англии, используя более совершенный способ безоперационной трансплантации волос Н+. После обучения в России на курсах повышения квалификации, Шнайдер становится членом Российского общества трихологов. С 2009-2010 года внедряет в России усовершенствованную методику безоперационной пересадки волос на основе Н+, которая получает название HFE (в международной аббревиатуре: изъятие способом FUE manually панчем 0,6-0,8мм и постановка способом FUI с имплантером choi 0,6-0,8мм).
Регулярно проводит трансплантацию волос за рубежом.
К каким докторам следует обращаться если у Вас Родовые травмы головы :
Неонаталог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Родовые травмы головы , ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Каковы симптомы синдрома «плоской головы» у младенцев?

Наиболее яркие и заметные особенности плагиоцефалии:
Одна сторона головы сплющена, а другая сторона выглядит нормально.
Череп деформируется с одной стороны или в области затылка.
Задняя часть черепа полностью плоская, а остальная часть головы имеет нормальную форму.
Голова, если смотреть сверху, выглядит как параллелограмм или имеет вытянутую форму, а не округлую, как обычно
Голова также может выглядеть овальной или похожа на круг, скошенный с одной стороны.
Родители руками могут чувствовать сплюснутую кость по бокам или на затылке, когда осторожно проводят по голове ребенка.
Как и когда проводится оценка психомоторного развития?
Определение уровня психомоторного развития включает в себя оценку социальной адаптации ребёнка, развитие его эмоций, речи, оценку общей моторной деятельности, активности мелкой моторики.
Психомоторное развитие детей дошкольного возраста оценивается с различной частотой в каждом из возрастных периодов. Это напрямую связано со скоростью физического и психоэмоционального развития в раннем возрасте и замедлением темпов развития в старшем возрасте. Так, оценка психомоторного развития предполагается
- на 1-ом году жизни — ежемесячно;
- с 1 до 2-х лет — каждые 3 месяца;
- с 2 до 6-ти лет — ежегодно.
Оценка психомотороного развития подразумевает определение соответствия уровня развития ребёнка его возрасту, либо же констатацию факта опережения или отставания развития.
Определяем факторы риска и боремся с ними адекватными методами
Ряд факторов, которые могут спровоцировать выпадение волос у детей младшего возраста, схожи с оными у взрослых, а некоторые будут специфичными именно для конкретного возраста. Рассмотрим чуть подробнее основные из них.
1) Болезни, связанные с расстройствами работы эндокринной системы, нарушения в работе печени, надпочечников или почек могут в числе прочих симптомов проявляться и в потере волос
Следует помнить, что, если взрослый человек сразу способен обратить внимание на изменения в состоянии здоровья, то дети, особенно дети младшего возраста, даже врачу зачастую могут объяснить что-то с трудом. Поэтому, даже если вы не замечаете кроме выпадения волос у детей никаких перемен в поведении ребенка, это все равно повод проконсультироваться с педиатром
Особенно пристальным врачебное и родительское внимание должно быть в том случае, если ребенок перенес курс гормонального лечения.
2) Телогеновая алопеция – это вид облысения, который встречается особенно часто у маленьких детей. Название этой причины выпадения волос у детей взято из названия стадии роста волос, а именно того периода, когда волос примерно на три месяца останавливается в росте, как бы «засыпает». Это финальная стадия цикла для одного волоса. Далее идет повторение идентичного цикла, когда новый волос сменяет старый. Речь может идти о телогеновой алопеции в том случае, если волосы своевременно не «пробуждаются». Иногда, если речь идет о совсем маленьком ребенке, этот процесс может наладиться самостоятельно (но обратиться к врачу все же нужно), но чаще состояние свидетельствует об избытке в организме малыша витамина А.
3) Травматизация стержня волоса – причина выпадения волос у детей, которая может быть связана с последствиями воздействия на кожу головы химикатов или же из-за слишком сильного механического давления на волосы. Зачастую с этим сталкиваются девочки, которым родители слишком туго заплетают волосы или же используют травмирующие волосы резинки и заколки.
4) Часто волосы у детей начинают редеть и выпадать из-за невротического расстройства, которое называется трихотилломания. Проявляется это заболевание в стремлении ребенка постоянно тянуть и дергать себя за волосы, причем довольно сильно. Если проблему не выявить своевременно, это может иметь далеко идущие последствия не только для психического здоровья малыша, но и для роста волос, как такового. При систематическом механическом воздействии на волосы их рост может замедлиться и даже прекратиться вовсе, особенно, если вследствие выдергивания появляются мини-шрамы.
5) Дерматологические заболевания, в частности стригущий лишай – еще одна характерная «детская» причина выпадения волос у детей. Клиническая картина в данном случае характеризуется наличием сначала обломанных волос на пораженном участке, а затем и образованием проплешин, на которых наблюдается воспаление, шелушение и сильный зуд. Это заболевание относится к грибковым, поэтому лечить его должен дерматолог.
6) Пубертатный период – один из сложнейших периодов для организма ребенка, когда происходит гормональная перестройка всего организма на «взрослые рельсы». И это тоже может стать причиной выпадения волос у подростков. Повышенная эмоциональность нередко приводит к стрессам, которые, как известно, негативным образом влияют на волосяные фолликулы.
Гидроцефалия — одна из причин увеличения размеров головы
Если спросить детских врачей, какая причина наиболее часто приводит к макроцефалии, то ответ будет такой: гидроцефалия. Действительно, именно гидроцефалия занимает ведущее место в структуре всех макроцефалий. Что это такое?
Гидроцефалия — это избыточное накопление ликвора (спинномозговой жидкости) в ликворных пространствах головного мозга, что происходит вследствие двух основных причин: чрезмерное выработка ликвора или же нарушение его всасывания и/или оттока. При некоторых патологиях имеет место совокупность этих процессов.
Почему нарушается выработка и отток ликвора? Причин довольно много. Назовем некоторые из них:
- Порок развития головного мозга;
- Последствия внутричерепных кровоизлияний;
- Осложнения инфекций и воспалительных процессов;
- Опухоли мозга.
При увеличении размеров ликворных пространств головного мозга увеличивается в размерах сама голова, появляются симптомы повышения внутричерепного давления.
Многим детям с различными формами гидроцефалии показано проведение нейрохирургической операции, которая поможет наладить ликвородинамику.
Какие лечебные мероприятия следует проводить
Любое лечение может иметь место быть только по назначению врача. И зависеть оно будет напрямую от поставленного диагноза. Так, своевременное выявление и лечение эндокринных нарушений чаще всего приводит к положительному результату, поскольку при устранении первопричины, уходят и симптомы, и волосы начинают расти нормально. Это же касается и телогенового облысения.
В том же случае, когда речь идет о механическом повреждении волос, бывает достаточно ослабить плетение косичек или же вообще отказаться от него хотя бы на время и выбрать более комфортные мягкие резинки – и проблема решится сама собой.
Стригущий лишай предполагает курс лечения противогрибковыми лекарствами, который чаще всего не превышает по длительности восьми недель. Мыть голову в этот период нужно специальным лечебным шампунем.
Трихотилломания требует комплексного подхода. Это область компетенции психологов и психиатров, которые проводят с детьми беседы, специализированные тренинги, а также проводят сеансы расслабляющей терапии. Применительно к выпадению волос у детей здесь нет «клиники». Как только ребенок перестает выдергивать волосы, их рост нормализуется.
Заместитель Главного Врача, врач-трихолог
Квалификация
В 2012 году окончила ДонНМУ им.Горького по специальности «Стоматология».
С 2007-2011 года посещает кружок по специальности «Хирургия» на базе кафедры «Оперативная хирургия» ДонНМУ.
Клиническая Ординатура по специальности «Хирургия» на базе ФГБУ им. Бурназяна по специальности «Стоматология хирургическая».
В 2018 году курс профессиональной переподготовки на базе Учебного Центра Дополнительного профессионального образования «Образовательный стандарт» по специальности «Организация здравоохранения и общественное здоровье».
Соискатель ученой степени кандидата медицинских наук.
Дипломированный специалист, постоянный участник международных и российских тематических профессиональных семинаров, форумов, конгрессов по вопросам эстетической медицины.
Синдром Поланда
Синдром Поланда назван в честь Альберта Поланда, который впервые описал этот вид деформации грудной клетки в результате наблюдений в школе и относится к спектру заболеваний, которые связаны с недоразвитием грудной стенки. Этот синдром включает аномалии развития большой грудной, малой грудной мышц, передней зубчатой мышцы, ребер, и мягких тканей. Кроме того, может наблюдаться деформация руки и кисти.
Заболеваемость синдромом Поланда составляет примерно 1 случай на 32 000 родившихся детей. Этот синдром в 3 раза чаще встречается у мальчиков, чем у девочек, и у 75% пациентов поражается правая сторона. Существует несколько теорий относительно этиологии этого синдрома, которые включают в себя аномальную миграцию эмбриональной ткани, гипоплазию подключичной артерии или внутриутробной травмы. Тем не менее, ни одна из этих теорий не доказало свою состоятельность. Синдром Поланда редко ассоциирован с другими заболеваниями. У некоторых пациентов с синдромом Поланда встречается лейкемия. Существует определенная ассоциация этого синдрома с синдромом Мебиуса (односторонний или двусторонний паралич лицевого нерва, отводящего глазного нерва).
Симптомы синдрома Поланда зависят от степени дефекта и в большинстве случаев это косметические жалобы. У пациентов с наличием значительных костными дефектов, могут быть выбухания легкого, особенно при кашле или плаче. У некоторых пациентов возможны функциональные нарушения и дыхательные нарушения. Легкие сами по себе не страдают при этом синдроме. У пациентов со значительными дефектами мышечной и мягких тканей могут стать очевидными снижение толерантности к физическим нагрузкам.