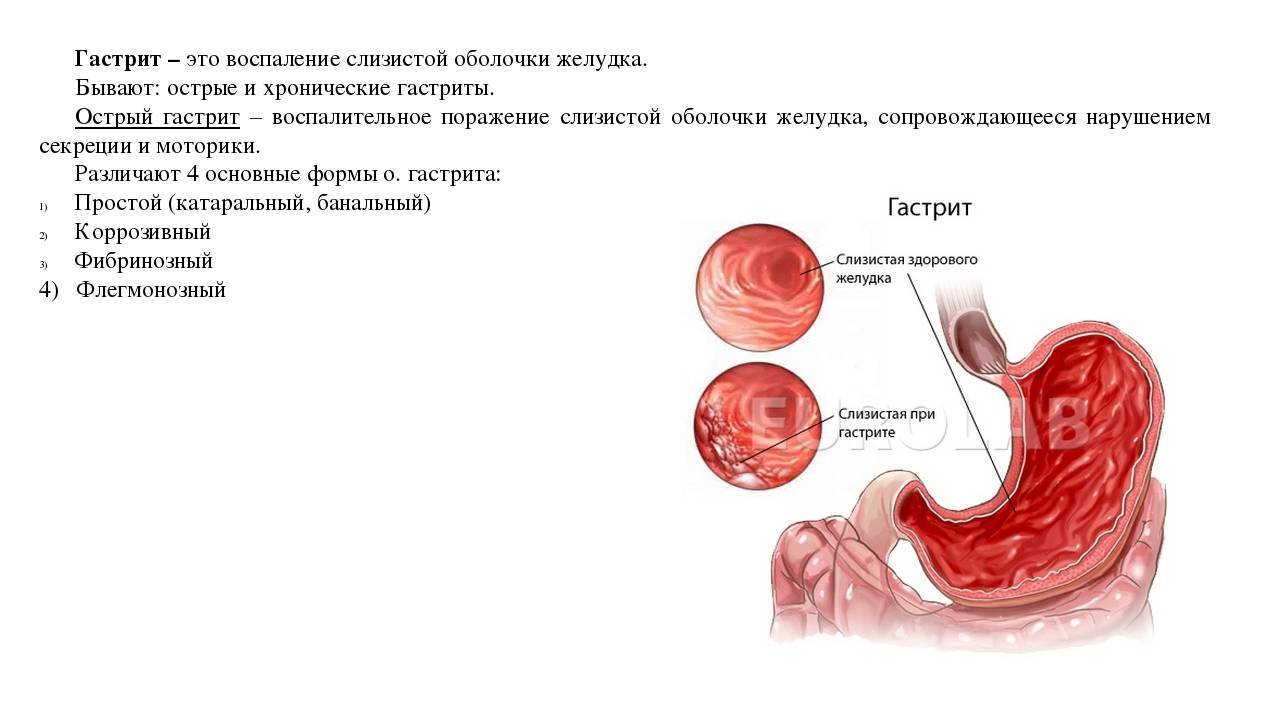
Лечение
Учитывая этиологию заболевания, врач назначает лекарственную терапию. Перед этим обязательно проводят комплексное обследование. Если причина пленки перед глазами скрывается в наличии катаракты, глаукомы, отслоения сетчатки, то в основном пациентам назначают хирургическое вмешательство. При нарушении рефракции эффективным будет применение лазерной коррекции. Развитие незначительных отклонением можно устранить коррекцией с помощью очков и контактных линз.
Воспалительные процессы, которые сопровождаются инфекцией, лечатся медикаментозным лечением. Избавится от усталости и синдрома сухого глаза можно с помощью увлажняющих офтальмологических капель. К таким средствам относятся: Визин, Натуральная слеза.
Стоит отметить, что пленка на глазах, которая не проходит несколько дней, является признаком заболеваний глаз. Если причина скрывается в усталости или воздействии внешних факторов, то такие проявления должны самостоятельно исчезнуть после отдыха. Если вовремя не заниматься лечением офтальмологических заболеваний, то может понадобиться операция.
Избавиться от таких проявлений можно единственным методом – своевременно обращаться к врачу. Если такие симптомы появились в детском возрасте, то понадобится комплексное обследование организма. После этого врач назначает лекарственную терапию. В противном случае возникает риск частичной или полной потери зрения.
Причины возникновения
В составе слизистой оболочки глаза — подслизистая и эпителий. Одной из функций конъюнктивы является образование слезной жидкости. Работа железы слизистой заключается в ее увлажнении и защите от воздействий. Если продолжительное время конъюнктиву что-то раздражает, эпителий может трансформироваться. Начинается развитие соединительной ткани, и глаза закрывает прозрачная пленочка, которая мешает нормально жить, иногда двигается и отслаивается.
Существуют разные факторы, вследствие воздействия которых перед глазами растет и собирается белая пленка. Основные причины развития птеригиума:
- продолжительное воздействие УФ-лучей;
- конъюнктивит;
- синдром сухого глаза;
- рефракционные недуги;
- механические внешние воздействия (песок, пыль), которые усиливаются во время порывов ветра;
- катаракта;
- воспаление в зрительном нерве;
- глаукома;
- мигрень;
- продолжительное пребывание за компьютером;
- применение определенных медпрепаратов;
- инсульт;
- липодермоид;
- опухоль в мозге.
У младенцев
Если пленкой покрываются глаза новорожденного, то возможно причина в том, что в слезном канале отсутствует проходимость. Болезнь называют дакриоциститом. Она бывает у 5% маленьких детей. Существуют следующие причины появления патологии:
- отсутствие слезного канала;
- аномальные процессы в протоках;
- повреждение лица младенца щипцами акушера при рождении.
Во время внутриутробного развития плода его носослезные протоки закупоривает желатинообразная пленка. Поэтому в дыхательные пути не происходит попадание околоплодных вод. Как правило, после рождения младенца пленочка прорывается. Если этот процесс отсутствует, проток остается закрытым. При таком патологическом состоянии возникают застойные явления.
Особенности изменения цвета глаз в зависимости от начального
Существует взаимосвязь от того, с каким оттенком глазных яблок родился малыш, каким он стал в процессе взросления:
- Голубой. Глаза такого цвета могут потемнеть или посветлеть. Они могут стать темно-карими при достаточной концентрации меланина.
- Серый. Наиболее часто из серого оттенка образуется зеленый или карий цвет.
- Синий. Пигментация встречается у северных народов. Она образуется в результате большого скопления пигментов. Дети с таким оттенком глаз могут стать голубоглазыми или сероглазыми.
- Черный. Пигментация характерная для южных народов. Часто оттенок глаз так и остается черным, но количество пигмента может стать меньше, поэтому радужка приобретет карий оттенок.
- Карий. Оттенок появляется также от южных народов. Чаще всего он не меняется, таким и остается. Но существуют возможности, когда он может перейти в зеленый цвет.
- Зеленый. Зеленоглазый ребенок рождается от родителей, имеющих зеленый, реже карий цвет радужной оболочки. Это наиболее редкий цвет, который впоследствии у младенцев может перейти в голубой или серый оттенок.
Возможно ли лечение птеригиума без операции?
В настоящее время медикаментозное лечение этого заболевания не является эффективным. Однако ученые активно работают в данном направлении. Так, израильские исследователи предложили и опробовали новый метод удаления пленки на глазу. Для этого применяется специальное вещество — дипиридамол, благодаря которому новообразование сокращается практически в два раза без хирургического воздействия. Исследование проходило под руководством Моше Рогозницкого. Совместно с ним работали ученые из Ариэльского университета (Самария) и Исследовательского института Мед-инсайт (Нью-Йорк). Дипиридамол применялся на 25 добровольцах с высокой степенью птеригиума. Это вещество обладает артериодилатирующими и сосудорасширяющими свойствами. Уже более 50 лет оно успешно применяется в кардиологии для лечения стенокардии. В последнее время офтальмологи используют дипиридамол для борьбы с офтальмогипертензией и ретинальными кровоизлияниями. Однако с целью устранения пленки на глазах вещество было задействовано впервые. По итогам, в 52,4% случаев удалось сократить площадь разрастания новообразования в 1,5-2 раза. Кроме того, пациенты отметили, что они частично избавились от неприятных симптомов жжения и зуда в глазах. В ближайшее время данную методику безоперационного лечения птеригиума собираются внедрить в Турции, Индии и ряде западноевропейских стран.

Однако следует отметить, что достоверно воздействие дипиридамола на органы зрения, пораженные этим новообразованием, пока не изучено. Помните, что категорически запрещено самостоятельно применять какие-либо медицинские препараты без назначения врача. Пленка достаточно быстро и эффективно удаляется с глаз хирургическим путем. Если не допускать прогрессирования заболевания, можно полноценно восстановить работу органов зрения и избавиться от дискомфортных ощущений.
На сайте Очков.Нет представлен большой выбор контактных линз. Вы можете выбрать в нашем ассортименте продукцию от мировых брендов. Доступные цены, высокий уровень сервиса и быстрая скорость доставки делают онлайн-покупку невероятно привлекательной для многих клиентов!
Причины появления заболевания
Об этиологии пингвекулы говорить достаточно трудно, поскольку до конца она не исследована. Болезнь в большинстве случаев развивается на фоне прогрессирующих дистрофических либо возрастных изменений, происходящих в конъюнктиве. Поскольку процессы метаболизма в организме с возрастом замедляются, происходит снижение скорости обмена веществ, в том числе белков и жиров. В совокупности это приводит к нежелательным накоплениям этих компонентов, что способствует развитию пингвекулы.
Специалисты выделяют в патогенезе этого заболевания глаз дегенерацию коллагеновых волокон, расположенных в стромальной части конъюнктивы, и истончение эпителия, как следствие. На такого рода изменения могут влиять ультрафиолетовые излучения, которые, как известно, стимулируют выработку фибриллярного белка — эластина. Он синтезируется фибробластами и, в свою очередь, негативно влияет на строение конъюнктивы, приводя к дистрофическим изменениям.
 Пингвекула может стать следствием рецидивирующего раздражения конъюнктивы выхлопными газами, дымом, обычным ветром, всевозможными токсическими выбросами (в частности производственными), а также химическими веществами. Некоторые офтальмологи считают, что длительное ношение контактных линз также провоцирует зарождение новообразований на глазу. Но на эту тему был проведен ряд исследований, заключения которых не подтвердили достоверность данной теории.Кроме того, пингвекула образуется на фоне травм и рубцовых изменений в оболочке глаза, а также хронического воспаления (конъюнктивита). Примерно в 50% случаев болезнь в одинаковой форме развивается на обоих глазах, но она характеризуется относительно слабыми способностями к прогрессированию (т.е. нарост едва заметно увеличивается в диаметре), а также доброкачественной природой. При малом размере пингвекула никоим образом не влияет на жизнедеятельность больного.
Пингвекула может стать следствием рецидивирующего раздражения конъюнктивы выхлопными газами, дымом, обычным ветром, всевозможными токсическими выбросами (в частности производственными), а также химическими веществами. Некоторые офтальмологи считают, что длительное ношение контактных линз также провоцирует зарождение новообразований на глазу. Но на эту тему был проведен ряд исследований, заключения которых не подтвердили достоверность данной теории.Кроме того, пингвекула образуется на фоне травм и рубцовых изменений в оболочке глаза, а также хронического воспаления (конъюнктивита). Примерно в 50% случаев болезнь в одинаковой форме развивается на обоих глазах, но она характеризуется относительно слабыми способностями к прогрессированию (т.е. нарост едва заметно увеличивается в диаметре), а также доброкачественной природой. При малом размере пингвекула никоим образом не влияет на жизнедеятельность больного.
На начальном этапе развития для этой патологии характерно латентное (бессимптомное) течение, тогда как клиническое проявление констатируется уже при увеличении объема новообразования. Пациенты также могут жаловаться на определенный дискомфорт, проявляющийся ощущением чрезмерной сухости в глазу. В случаях, когда нарост увеличивается и причиняет неудобства больному, офтальмолог может посоветовать удаление пингвекулы глаза хирургическим путем.
 При периодическом раздражении нароста может появиться гиперемия конъюнктивы — человек жалуется на постоянное ощущение инородного предмета в глазу, что приводит к повышенному слезотечению. Редко эта патология провоцирует помутнение роговицы.
При периодическом раздражении нароста может появиться гиперемия конъюнктивы — человек жалуется на постоянное ощущение инородного предмета в глазу, что приводит к повышенному слезотечению. Редко эта патология провоцирует помутнение роговицы.
Гнойные воспаления глаз: возможные причины
Если вы обнаружили у детей гной в глазах, самое разумное решение в такой ситуации — обратиться к профессиональному врачу для выяснения причин воспаления. Наилучший вариант — вызвать педиатра на дом: клиника «Гармония» гарантирует приезд специалиста в течение часа.
Лечение гнойных воспалений глаз — дело медицинских работников, однако всем родителям полезно знать, какие заболевания или патологические состояния могут провоцировать возникновение данной ситуации. Рассмотрим наиболее частые причины гнойных поражений глаз у детей.
Конъюнктивит
Самое распространенное заболевание, из-за которого у ребенка часто гноятся глаза, — конъюнктивит: воспаление слизистой оболочки глаза. Болезнь имеет множество разновидностей и вызывает, помимо гнойных воспалений, другие симптомы.
Существует 3 типа конъюнктивита:
- Бактериальный;
- Вирусный;
- Аллергический.
 Бактериальный конъюнктивит вызывают стафилококки, пневмококки, в редких случаях — гонококки. Заболевание характеризуется покраснением глаз и постоянным выделением гнойного содержимого.Лечение — антибактериальные лекарства, назначенные врачом.
Бактериальный конъюнктивит вызывают стафилококки, пневмококки, в редких случаях — гонококки. Заболевание характеризуется покраснением глаз и постоянным выделением гнойного содержимого.Лечение — антибактериальные лекарства, назначенные врачом.
Вирусный конъюнктивит развивается, как правило, на фоне ОРВИ и проявляется позже основных признаков болезни — кашля, насморка, температуры. Первичными причинами гнойного воспаления глаз могут быть аденовирусные инфекции, корь, герпес. Лечение назначает врач; терапия зависит от возбудителя болезни.
Аллергический конъюнктивит возникает при контакте ребенка с раздражающим фактором. Аллергеном может быть пыльца некоторых растений, шерсть животных, продукты питания, средства гигиены. Основной тип лечения при аллергическом конъюнктивите — устранение контакта с аллергеном и параллельная симптоматическая терапия.
Дакриоцистит
Дакриоцистит — воспаление слезной полости. Каналы, по которым отводится слезная жидкость, имеют извилистую структуру — если возникает сужение и блок на любом участке слезного пути, это создаёт благоприятную среду для инфицирования и воспаления.
Болезнь диагностируется в основном у новорожденных и грудных детей. Если вы обнаружили, что у вашего ребенка загноились глаза, а слезная жидкость в избытке омывает глазное яблоко, это может свидетельствовать о наличии дакриоцистита.
Малыша с дакриоциститом обязательно надо показать врачу: он назначит наиболее эффективный способ терапии в зависимости от конкретной клинической ситуации. В ряде случаев дакриоцистит устраняется консервативными методами: применяются препараты для местной терапии и массаж. В более сложных ситуациях требуется хирургическое вмешательство — механическая прочистка слезного пути.
Другие причины
 Если у новорожденного ребенка гноятся глаза, это может быть следствием инфицирования при прохождении через родовые пути. Лечение в таком случае назначается после выявления возбудителя заболевания. В некоторых случаях патогенные микроорганизмы попадают в органы зрения ребенка через нестерильные медицинские инструменты.
Если у новорожденного ребенка гноятся глаза, это может быть следствием инфицирования при прохождении через родовые пути. Лечение в таком случае назначается после выявления возбудителя заболевания. В некоторых случаях патогенные микроорганизмы попадают в органы зрения ребенка через нестерильные медицинские инструменты.
Другие причины, которые могут спровоцировать гнойное воспаление:
- Посторонние тела в глазу (реснички, пыль, части тел насекомых);
- Острая стадия глаукомы (болезнь, при которой повышается внутриглазное давление);
- Низкий иммунный статус ребенка.
Иногда гнойные воспаления — следствие несоблюдения элементарной гигиены: мамы недостаточно тщательно промывают глаза малыша по утрам или ребенок трет глаза грязными руками и заносит туда бактерии.
Какова бы ни была причина гнойного воспаления, заниматься самолечением — опасно. Народные методы могут временно устранить симптомы болезни, но не их причину. Только специалист по детским болезням может решить проблему эффективно и грамотно, поэтому лучший вариант при нагноении глаз — вызвать опытного врача и доверить ему заботу о здоровье и самочувствии ребенка.
Записаться на прием к врачу вы можете по телефону
или с помощью системы онлайн-записи на сайте
Записаться к врачу
Какие заболевания обычно сопровождаются нагноением глаза?
- Дакриоцистит – самая распространенная проблема, которая возникает у более, чем половины новорожденных. Связана она с закупоркой слезно-носовых протоков. В норме у человека основная часть слезной жидкости проникает по протокам в полость носа. Однако у грудничка, который пока находится в утробе матери, протоки в носовой полости перекрыты тонкой пленочкой. Когда малыш рождается и издает свой первый крик, эта пленка разрывается, и все процессы входят в норму. Но так происходит не всегда. Если пленке не удалось разорваться, в слезно-носовых протоках возникает застой жидкости, где быстро начинают множиться вредоносные микроорганизмы и образуется нагноение.
- Вирусный конъюнктивит – явление довольно редкое у новорожденных, оно может возникать либо как осложнение после перенесенного ОРВИ, либо как подхваченный от матери вирус герпеса. При заражении вирусной инфекцией гнойные выделения имеют светлую окраску и не имеют запаха. Глазки не зудят и не отекают, а основными признаками возникшей проблемы являются увеличение лимфатических узлов, а также высыпания на коже в области глаза и на слизистой оболочке.
- Если малыш подхватил бактериальную инфекцию (пневмококки, стафилококки, дифтерийная палочка, гонококки), то в области глаза может появиться бактериальный конъюнктивит. Симптомы у этого заболевания явные: из глаза выделяется сероватая или зелено-желтая слизь с неприятным запахом, глазки сильно отекают, слизистая оболочка краснеет. После того, как малыш просыпается, его ресницы оказываются склеенными. Кроме того, у ребенка может появиться неприязнь к яркому свету и обильное выделение слезной жидкости. Эти признаки часто сопровождает повышенная температура тела.
- Конъюнктивит как аллергическое проявление. Аллергические реакции чаще всего сопровождаются зудом, поэтому малыш стремится все время чесать глазки руками. При таком типе конъюнктивита глаза становятся отекшими и покрасневшими. Помимо слезной жидкости, из глаз выделяется вязкая светлая слизь.
- Проблема в области глаз не всегда сопровождается нагноением. К примеру, глазик у ребенка может покраснеть, если атрофирован зрительный нерв или если в глаз попросту попала ресничка.

Когда пленочка на глазах носит патологический характер
Выделяют несколько причин, из-за которых образуется патологическая пленочка на глазах у младенцев:
Безоперационное лечение глаз за 1 месяц.
- Дакриоцистит . Это патология слезного канала, при которой он сужается или закупоривается инородным веществом. Это приводит к скоплению бактерий внутри слезного мешка. Поэтому постепенно в нем образуется гной, который выделяется на поверхность органов зрения. Если надавить на слезный мешок младенца, из него будет появляться все больше гноя. Чаще всего такое образование сосредоточено только на одном глазу.
- Конъюнктивит . Прозрачная пленка может наблюдаться при вирусной форме, гнойная – во время бактериального заражения. В обоих случаях воспаляется конъюнктива глаза. Дополнительно у ребенка появляется светобоязнь, повышенная продукция слезной жидкости, болезненность глаз. Младенец становится плаксивым. По утрам у него склеены ресницы, если причина в бактериальном конъюнктивите.
- Результат жизнедеятельности бактерий нормальной микрофлоры. Микроорганизмы в течение жизнедеятельности вырабатывают различные вещества, которые скапливаются во внутреннем углу глаз ребенка. Это считается нормальным явлением. Но если родители станут пренебрегать таким состоянием, постепенно оно перейдет в инфекционно-воспалительное заболевание, которое приведет к нагноению.
- Инфекционно-воспалительные заболевания век (блефарит), роговицы (кератит). Причиной также является результат размножения микроорганизмов.
 Все вышеперечисленные состояния требуется лечить в незамедлительно порядке. Чем больше родители будут ожидать, тем выше риск развития осложнений. У младенцев иммунная система часто недостаточно развита, чтобы самостоятельно побороть воспалительный процесс. Поэтому без медикаментозных средств обойтись нельзя.
Все вышеперечисленные состояния требуется лечить в незамедлительно порядке. Чем больше родители будут ожидать, тем выше риск развития осложнений. У младенцев иммунная система часто недостаточно развита, чтобы самостоятельно побороть воспалительный процесс. Поэтому без медикаментозных средств обойтись нельзя.
Промывание глаз
Существуют медикаментозные и народные способы, с помощью которых можно промыть глаза ребенку без вреда для его органов зрения и всего организма в целом:
- Фурацилин . Это препарат, который вызывает побочные эффекты в крайне редких случаях, только при индивидуальной непереносимости. Для младенцев необходимо сделать слабо концентрированный раствор. Для этого половинку одной таблетки растворяют в стакане воды. После полного остывания ватные диски окунают в жидкости, начинают протирать глаза от наружного к внутреннему углу глаза.
- Ромашка . Это растение обладает антибактериальным, обезболивающим действием. Оно эффективно снимает раздражение и покраснение. Необходимо заваривать небольшое количество растения в горячей воде, затем настаивать до полного остывания.
- Череда . Это растение, которым можно не только протирать глаза, но и купать младенца в слабом отваре. Способ приготовления тот же, что и у ромашки.
 Если у ребенка наблюдается бактериальный конъюнктивит с образованием гнойного инфильтрата, следует протирать глаза таким образом, чтобы все образовавшиеся выделения смылись . После этого можно наносить лекарственное средство, обладающее антибактериальным действием.
Если у ребенка наблюдается бактериальный конъюнктивит с образованием гнойного инфильтрата, следует протирать глаза таким образом, чтобы все образовавшиеся выделения смылись . После этого можно наносить лекарственное средство, обладающее антибактериальным действием.
Когда пленочка на глазах носит патологический характер
Выделяют несколько причин, из-за которых образуется патологическая пленочка на глазах у младенцев:
- Дакриоцистит. Это патология слезного канала, при которой он сужается или закупоривается инородным веществом. Это приводит к скоплению бактерий внутри слезного мешка. Поэтому постепенно в нем образуется гной, который выделяется на поверхность органов зрения. Если надавить на слезный мешок младенца, из него будет появляться все больше гноя. Чаще всего такое образование сосредоточено только на одном глазу.
- Конъюнктивит. Прозрачная пленка может наблюдаться при вирусной форме, гнойная – во время бактериального заражения. В обоих случаях воспаляется конъюнктива глаза. Дополнительно у ребенка появляется светобоязнь, повышенная продукция слезной жидкости, болезненность глаз. Младенец становится плаксивым. По утрам у него склеены ресницы, если причина в бактериальном конъюнктивите.
- Результат жизнедеятельности бактерий нормальной микрофлоры. Микроорганизмы в течение жизнедеятельности вырабатывают различные вещества, которые скапливаются во внутреннем углу глаз ребенка. Это считается нормальным явлением. Но если родители станут пренебрегать таким состоянием, постепенно оно перейдет в инфекционно-воспалительное заболевание, которое приведет к нагноению.
- Инфекционно-воспалительные заболевания век (блефарит), роговицы (кератит). Причиной также является результат размножения микроорганизмов.
 Все вышеперечисленные состояния требуется лечить в незамедлительно порядке. Чем больше родители будут ожидать, тем выше риск развития осложнений. У младенцев иммунная система часто недостаточно развита, чтобы самостоятельно побороть воспалительный процесс. Поэтому без медикаментозных средств обойтись нельзя.
Все вышеперечисленные состояния требуется лечить в незамедлительно порядке. Чем больше родители будут ожидать, тем выше риск развития осложнений. У младенцев иммунная система часто недостаточно развита, чтобы самостоятельно побороть воспалительный процесс. Поэтому без медикаментозных средств обойтись нельзя.
Отекают веки — какие нужны обследования?
При всей схожести симптомов болезней, при которых отекают нижние или верхние веки, есть все же существенные различия, по которым можно предварительно предположить наличие того или иного заболевания. Врачи учитывают во время визуального осмотра ребенка, насколько часто отекают веки, затрагивает ли процесс оба глаза или только один, находится ли малыш на грудном вскармливании или на искусственном питании, также изучается анамнез, в том числе и родителей.
Отекают нижние или верхние веки — диагностика:
- визуальный осмотр;
- аллергопробы;
- соскоб с век для микробиологического исследования;
- анализы крови, мочи;
- консультация офтальмолога, аллерголога.
Что делать, если у младенца опухло верхнее веко? В чем причина такого состояния? Среди неочевидных причин, по которым могут отекать веки у новорожденного, — заболевания желудка и кишечника, сахарный диабет, ослабленный иммунитет. Поэтому родители должны как можно быстрее реагировать на любые изменения в состоянии здоровья ребенка и обращаться за помощью к профильным специалистам. Помните, что нельзя длительно игнорировать болезненное состояние, если у ребенка отекли глаза, пытаясь вылечить, например, компрессами, аллергический отек. Без специфического лечения аллергии существует высокая угроза жизни ребенка.
Как определить цвет глаз ребенка
Большинство родителей еще в период беременности представляют внешность своего малыша. Часто их мучает вопрос, можно ли определить заранее цвет глаз, который будет у ребенка. Не меньше интересуются этим вопросом счастливые обладатели новорожденных детей и с нетерпением ждут окончательного формирования радужной оболочки.
Читайте: Каково должно быть в норме кровотечение во время месячных?
На самом деле, с точность нельзя определить, какой будет цвет, так как на него могут повлиять разные факторы и даже гены бабушек и дедушек. Но есть данные, по которым можно определить большую вероятность получения определенного цвета глаз исходя из цвета глаз родителей.
Если у обоих родителей зеленые глаза, то у ребенка:
- 1% вероятности карих глаз
- 25% вероятность голубых
- 74% зеленых
Если у одного из родителей глаза зеленые, а у второго голубые, то:
- 50% вероятность голубых глаз
- 50% вероятность зеленых
Если у одного из родителей глаза зеленые, а у второго карие, то:
- 50% вероятность карих глаз
- 37% вероятность зеленых глаз
- 13 % вероятность голубых глаз
Если у обоих родителей голубые глаза, то:
- 99% вероятность голубых глаз
- 1% зеленых
Если у одного из родителей глаза голубые, а у второго карие, то:
- 50% вероятности голубых глаз
- 50% вероятности карих глаз
Если у обоих родителей карие глаза, то:
- 75% вероятность карих глаз
- 18% вероятность зеленых глаз
- 6% голубых
Сейчас есть специальные программы определения цвета глаз ребенка. Они работают в онлайн-режиме. Чтобы получить результат нужно ввести цвет глаз родителей ребенка, бабушек и дедушек. Программы могут незначительно различаться между собой, но все работают по одному принципу – вычислению вероятности способами, подобными вышеперечисленному.
Также стоит отметить, что радужка состоит из двух слоев. Цвет переднего проявляется после рождения, а заднего заложен внутриутробно. Поэтому при рождении голубой и серый цвет могут придавать близко расположенные сосуды. А если они располагаются на нормальном расстоянии, то цвет глаз у новорожденного будет более темный, синий.
Читайте: Основные причины отсутствия месячных при приеме противозачаточных таблеток
Операция на глазах у новорождённого
Оперативное вмешательство на глазах новорождённого ребёнка проводится только по строгим показаниям, если заболевание препятствует развитию зрения малыша. На сегодняшний день существуют процедуры с минимальной травматизацией, это бескровные методы лечения с помощью лазера. Операция, как правило, проводится под общей анестезией.
Единственной процедурой, не требующей наркоза, является зондирование носослёзного прохода. Это практически безболезненная, очень быстрая манипуляция, позволяющая восстановить проходимость канала.
Показания для оперативного вмешательства на глазах новорождённого
- Ретинопатия недоношенных — патология сосудов сетчатки глаза, связанная с незрелостью тканей у недоношенных малышей.
- Отслойка сетчатки — тяжёлое повреждение сосудов, ведущее к потере зрения.
- Врождённая катаракта — помутнение хрусталика, в результате которого ребёнок не может фокусировать взгляд на предмете.
- Врождённая глаукома — повышенное внутриглазное давление. Проявляется в виде выпучивания глаз, помутнения или отёка роговицы, светобоязни, слезотечения.
Фотогалерея: методы оперативного лечения заболеваний глаз и показания к ним
Не всегда изменения на глазах новорождённого ребёнка означают патологию. Довольно часто эти явления — результат естественной адаптации малыша к окружающей среде. Разобраться в причине поможет врач-педиатр или офтальмолог. Поэтому при первых же настораживающих симптомах рекомендуется обратиться к специалистам.
Будет ли меняться цвет глаз
Глазки у новорожденного не изменят своего цвета до 6 месяцев. Исчезнувшая мутность сделает радужку ясной, но свой основной цвет ребенок обретет только ближе к году. С течением жизни цвет глаз может меняться вплоть до 12-летнего возраста, зависеть он будет от количества меланина, накапливаемого радужной оболочкой, и наследственности. Часто родившийся с голубыми глазами малыш к двум годам становится кареглазым.
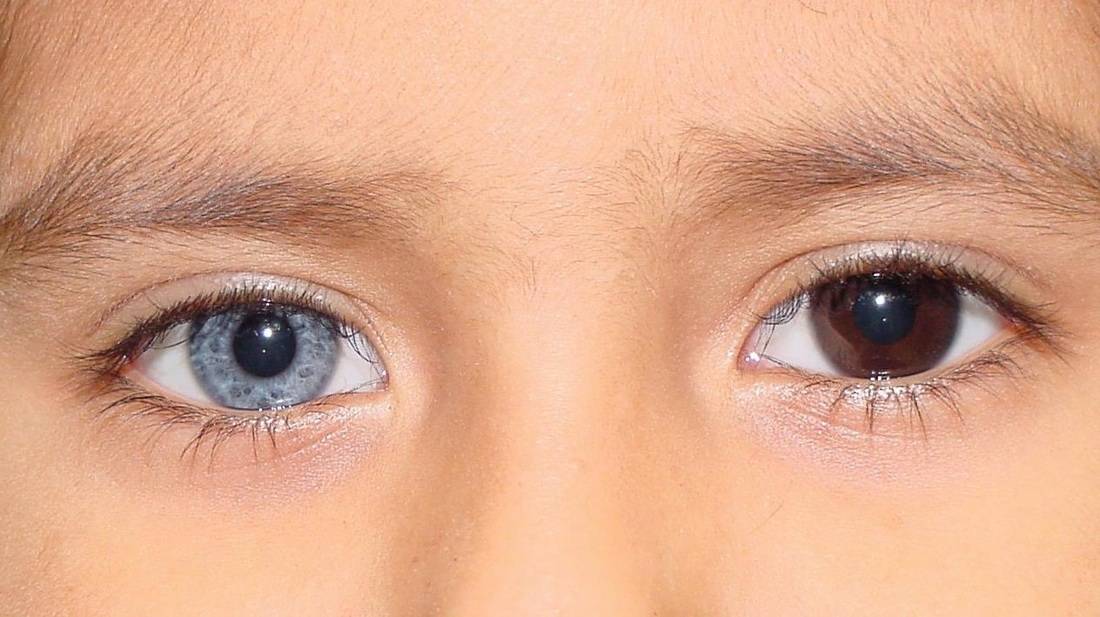
Гетерохромия
Интересно! В природе существует такое явление, как гетерохромия. В результате неравномерного распределения меланина радужная оболочка может иметь неравномерную окраску. У таких людей левый глаз может быть серым, а правый – карим. Даже сегмент одного зрачка может выделяться цветом. Эта особенность не является заболеванием и не требует специального наблюдения врача или лечения.
Когда новорожденный открывает глаза, мама видит в них смысл своей жизни и продолжение рода. В послеродовом отделении опытные специалисты ответят на все вопросы о состоянии ребенка, благодаря чему не придется бегать по врачам. Будут взяты все необходимые анализы, в том числе генетический, и проведено обследование, которое позволит сделать заключение о состоянии малыша.
Диагностика и лечение аденовирусного конъюнктивита
Визуального осмотра для точной постановки диагноза будет недостаточно. Как мы теперь видим, болезнь принимает разные формы. Диагностику может проводить терапевт. В случае необходимости он направляет пациента к офтальмологу. Врач сначала должен подтвердить наличие аденовирусной инфекции и узнать причины заболевания. Для этого проводятся лабораторные анализы, исследуются выделения из глаз. Назначается иммунофлюоресценция — метод исследования под микроскопом с применением светящегося вещества. Вирусы в клетках окрашиваются в зеленый цвет, а внеклеточные возбудители инфекции принимают ярко-зеленый оттенок. При обнаружении вируса ставится диагноз. Также может быть проведено цитологическое исследование, заключающееся в изучении клеток. При необходимости оперативного выявления вируса применяется серологическое исследование крови. Бактериологическое изучение позволяет определить восприимчивость к антибиотикам.

Для лечения аденовирусного конъюнктивита любой формы применяются противовирусные препараты: капли и мази. Больному придется промывать глаза специальными растворами. Промывание может быть необходимо делать несколько раз в день, в зависимости от количества выделений. Для облегчения симптомов используются капли «Искусственная слеза» или «Систейн». Для профилактики вторичной инфекции назначают антибактериальные средства.
Для лечения аденовирусных заболеваний чаще всего применяются капли с содержанием интерферона — вещества, которое не дает вирусам размножаться. Если к инфекции присоединяется болезнь бактериальной этиологии, назначаются противомикробные препараты: «Тобрекс», «Флоксал». Перед сном рекомендуется закладывать мази: «Флореналь», «Бонафтон». Также для лечения конъюнктивита используется «Тетрациклиновая мазь», обладающая антибактериальным действием.
На протяжении всего времени лечения пациента важно не допустить распространения инфекции. Даже спустя две недели после завершения терапии и исчезновения всех симптомов человек может быть переносчиком вируса
В связи с этим следует принять следующие меры:
- выделить для больного личные средства гигиены, постельное белье и посуду;
- пользоваться только одноразовыми носовыми платками;
- пациенту лучше как можно меньше контактировать с другими людьми;
- пипетки, палочки для закладывания мазей нужно кипятить, так как вирус погибает при высоких температурах;
- комната должна регулярно проветриваться.
На начальном этапе заболевания завесьте шторами окна в помещении, в котором находится больной. Его будет беспокоить светобоязнь, поэтому лучше защитить глаза от яркого света. Из-за него симптомы конъюнктивита будут усиливаться.
Если лечение начато вовремя, аденовирусный конъюнктивит пройдет быстро и не вызовет осложнений. При неблагоприятном прогнозе, что бывает в случаях, когда болезнь запустили, возможно помутнение роговицы, снижение остроты зрения и другие тяжелые последствия, о которых было рассказано ранее.
Симптомы заболевания
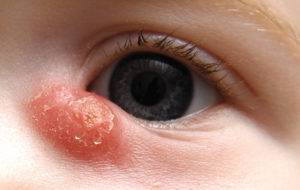
Пленка перед глазами заметна визуально, поэтому диагностировать заболевание можно на ранней стадии. Многие люди обнаруживают новообразование в зеркальном отражении. В первое время птеригиум не беспокоит пациента, так как отсутствуют какие-либо симптомы. Однако при прогрессировании патологии наблюдается отечность, раздражение, жжение и зуд органов зрения, а также повышенное слезотечение. Запущенная стадия болезни является чрезвычайно опасной, поскольку может повлечь за собой частичную или полную потерю зрения. Это связано с тем, что соединительная ткань полностью покрывает роговицу, срастается с ней и закрывает зрачок. В таком случае полноценно восстановить работу органов зрения не получится даже при проведении хирургического вмешательства, поскольку нарушается прозрачность роговой оболочки. При первых симптомах заболевания следует обратиться к офтальмологу. После проведения обследования врач подберет курс лечения.
Симптомы птеригиума:
Гноится глазик: что советует Комаровский?
Доктор неоднократно поднимал вопрос: «Что делать, если гноится глаз у новорожденного?» Комаровский называет закисание глазика или выделение гноя из него типичной ситуацией для новорожденного. Он не советует заниматься самолечением таких маленьких детей, поскольку риск осложнений очень высок.
Почему он советует при первых же симптомах обратиться к детскому офтальмологу?
- Он обследует новорожденного и назначит лечение, возьмет выделения из участка, который гноится, на исследование. Научит, как и чем правильно промывать больной глазик.
- Покажет правильную технику проведения массажа слезного канала, который гноится.
По словам Комаровского, такие симптомы характерны для детей до 6 месяцев. После этого возраста в большинстве случаев все стабилизируется.
Конъюнктивит в 6 месяцев: симптомы
Данное заболевание протекает в разных формах. Кроме того, существует множество разновидностей конъюнктивита. Каждый из них имеет свои специфические симптомы. Перечислим общие признаки, характерные для всех видов и форм воспаления соединительной оболочки глаза. Эти симптомы могут быть неофтальмологическими и офтальмологическими.

В числе первых:
- озноб, жар, повышение температуры тела;
- сонливость;
- насморк и кашель;
- увеличение в размерах лимфатических узлов.
Ребенок постарше, взрослый человек могут жаловаться на недомогание, быструю утомляемость. Малыш, конечно, рассказать о своих жалобах не может. Родители могут догадаться о плохом его самочувствии, наблюдая за поведением. Обнаружить болезнь можно и по офтальмологическим симптомам:
- глаза больного слезятся;
- конъюнктива и края век краснеют, отекают, уплотняются;
- выделяется слизистый или гнойный экссудат;
- на коже вокруг глаз, на носу и веках появляются высыпания, пузырьки;
- ресницы склеиваются, особенно по утрам.
Самые первые признаки почти всех конъюнктивитов — это зуд и жжение. К сожалению, на них младенец тоже не может пожаловаться. Однако о наличии сильного дискомфорта может свидетельствовать постоянный плач. Наличие двух-трех из перечисленных симптомов уже должно стать поводом для визита к врачу. Обычно конъюнктивит у ребенка развивается остро, при этом наблюдается выраженность симптоматики. Опишем кратко все формы, принимаемые заболеванием.