Преэклампсия: можно ли предотвратить ее возникновение?
Чтобы предотвратить преэклампсию при наличии факторов риска и держать состояние под контролем после постановки диагноза, будущая мама может предпринять следующие меры:
Ограничьте потребление соли. Различные пищевые привычки могут способствовать поддержанию гипертонии; три из них включают чрезмерное использование поваренной соли в рационе и низкое потребление калия, что уравновешивает количество натрия, присутствующего в клетках. Соль также увеличивает задержку жидкости в тканях тела.
Сдерживайте прибавку в весе. Во время вынашивания увеличение массы тела должно происходить постепенно. Аппетит самопроизвольно меняется в зависимости от потребностей в энергии, и будущим мамам не следует чрезмерно увеличивать обычно потребляемые порции. ВОЗ (Всемирная организация здравоохранения) указывает приемлемую общую прибавку в весе на протяжении всей беременности в сумме 10-14 кг (ориентировочно: один килограмм в месяц в первом триместре и 350-400 граммов в неделю во втором).
Соблюдайте диету. Здоровое питание влияет не только на благополучие будущей матери, но и на благополучие будущего ребенка. По этой причине с самых первых недель беременности рекомендуется придерживаться сбалансированной и разнообразной диеты, включающей продукты, богатые железом, кальцием и фолиевой кислотой, которые необходимы для роста ребенка
Не менее важно убедиться, что у вас есть правильный баланс белков, углеводов, фруктов и овощей. С другой стороны, следует избегать слишком жирных и сладких продуктов, которые имеют плохие питательные свойства.
Как лечат пиелонефрит у беременных
Терапию заболевания в стационаре врач гинеколог проводит совместно с нефрологом. Сначала нужно, по возможности, восстановить отток мочи. Пациентку просят занять такое положение, в котором давление увеличенной матки на мочеточники уменьшается. Это может быть коленно-локтевая поза, либо поза на здоровом боку с поджатыми коленками. Если через сутки пассаж хотя-бы частично не возобновился (контролируют ситуацию с помощью УЗИ), проводят катетеризацию мочевого пузыря и мочеточников. В большинстве ситуаций после этого проблема устраняется.
В тяжелых случаях прибегают к пункционной чрезкожной нефростомии. При этой манипуляции катетер вводят непосредственно в почечную лоханку, чтобы отвести мочу. Чрезвычайно редко, когда возникает гнойный абсцесс или расплавление тканей почки, угрожающее жизни, проводят декапсуляцию либо полное удаление органа. В таком случае решают, целесообразно ли оставлять беременность. К сожалению, большинство гнойных осложнений пиелонефрита заканчиваются прерыванием беременности.
При любой форме пиелонефрита необходимо лечение медикаментами. В первую очередь следует назначать этиотропную терапию. На причину заболевания воздействуют антибиотики.
Беременным женщинам следует очень тщательно подбирать антибактериальный препарат. Ведь многие лекарства из этой группы имеют тератогенное действие (негативно влияют на развивающийся плод). Чаще всего назначаются антибиотики из группы пенициллинов (Ампицилин, Амоксициллин, Амоксиклав), цефалоспоринов (Цефалексин, Цефазолин, Цефиксим), макролиды (Эритромицин, Азитромицин). При беременности категорически нельзя назначать антибиотики стрептомицинового и тетрациклинового ряда. Врач проводит назначение или его коррекцию после посева мочи и определения чувствительности флоры. Антибиотикотерапию при гестационных пиелонефритах проводят на протяжении 10-14 дней.
Чтобы усилить действие антибиотика, параллельно назначают уросептики – фурамаг, ниторксолин (5НОК) и т.д. Для снятия симптомов интоксикации проводят инфузионную терапию растворами солей, глюкозы, реополиглюкином и т.д. Боли и спазм мочевыводящих путей при пиелонефрите устраняют с помощью спазмолитиков. Они также улучшают отток мочи из почечных лоханок. При необходимости дают десенсибилизирующие лекарства (Диазолин, Тавегил, Супрастин), успокаивающие настои из корня валерианы, мяты с мелиссой, пустырника, витамины группы В, С и РР.
Хронический пиелонефрит вне стадии обострения, при нормальных анализах мочи, госпитализации не требует. Беременной женщине только советуют, как правильно питаться и какой образ жизни вести.
Чтобы выздоровление наступило быстрее, в острый период беременная женщина должна придерживаться постельного режима. Когда обострение проходит, желательно больше двигаться. Из меню выключают острые блюда, жареное, копчености, маринады, слишком соленую пищу. Полезны напитки из свежих натуральных фруктов, ягодный (особенно клюквенный) морс, компоты, соки. Советуют употреблять чай с мочегонным действием, почечные травяные сборы, которые можно купить в аптеке.
Для лечения пиелонефрита используют готовые препараты, изготовленные на основе трав. Один из них – Канефрон Н. Это лекарство уже очень давно на рынке, испробовано многими врачами и пациентами. Канефрон обладает противовоспалительным, спазмолитическим и мочегонным действием. Он не имеет противопоказаний для беременных женщин, если у них нет аллергии на какой-либо из компонентов. Разрешено пить препарат на протяжении длительного времени.
Чем опасен пиелонефрит при беременности, и как он может сказаться на будущем ребенке? Вот некоторые опасные последствия заболевания:
- Внутриутробная инфекция
- Преждевременное прерывание беременности
- Смерть плода в утробе матери
- Роды раньше срока
- Гестоз второй половины беременности с повышением давления, отеками и белком в моче
- Недостаточность почек у беременной женщины
- Тяжелые гнойно-септические осложнение, которые могут спровоцировать смерть и мамы, и ребенка.
Преэклампсия: можно ли полностью вылечиться?
В большинстве случаев описанные терапевтические меры позволяют контролировать преэклампсию до рождения ребенка. После родов артериальное давление и функция почек нормализуются в течение нескольких дней. Лишь у ограниченного числа матерей спонтанное разрешение преэклампсии может быть завершено в течение нескольких недель.
Таким образом, с определенной точки зрения, роды представляют собой решающее лекарство от преэклампсии. По этой причине беременная женщина находится под пристальным наблюдением до тех пор, пока не удастся родить ребенка.
Предупреждение! Гестоз никогда не регрессирует самопроизвольно: наоборот, любое улучшение симптомов должно побудить гинеколога немедленно оценить состояние здоровья будущего ребенка. Смерть плода, на самом деле, вызывает быстрое исчезновение расстройств, связанных с преэклампсией.
ТОКСИКОЗЫ
Рвота беременных. Этиология
до конца не выяснена. Наиболее распространена нервно-рефлекторная
теория, согласно которой важную роль в развитии заболевания играют
нарушения взаимоотношения ЦНС и внутренних органов. Существенное
значение имеет преобладание возбуждения в подкорковых структурах ЦНС
(ретикулярной формации, центрах регуляции продолговатого мозга). В
указанных областях располагаются рвотный центр и хеморецепторная
триггерная зона, регулирующие рвотный акт. Рядом с ними находятся
дыхательный, вазомоторный, слюноотделительный центры, ядра обонятельной
системы мозга. Близкое расположение указанных центров обусловливает
одновременное появление тошноты и ряд сопутствующих вегетативных
расстройств: усиление саливации, углубление дыхания, тахикардию,
бледность кожных покровов вследствие спазма периферических сосудов.
Преобладание
возбуждения в подкорковых структурах мозга с возникновением
вегетативной реакции связывают с патологическими процессами в половых
органах (перенесенные воспалительные заболевания), нарушающими
рецепторный аппарат матки. Возможно также его повреждение плодным яйцом.
Это наблюдается при нарушении физиологических взаимосвязей материнского
организма и трофобласта в ранние сроки гестации.
Вегетативные
расстройства в начале беременности могут быть обусловлены гормональными
нарушениями, в частности повышением уровня ХГ. При многоплодии и
пузырном заносе, когда выделяется большое количество ХГ, рвота
беременных наблюдается особенно часто.
К развитию токсикозов предрасполагают хронические заболевания желудочно-кишечного тракта, печени, астенический синдром.
Клинические симптомы гестоза
Главным признаком, свидетельствующим о проявлении гестоза, считается возникновение водянок, которые указывают на задержку воды в организме и постоянных отеках. Изначально отечность носит скрытый характер, и обнаружить её можно только при постоянном наблюдении за количеством набранных килограммов за определенный период. У женщины может не меняться самочувствие, но лишние 300 г на весах должны вызывать подозрение.
Появление водянок говорит о наличии проблем в организме мамы, поэтому существует небольшая систематизация стадий водянок в зависимости от области, на которой они проявляются:
- отечности стоп и голеней — 1 стадия водянки;
- отеки не только ног, но и передней части живота — 2 стадия водянки;
- отечность ног, области живота, рук и лица беременной — 3 стадия водянки;
- универсальные отеки — 4 стадия водянки.
Классифицирование водянки показывает, что образование отеков происходит на лодыжках и только потом они развиваются дальше. Бывают случаи, когда отек сразу же проявляется на лице, и только потом распространяется по всему телу. В утреннее время суток отечность может быть незаметной, поскольку за время сна вся жидкость в организме распределилась равномерно. Однако под конец дня жидкость опускается вниз, а отечность переходит теперь уже на живот и нижние конечности.
Водянка почти не влияет на самочувствие беременной, но когда отечность развивается, то женщина чувствует постоянную жажду, слабость и тяжесть в нижних конечностях.
На развитие отеков указывает ненормальное увеличение массы тела беременной. Гестоз становится причиной того, что женщина потребляет большее количество жидкости, чем может вывести её организм.
Нефропатия беременных, страдающих от гестоза, имеет такую симптоматику: повышенное артериальное давление, обнаружение при анализе белка в моче и отечность. Наличие всего двух симптомов может указывать на нефропатию.
При гестозе на развитие нефропатии указывают появившиеся водянки беременных, нехарактерное увеличение артериального давления. Патологией повышенного артериального давления считается поднятие его показателя до 30 мм рт.ст в сравнении с показателями до периода беременности. Осложнения, вызванные гестозом, являются результатом перепадов давления. Подъем диастологического давления во время гестоза тоже указывает на плохое кровообращение и кислородное голодание плода.
Протеинурия является подтверждением прогрессирования заболевания и влияет на снижение диуреза беременной женщины. Чем ниже объем мочи, тем хуже прогнозы на положительный исход беременности. Развитие нефропатии совместно с гипертонией, нефритом и пороком сердца практически не оставляют шансов на продолжение беременности.
При отсутствии лечения или неправильных лечебных мероприятиях нефропатия может перейти на следующий уровень развития — преэклампсию. Эта стадия гестоза способна развивать почечную недостаточность, вызывать кровотечения и привести к преждевременным родам или к гибели плода. Преэклампсия беременных проявляется из тяжелых форм нефропатии. Симптомами, указывающими на данную стадию гестоза, являются головные боли, тяжесть в области затылка, тошнота, рвота, нарушения памяти, сонное состояние или бессонница, ухудшение функций органов зрения, апатия.
Самый тяжелый гестоз беременных — эклампсия, которая объединила в себе признаки нефропатии, преэклампсии и добавила новые синдромы: обмороки и судорожные приступы. Судорога может быть реакцией на любой внешний фактор — громкий хлопок, перепад яркости освещения, стрессовая ситуация. Припадок начинается из лицевых мышц, затем судорога переходит на конечности и остальные части тела. Его продолжительность составляет до 2 минут. На этой стадии гестоза угрозе подвергается жизнь матери и ребенка, поскольку эклампсия вызывает осложнения в виде отека головного мозга, легких, отслойки плаценты, сетчатки, излияния крови во внутренние органы и даже комы. Именно эта форма заболевания способна привести к летальному исходу.
Какие обследования необходимо пройти на сроке 12 недель
Несмотря на то, что самое опасное для плода время уже позади, риски замершей беременности существуют на любом сроке, поэтому будущая мама обязательно должна встать на учет в женскую консультацию, если до сих пор еще этого не сделала, регулярно наблюдаться и проходить все назначенные врачом обследования.
Мария Прохорова предупреждает, что самостоятельно определить состояние ребенка не представляется возможным, поскольку шевелений плода женщина пока не ощущает, а параметры сердцебиения невозможно определить в домашних условиях даже с помощью специальных датчиков.
pixabay.com  / No-longer-here
Поэтому будущим мамам рекомендуется встать на учет по беременности как можно раньше. Кстати, за постановку на учет до 12 недель даже полагается некоторое пособие от государства. Выплата небольшая, но все же.
Важно! На сроке 12–13 недель проводится первый пренатальный скрининг, который позволяет выявить возможные пороки развития плода на раннем этапе, если таковые имеются. В это важнейшее обследование входит высокопрофессиональное УЗИ и особый анализ крови
Диагностика должна проводиться врачом, который специализируется на выполнении таких скринингов. На аппарате доктор увидит общее состояние малыша, а также ряд важных параметров, таких как толщина воротникового пространства (ТВП), длина носовой кости, копчико-теменной размер, окружность головы и некоторые другие
В это важнейшее обследование входит высокопрофессиональное УЗИ и особый анализ крови. Диагностика должна проводиться врачом, который специализируется на выполнении таких скринингов. На аппарате доктор увидит общее состояние малыша, а также ряд важных параметров, таких как толщина воротникового пространства (ТВП), длина носовой кости, копчико-теменной размер, окружность головы и некоторые другие.
Многим родителям не терпится поскорее узнать пол будущего ребенка. Мария Прохорова поясняет, что на 12 неделе можно лишь предположить, появится на свет мальчик или девочка, но достоверно определить пол можно только по анализу крови. Или придется подождать следующего планового УЗИ, которое делается на сроке 20–22 недель.
В день проведения ультразвукового обследования пациентка параллельно сдает кровь, которая отправляется в лабораторию, где специальная программа рассчитывает генетические риски у плода.
Иногда случается так, что приходят плохие результаты. В таком случае Мария Прохорова призывает в первую очередь не паниковать, поскольку на параметры скрининга влияет много факторов, в том числе, например, расчет возраста. Если будущие родители старше 35 лет, то в программе автоматически закладывается возрастной параметр и результаты будут чуть хуже, чем у более молодых пациенток. В любом случае решение всегда остается за женщиной, и доктор не имеет права склонять ее в ту или иную сторону. Он может только успокоить, поддержать и проинформировать о возможных вариантах развития событий.
Если женщина еще не успела обследоваться при постановке на учет, то первый скрининг можно совместить с классическим обследованием и сдать общий анализ крови и мочи. Кроме того, сейчас самое время посетить узких специалистов. В обязательном списке:
- терапевт;
- стоматолог;
- отоларинголог;
- офтальмолог;
- другие врачи — при наличии показаний.
Замершая беременность
Замершая беременность (или неразвивающаяся беременность) – 1 из видов невынашивания плода. О невынашивании беременности можно говорить в ситуациях, когда начало беременности соответствовало всем медицинским нормам, а затем произошла полная остановка в развитии плода и его гибель.
Кроме того замирание беременности может произойти в случае удачного зачатия, когда яйцеклетка оплодотворена и успела прикрепиться к матке, при полном отсутствии развитии эмбриона. Это называется «пустое плодное яйцо» – все внезародышевые органы сформированы, а эмбрион отсутствует в яйце.
Достаточно часто неразвивающаяся беременность диагностируется на ранних сроках беременности.
Признаки неразвивающейся беременности могут быть стертыми. Чаще возникают скудные кровяные выделения из половых путей с тянущими болями в нижних отделах живота или без них. В этом случае необходимо проведение УЗИ. При размерах плодного яйца 20 мм точно должен визуализироваться эмбрион с сердцебиением. Если срок меньше и средний внутренний диаметр плодного яйца менее 20 мм, а также отсутствуют боли, то доктор назначает контрольное УЗИ через 7-10 дней (по результатам исследования окончательно устанавливается или опровергается диагноз неразвивающейся или замершей беременности).
1
Диагностика осложнений при беременности

2
Диагностика осложнений при беременности
3
Диагностика осложнений при беременности
Лечение гестоза при беременности
Гестоз в домашних условиях
Лечение гестоза назначает и контролирует его эффективность акушер-гинеколог. При отеках первой степени допускается лечение амбулаторно. Все остальные степени гестоза лечатся в стационаре.
В первую очередь, беременной создают эмоциональный и физический покой. Рекомендуется больше лежать на левом боку (положение «Bed rest»), так как в таком положении улучшается кровоснабжение матки, а, следовательно, и плода.
Во вторую очередь необходимо лечебное питание (лечебный стол должен содержать достаточное количество белка, объем выпиваемой жидкости зависит от диуреза, а сама пища должна быть недосоленной).
При патологической прибавке веса 1-2 раза в неделю назначаются разгрузочные дни (творожный, яблочный, рыбный).
Для нормализации работы головного мозга и предупреждения судорожных приступов назначаются седативные препараты (пустырник, валериана, новопассит). В некоторых случаях показаны слабые транквилизаторы (феназепам).
Лечение гестоза в стационаре
Основное место в лечение гестоза занимает внутривенное капельное введение сернокислой магнезии. Доза зависит от степени гестоза и выраженности проявлений. Сульфат магния обладает гипотензивным, противосудорожным и спазмолитическим эффектами.
При артериальной гипертензии прописывают препараты, снижающие давление (атенолол, коринфар).
Также показано проведение инфузионной терапии солевыми растворами (физиологический раствор и раствор глюкозы), коллоидов (реополиглюкин, инфукол – крахмал), препаратов крови (свежезамороженная масса, альбумин).
Для улучшения реологии (текучести) крови прописываются дезагреганты (пентоксифиллин) и антикоагулянты (гепарин, эноксапарин).
Нормализацию маточно-плацентарного кровотока осуществляют мембраностабилизаторы и антиоксиданты (актовегин, витамин Е, глутаминовая кислота).
Лечение легкой степени тяжести гестоза продолжается не менее 2-х недель, средней степени тяжести 2-4 недели, а тяжелый гестоз требует постоянного нахождения беременной в стационаре вплоть до родов.
Диагностика гестозов
Диагностировать ранние токсикозы для специалиста не составляет труда, чаще всего достаточными основаниями для этого будут проведенный внешний осмотр и сбор анамнеза.
Для предупреждения развития поздних гестозов осуществляют наблюдение за группами риска (контроль веса, артериального давления, лабораторных показателей мочи и крови). Такой мониторинг следует проводить каждые 3 недели в первой половине беременности и дважды в месяц во второй половине. Женщинам из групп риска также рекомендуют избегать стрессовых ситуаций, особенно в последнем триместре беременности. Регулярные УЗИ-обследования позволяют следить за развитием плода и вовремя выявлять патологию, а консультации офтальмолога – за состоянием глазного дна беременной, которое может влиять на дальнейшую тактику ведения беременности и родов.
Каковы причины преэклампсии?
Причины преэклампсии во время беременности точно не известны. До сих пор предполагалось прогрессирующее развитие некоторых изменений плаценты и кровеносных сосудов, которые ее снабжают, способных влиять на обмен между матерью и плодом, часто раньше, чем проявились симптомы.
Подобные дисфункции прямо или косвенно способствуют высвобождению некоторых веществ, таких как профибрин, с различными эффектами, такими как:
- Сужение мелких артерий, что может привести к гипертонии;
- Поражение капилляров, определяющее протеинурию из-за нарушения почечных клубочков ;
- Изменения, затрагивающие многие органы, в том числе печень.
Последствия гестозов
К осложнениям поздних гестозов относятся:
- отслойка плаценты и последующие кровотечения;
- задержка внутриутробного роста и развития плода;
- некрозы и дистрофии печени;
- отек легких;
- гипертонический криз;
- гибель матери и/или плода.
После перенесенной эклампсии необходимо наблюдение на протяжении 12 месяцев с регулярными обследованиями (ЭКГ, офтальмоскопия, общий анализ крови и мочи) и консультациями узких специалистов.
Женщинам, которые перенесли преэклампсию или эклампсию, рекомендуется ежедневно контролировать уровень АД, так как у них существует повышенный риск развития гипертонической болезни, инсультов, заболеваний сердечно-сосудистой системы.
Повышение артериального давления
Беременность — непростое испытание организма будущей матери. Очень серьезной нагрузке подвергаются сердце и сосуды. На каждой явке к гинекологу будущей маме проводят измерение артериального давления.
Повышение цифр артериального давления при гестозе отражает тяжесть спазма сосудов и является очень серьезным критерием в диагностике гестоза
Мы привыкли большее внимание обращать на систолическое артериальное давление (верхнее)
В случае диагностики гестоза наиболее важное значение имеет пульсовое давление и диастолическое (нижнее)
Пульсовое давление представляет разницу между систолическим и диастолическим давлением. Например, при артериальном давлении 120/80 мм рт.ст. пульсовое давление равно 40 мм рт.ст. (120-80=40). Чем выше поднимается нижнее давление, тем меньше становится эта разница, и пульсовое давление становится ниже.
Снижение пульсового давления говорит о том, что идет очень выраженный спазм мельчайших сосудов. Это становится причиной того, что плацента все хуже справляется со своими функциями, в результате чего страдает ребенок. Стоит отметить, что осложнения гестоза (отслойка плаценты, гибель плода, кровотечение) возникают не столько от высокого давления, сколько от его колебания.
Регулярно проходите осмотры
Беременная женщина должна проходить регулярные посещения и обследования по назначению врача. В случае преэклампсии или тенденции к ее развитию показан анализ мочи один раз в месяц (или чаще, в зависимости от срока беременности) и регулярное измерение артериального давления. При появлении первых симптомов гестоза следует немедленно обратиться к гинекологу.
ЗАПИСЬ НА ПРИЕМ
Клиника абортов и контрацепции в Санкт-Петербурге — отделение медицинского гинекологического объединения «Диана»
Запишитесь на прием, анализы или УЗИ через контактную форму или по т. +8 (812) 62-962-77. Мы работаем без выходных с 09:00 до 21:00.
Мы находимся в Красногвардейском районе, рядом со станциями метро «Новочеркасская», «Площадь Александра Невского» и «Ладожская».
Стоимость медикаментозного аборта в нашей клинике 3300 руб. В стоимость входят все таблетки, осмотр гинеколога и УЗИ для определения сроков беременности.
Изменения со стороны почек у беременных

Помимо отеков при беременности, сопровождающейся гестозом, возникают другие патологические нарушения. Значительные изменения касаются работы почек, а именно, происходит поражение их канальцевого аппарата. Канальцы при гестозе не справляются со своей работой, и в моче появляется белок. Это называется «протеинурия».
На почки при беременности падает очень большая нагрузка. По мере возрастания срока беременности увеличивается суточное количество выделяемой мочи. При гестозе, наоборот, суточной мочи становится меньше. Иногда почки страдают и недостаточно хорошо выполняют свои функции при других болезнях, например при пиелонефрите, гломерулонефрите и прочих состояниях. Как распознать гестоз? При чистом гестозе появление белка в моче обычно не сопровождается появлением других патологических изменений (лейкоцитов, эритроцитов, цилиндров). Кроме того, гестоз сопровождается снижением диуреза.
При беременности женщины сдают анализ мочи каждую явку, при необходимости чаще. Если будет обнаружен в моче белок, будущая мама будет дополнительно обследована. Возможно, ей предложат лечь в стационар. Необходимо будет следить за количеством белка в моче, нарастанием или убыванием его в динамике, а также подсчитать количество выделяемой мочи в течение суток. Чем меньше мочи выделяют почки, тем хуже такой гестоз может закончиться.
Токсикозы
Токсикозы возникают в первой половине срока и проявляются диспепсическими расстройствами и нарушениями всех видов обмена.
Почти в 90% случаев ранние токсикозы первой половины беременности проявляются тошнотой и рвотой. Если беременность протекает нормально, то тошнота или рвота могут возникнуть не более 2-3 раз в течение утра, чаще на голодный желудок. Эти расстройства не требуют лечения и после 12-13 недель должны пройти сами по себе.
Токсикозом считается состояние, при котором тошнота и рвота возникают в любое время суток, независимо от приемов пищи, сопровождаются снижением аппетита, истощением, слабостью и потерей веса.
Диагностика осложнений при беременности
Диагностика беременности или ее осложнений начинается с визита к врачу-гинекологу
Доктор обращает внимание на жалобы женщины, к которым можно отнести слабость, недомогание, задержку менструаций, появление токсикоза, нагрубание молочных желез и т.д
Показателен домашний тест на определение беременности по уровню гормона ХГЧ в моче (особенно информативно исследование утренней порции мочи).
Гинекологический осмотр сможет выявить увеличенную матку и другие признаки беременности.
Ультразвуковое исследование органов малого таза на сроках до 10-11 недель беременности проводится в тех случаях, когда лечащему врачу требуется определить локализацию беременности (маточная или внематочная) или исключить замершую беременность.
Затем назначаются анализы на показатель уровня ХГЧ в крови, анализы крови и мочи на такие инфекции, как вирус простого герпеса и 2 типа, хламидиоз, токсоплазмоз, микоплазмоз, цитомегаловирус и т.д.
Для предупреждения осложнений беременности проводятся консультации смежных специалистов: офтальмолога, терапевта, лор-врача, стоматолога и т.д.
Тревожные симптомы во время беременности
Кровотечения – одна из самых частых причин обращения беременных в «скорую помощь»– это различные кровотечения, связанные с беременностью или заболеваниями репродуктивных органов.
Акушерские кровотечения – это выделения с примесью крови или кровь, выделяющаяся из половых путей женщины во время беременности, роженицы или в послеродовом периоде. Интенсивность и продолжительность подобных кровотечений может сильно варьироваться в зависимости от причины, их вызвавших – от скудных мазков крови на белье, до обильных и длительных кровотечений.
Они могут возникнуть на любом сроке беременности и при их появлении, больная чаще всего ощущает общее недомогание, головокружение, может возникнуть предобморочное состояние или сильная боль в низу живота и пояснице.
Причины кровотечения при беременности:
1. Самопроизвольный выкидыш или аборт – такая патология может возникнуть на любом сроке беременности, но выше всего риск – в течение первых трех месяцев беременности, в это время, в силу самых разных причин, беременности угрожает прерывание, начинается отторжение плода, отхождение плаценты, что может спровоцировать выкидыш. Это сопровождается следующей симптоматикой: появляются выделения с кровью или яркая алая кровь из половых путей, женщина ощущает острую боль, отмечается гипертонус передней стенки матки – «каменеет» живот.
Любые проявления первых признаков выкидыша, – это повод срочно обратиться за медицинской помощью, а до прибытия машины «скорой помощи» находится в полном покое, не вставать и принять 1-2 таблетки спазмолитиков (но-шпа, метацин или свеча с папаверином). При своевременно оказанной медицинской помощи увеличивается шанс сохранить беременность.
2. Предлежание плаценты – гинекологическая патология, при которой плацента прикреплена к месту выхода плода из матки. Такое расположение не мешает нормальному росту и развитию ребенка, но сильно увеличивает риск возникновения кровотечения.

Симптомы предлежания плаценты – это неожиданное кровотечение или мажущие выделения, которые возникают на фоне полного благополучия после двадцатой недели беременности. При появлении таких симптомов сразу же нужно позвонить в «скорую помощь», во время ожидания врачей, лечь на левый бок и постараться придать нижней половине туловища возвышенное положение – положить под бедра подушку или что-нибудь мягкое.
3. Преждевременная отслойка плаценты – «детское место» – это связь нерожденного малыша с матерью, при несвоевременном нарушении этой связи, возникает серьезная угроза вынашиванию ребенка. Риск возникновения подобной патологии увеличивается в последние месяцы беременности, первые признаки угрожающей отслойки плаценты – это болевой симптом, выделение крови из половых органов, слабость, гипертонус матки, возможно возникновение схваток.
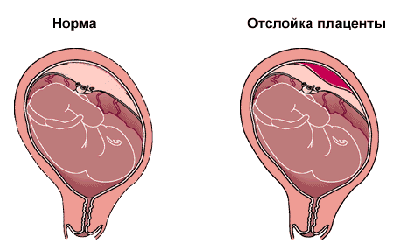
При появлении подобных симптомов нужно сразу же вызвать скорую помощь, пока она не приедет, стараться не совершать лишних движений, лечь, приложить грелку со льдом на низ живота, и не принимать пищу или воду.
Любые , а также выделения из половых органов с примесью крови у беременной женщины – это признак серьезной акушерской патологии, которая возможно угрожает не только жизни будущего ребенка, но и жизни беременной женщины. Такие симптомы – явный показатель для экстренной госпитализации в гинекологическое отделение. Во время ожидания кареты «скорой помощи для беременных» нужно прекратить любые виды деятельности и находится в полном покое.
Причины
Гестоз начинается после – недели и чаще всего выявляется в третьем триместре (после недели). Его возникновение связано с изменениями, происходящими в организме будущей мамы. Существует несколько теорий, которые взаимодополняют друг друга. Основной причиной возникновения гестоза считается нарушение в работе плаценты. При недостаточном кровоснабжении матки или патологии самой плаценты, она запускает механизм повышения артериального давления, чтобы увеличить приток крови. Повышение давления происходит за счет спазма (сужения) сосудов. В результате этого ухудшается кровоснабжение почек и головного мозга и соответственно их работа нарушается. Возникновение отеков объясняется выходом жидкости из кровеносного русла в ткани. При этом кровь сгущается, усиливая образование тромбов (сгустки крови). Тромбы могут закупоривать сосуды, еще больше ухудшая кровоток и повышая давление.
Согласно генетической теории у женщин, матери которых страдали данной патологией во время беременности, риск развития гестоза выше. Эндокринная теория объясняется нарушением регуляции сердечно-сосудистой системы, кровоснабжения внутренних органов, обмена веществ. Это происходит в результате изменения функции эндокринных органов, которые вырабатывают биологически активные вещества, регулирующие тонус сосудов, свертываемость крови. В настоящее время исследователи пришли к выводу, что не существует единого механизма развития гестозов, а наблюдается комбинированное воздействие различных факторов, которые в результате приводят к нарушению различных функций организма.
Основными предрасполагающими факторами развития гестозов считаются:
- первые предстоящие роды;
- гестоз в анамнезе (при предыдущей беременности);
- длительный интервал между беременностями;
- экстрагенитальная патология (существовавшая ранее артериальная гипертензия, патология почек);
- сосудистые заболевания (хроническая венозная недостаточность);
- эндокринная патология (сахарный диабет, дислипидемия, ожирение);
- аутоиммунные заболевания (антифосфолипидный синдром, системная красная волчанка);
- возраст беременной (младше 18 и старше 30 лет);
- частые инфекции верхних дыхательных путей;
- многоплодная беременность;
- генетическая предрасположенность;
- профессиональные вредности;
- неблагоприятные условия работы и быта.
Осложнения гестоза
Осложнения гестоза несут в себе угрозу гибели как матери, так и ребенка. Гестоз может развить почечную и сердечную недостаточность, привести к сложнейшему отеку легких, стать причиной излияния крови в печень и другие жизненно-важные органы. Чаще всего осложнения заболевания заключаются в раннем отслоении плаценты, плацентарной недостаточности, которая приведет к затруднениям в развитии плода и его гипотрофии или гипоксии. Во время тяжелого проявления гестоза возможно проявление синдромов, связанных со снижением уровня тромбоцитов в крови, повышенным количеством ферментов печени.
Что представляет собой данное состояние?
Гестоз – это осложнение нормальной беременности, которое возникает на любом ее сроке и характеризуется глубоким нарушением функций жизненно важных органов и систем (центральная нервная система, почки, печень, система мать-плацента-плод). Возникает спазм (сужение) сосудов с нарушением кровоснабжения органов, что может приводить к полиорганной недостаточности (нарушение функции нескольких органов). Гестоз может проявляться отеками, повышением артериального давления, появлением белка в моче, судорогами или же протекать бессимптомно. В обоих случаях гестоз несет угрозу для жизни как для матери, так и для плода. Данная патология может возникнуть только во время беременности и исчезает после ее завершения.
Данное осложнение беременности является одной из основных причин материнской смертности в развитых странах. По данным ВОЗ (всемирная организация здравоохранения), дети (каждый пятый), рожденные от матерей с гестозом, чаще подвержены различным заболеваниям в детском возрасте.